Хроническое воспаление верхнечелюстной пазухи
Хронический гайморит (sinusitis maxillaris chronica) – хроническое воспаление слизистой оболочки верхнечелюстной пазухи. Чаще всего является продолжением острого процесса. Хронический гайморит — длительное заболевание, особенно в случаях, связанных с аллергическими проявлениями, образованием полипов. Переходу острого гайморита в хронический способствуют: рецидивирование острых процессов, искривление носовой перегородки, гипертрофия носовых раковин, наличие аденоидов, снижение иммунных защитных сил организма, патогенность флоры, условия жизни и работы, нерациональное лечение.
Существенную роль в возникновении хронического гайморита играют заболевания зубов, а также оперативные вмешательства на зубах и альвеолярном отростке верхней челюсти, сопровождающиеся перфорацией и инфицированием пазухи. Гайморит данной этиологии называется одонтогенным.
Наиболее часто встречаются гнойная, гнойно-полипозная, полипозная, реже - пристеночно-гиперпластическая формы хронического гайморита.
Симптомы. Затруднение носового дыхания одной или обеими половинами носа, ощущение неприятного запаха, выделения из носа (гнойные, водянистые, слизистые), головная боль в области лба, усиливающаяся при наклоне головы вперед и во второй половине дня. Это происходит от того, что в течение дня человек большую часть времени находится в вертикальном положении и гнойный секрет не имеет достаточного оттока через соустье, расположенное у верхней стенки пазухи. Скопившийся гной вызывает усиленное раздражение рецепторов слизистой оболочки пазухи (ветви тройничного нерва), что приводит к упорной головной боли, а также болевым ощущениям в зубах верхней челюсти. Нередко больные отмечают слабость, повышенную утомляемость.
Анамнез. Как правило, больные указывают на волнообразное течение болезни, что характеризуется чередованием периодов ремиссии и обострения процесса. Нередко заболевание продолжается годами, особенно при смешанных полипозно-гнойных формах гайморита, а также при аллергических формах.
Клиническая картина. Общее состояние страдает в зависимости от степени затруднения дыхания, наличия сопутствующих заболеваний, например бронхиальной астмы, интенсивности гнойного процесса в пазухе, выраженности интоксикации.
Передняя риноскопия показывает наличие гнойного отделяемого в среднем носовом ходе, полипов, заполняющих средний и общий носовые ходы. Цвет слизистой оболочки зависит от характера процесса: при гнойных формах — выраженная краснота, при аллергических — синюшность.
Полипы, видимые при передней риноскопии, всегда попадают в полость носа из околоносовых пазух — верхнечелюстной и клеток решетчатого лабиринта (рис.55). Из верхнечелюстной пазухи полипы растут кзади и, достигая больших размеров (до 10см в длину), могут выходить через хоаны в носовую часть глотки. Такие полипы называются хоанальными. Полипы представляют собой доброкачественные образования с гладкой поверхностью, голубовато-серой окраски. Они имеют ножку, при пальпации зондом смещаются.
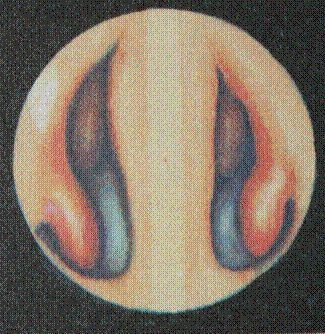
Рис.55. Полипозный синусит.
Рентгенография позволяет не только констатировать наличие патологии в пазухе, но и уточнить особенности процесса — гомогенное затемнение типично для гнойной формы, пристеночное утолщение слизистой оболочки — для катаральной, пятнистость — для полипозной формы гайморита. Проводится в носоподбородочной проекции. Более информативна в диагностике хронического гайморита компьютерная томография (КТ) околоносовых пазух (рис.56).
Рис.56. КТ околоносовых пазух при полипозном синусите.
Пункция пазухи позволяет уточнить характер воспаления, получить материал для бактериологического исследования, удалить застоявшийся гнойный секрет, который может быть вязким, крошкообразным, густым и иметь резкий, гнилостный запах.
Диагноз. Устанавливают с учетом совокупности полученных данных: хронический гнойный, хронический полипозный, хронический полипозно-гнойный гайморит.
Осложнения. Как правило, возникают в период обострения процесса. Возможно распространение воспалительного процесса на орбиту, вовлечение в процесс второй ветви тройничного нерва, проходящей по верхней стенке пазухи, раздражение зубов, тесно контактирующих с дном верхнечелюстной пазухи.
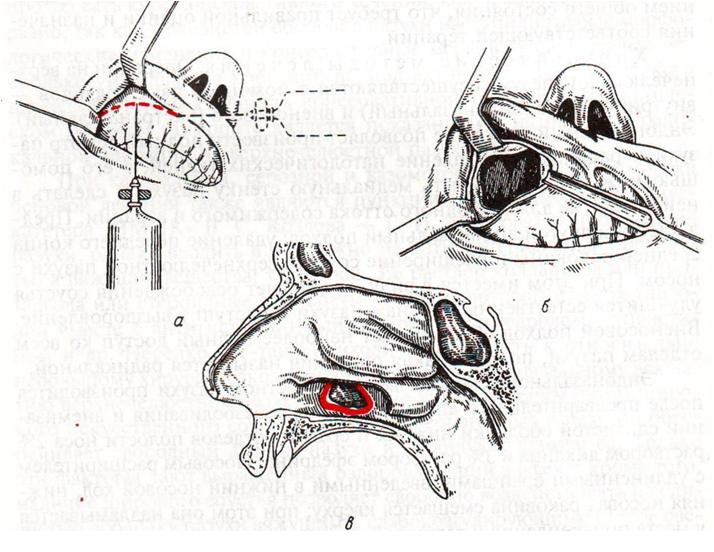
Рис. 57.Радикальная операция на верхнечелюстной пазухе.
Лечение. В подавляющем большинстве случаев хирургическое, включая и пункционный метод, удаление полипов из полости носа и проведение радикальной операции на верхнечелюстной пазухе (рис. 57).
Если пункционный метод оказывается малоэффективным, т. е. после 7—8 пункций или промываний в течение 2 недель не наступает выздоровление, то больным показана операция на верхнечелюстной пазухе для удаления не только гнойного секрета, который в большом количестве накапливается в пазухе, но и всей патологически измененной слизистой оболочки. Важным этапом радикальной операции является наложение широкого соустья между верхнечелюстной пазухой и нижним носовым ходом, чтобы в послеоперационном периоде можно было свободно проводить промывание полости и вводить необходимые лекарственные вещества: растворы антибиотиков, ферментов, способствующих растворению уплотнений гнойных конгломератов, прочно фиксирующихся на стенках пазухи. Этапы радикальной операции показаны на рис. 57.
В настоящее время радикальная операция при лечении хронического гайморита выполняется все реже и реже. Наиболее современным хирургическим методом лечения хронического гайморита является функциональная эндоскопическая операция на верхнечелюстной пазухе с помощью эндоскопа и специального микрохирургического инструментария (рис.58 и 59).
Рис.58. Эндоскопы для операций на околоносовых пазухах.
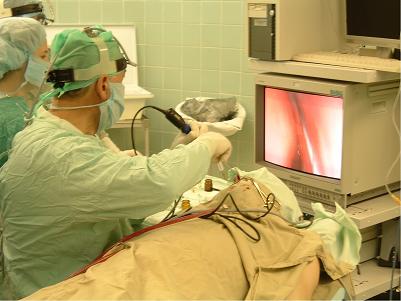
Рис.59. Эндоскопическая операция на околоносовых пазухах.
Одонтогенный гайморит
Симптоматика одонтогенного гайморита не всегда бывает яркой, особенно при наличии свищевого хода, соединяющего просвет пазухи с полостью рта. В этих случаях гнойный секрет вытекает из пазухи, и ее опорожнение уменьшает субъективные ощущения: дыхание через нос может быть свободным, головная боль не носит интенсивного характера, как при риногенном гайморите. Поэтому диагноз одонтогенного гайморита не всегда бывает установлен своевременно и точно. Причинами, способствующими возникновению одонтогенного гайморита, бывают инородные тела, проникающие в пазуху из полости рта: пломбировочный материал, часть сломавшихся стоматологических инструментов, провалившиеся корни зубов, турунды. Гранулемы V корня зуба, субпериостальные абсцессы, пародонтоз также могут приводить к возникновению одонтогенного гайморита (рис. 60).
Рис. 60. Причины возникновения одонтогенного гайморита.
1 — коллатеральный отек слизистой оболочки пазухи; 2 — субпериостальный абсцесс, отечная гранулема; 3 — инородное тело; 4 — свищевой ход; 5 — остеит; 6 — парадонтоз.
Рис. 56. Схема закрытия фистулы лоскутом на ножке.
Рис. 60. Ороантральная фистула.
Наиболее типичными проявлениями одонтогенного гайморита следует считать жалобы на нерезкую головную боль в области лба, выделение гноя из свищевого хода в альвеолярном отростке, попадание воздуха в рот при сморкании, проникновение пищевых масс в пазуху после приема пищи, ощущение гнилостного запаха самим больным.
Большое значение для установления диагноза имеет правильно собранный анамнез, из которого удается узнать о патологии зубов, бывших манипуляций в полости рта. Как правило, выявляется причинный зуб (разрушенный или ранее леченный), определяются перфоративное отверстие, ведущее в просвет пазухи после бывшего удаления зуба (рис.60), гнойные выделения, поступающие в полость рта через свищ и видимые в среднем носовом ходе во время проведения передней риноскопии. гнойное отделяемое из пазухи всегда имеет гнилостный запах.
Ведущими диагностическими методами для выявления одонтогенного гайморита считают рентгенографию околоносовых пазух носа, а также ортопантомографию, позволяющую судить о состоянии корней зубов, связанных с пазухой. Иногда приходится прибегать к контрастированию просвета пазухи путем введения через пункционную иглу или через свищ йодолипола. На рентгенограмме околоносовых пазух определяется выраженное, по сравнению с другими стенками, утолщение нижней стенки пазухи, граничащей с альвеолярным отростком. Наиболее информативным современным методом диагностики является компьютерная томография (КТ) околоносовых пазух.
Лечение. Складывается из санации причинного зуба и самой пазухи. Как правило, лечение только хирургическое, хотя в отдельных случаях путем длительного дренирования пазухи удается добиться успеха, поскольку канал, соединяющий полость рта с пазухой, может закрыться самостоятельно или после повторных смазываний йодной настойкой. Помимо санирующей операции, приходится прибегать к пластическому закрытию свища, что довольно сложно, поскольку приживление лоскута в условиях полости рта не всегда проходит благополучно. Вариант пластического закрытия фистулы показан на рис. 56.
Кроме того, необходимо лечение причинных зубов: произвести резекцию верхушек корней этих зубов, удалить из пазухи инородные тела. Пораженная слизистая оболочка пазухи должна быть удалена и обязательно создано соустье пазухи с полостью носа в области нижнего носового хода для дренирования пазухи и проведения лечения в послеоперационном периоде.
Современным методом лечения одонтогенных гайморитов является малоинвазивная эндоскопическая хирургия верхнечелюстной пазухи.
