Шистосоматидный дерматит (церкариоз)
Шистосоматидный дерматит (церкариоз, зуд купальщиков, водяной зуд, церкарийный дерматит) - паразитарное заболевание, характеризующееся изменениями кожи, вызванными личинками (церкариями) некото- рых видов трематод.
Этиология.Возбудители шистосоматидного дерматита - личинки (церкарии) шистосом семействаSchistosomatidae, паразитирующие во взрослом состоянии в кровеносной системе водоплавающих птиц (уток, чаек, лебедей и др.). Человек не является для них специфическим хозяином. Иногда дерматит может быть вызван церкариями шистосоматид млекопитающих животных (грызунов и др.). В настоящее время насчитывается более 20 видов шистосом, церкарии которых способны проникать через кожу человека.
Эпидемиология.Проникновение церкариев через кожные покровы человека возможно лишь в тех водоемах, в которых содержатся промежуточные хозяева таких шистосом - легочные моллюски. Большинство церкариев гибнет в коже, вызывая воспалительные реакции. Чаще всего шистосоматидные дерматиты вызываются церкариями Tr. ocellata и Tr. stagnicolae.
Яйца трихобильгарций попадают в воду с испражнениями хозяев, из них вылупляются мирацидии, проникающие в моллюсков родов Lymnaea, Planorbis и других, где происходят партеногенетическое раз- множение и развитие личинок до стадии церкария. Церкарии выходят из моллюсков и внедряются через кожные покровы в организм уток и дру-
гих водоплавающих птиц, где продолжается их развитие. Через 2 недели в кровеносной системе хозяев паразиты достигают половой зрелости.
Патогенез.Причиной заражения человека является способность церкарий шистосоматид активно проникать через кожные покровы. Церкарии вызывают механические (часто множественные) поражения кожных покровов и оказывают токсическое и сенсибилизирующее воздействия на организм человека, способствуют заносу вторичной инфекции. Особенно тяжело церкариозы протекают у детей.
В местах внедрения церкариев в кожу человека развиваются отеки с лизисом клеток эпидермиса. По мере миграции церкариев в кориуме возникают инфильтраты из лейкоцитов и лимфоцитов. В результате развившейся иммунологической реакции шистосоматиды в коже человека погибают, и дальнейшее их развитие прекращается.
Клиническая картина.Через 10-15 минут после проникновения в кожу церкариев появляется кожный зуд, а через час после купания на коже возникает пятнистая сыпь, исчезающая через 6-10 часов. У высокочувствительных лиц может возникнуть местная и общая крапивница, аллергический отек и сильный зуд кожи.
При повторном заражении явления дерматита выражены более остро: на коже образуются эритемы и красные папулы, сопровождающиеся сильным кожным зудом. В центре некоторых папул появляются кровоизлияния. Папулы появляются на 2-12-й день после заражения и сохраняются до 2-х недель. Изредка возникают отек кожи и волдыри. Заболевание заканчивается спонтанным выздоровлением. На месте папул в течение нескольких недель сохраняется пигментация.
Дифференциальная диагностика.Основана на появлении характерных изменений кожи при контакте с водой водоемов, где обитают моллюски и утки (купание, рыбная ловля, ирригационные работы и т.д.). Церкариозы дифференцируются с реакциями на укусы насекомых и другими дерматитами.
Осложнения.Прогноз благоприятный.
Лечение.Проводится симптоматическая терапия путем назначения десенсибилизирующих (димедрол внутрь по 0,05 г 2-3 раза в день) и местных анестезирующих средств (5-20% масляный раствор бензокаина или анестезина). Применяются также цинковая мазь и крахмальные ванночки. В тяжелых случаях показано применение глюкокортикоидов. При развитии шистосомоза лечение проводится антигельминтиками.
Профилактика.В целях личной профилактики церкариозов при кон- тактах с водой водоемов (при купании, стирке белья, играх в воде, рыбной ловле и т.д.) следует:
• избегать заросших водной растительностью мелководных участков водоемов (или их зон), где обитают утки (более безопасны прибрежные зоны, лишенные водной растительности);
• при необходимости длительного пребывания в воде применять защитную одежду и обувь (сапоги, брюки, рубашку), предохраняющие от нападения церкарий шистосоматид;
• после контакта с водой в «подозрительной» зоне водоема тщательно вытереть кожу жестким полотенцем или сухой тканью и быстро сменить промокшую одежду.
Общественная профилактика церкариозов включает:
• оснащение внутренних городских водоемов, где имеется риск заражения людей церкариями, указателями, запрещающими купание и игры в воде;
• регулирование (снижение) численности кряквы в городских водоемах, используемых в рекреационных целях;
• регулярную очистку водоемов (или наиболее посещаемых населением участков водоемов) от водной растительности.
Парагонимоз
Парагонимоз - биогельминтоз, проявляющийся преимущественно поражением органов дыхания. Характеризуется длительным рецидивирующим течением.
Этиология.Возбудитель - легочный сосальщик Paragonimus westermanii и некоторые другие виды семействаParagonimidae.
P. westermanii - толстая, широкоовальная трематода, красновато- коричневого цвета, по форме напоминающая кофейное зерно. Размеры тела легочной двуустки - 7,5-12 х 4-6 мм при толщине 3,5-5 мм. Кутикула покрыта шипиками; ротовая и брюшная присоски почти одинакового размера. Кишечные ветви извитые и тянутся до конца тела. Два дольчатых семенника находятся в задней трети тела. Дольчатый яичник и петли небольшой матки расположены рядом впереди от семенников. Половые отверстия находятся у заднего края брюшной присоски. Сильно развитые желточники распространены по всему телу от уровня глотки до заднего конца тела сосальщика.
Яйца овальные, золотисто-коричневого цвета, размером 61-81 χ 48- 54 мкм, с толстой оболочкой, крышечкой и небольшим утолщением на противоположном конце. Яйца выделяются незрелыми (рис. 4.14).
Эпидемиология.Источник инвазии - свиньи, собаки, кошки, дикие плотоядные и человек, инвазированные парагонимусом. Пути передачи - пищевой, водный. Факторы передачи - термически необработанное мясо крабов и раков.
При оптимальной температуре (27 ?С) развитие яиц в воде заканчивается через 3 недели. Однако мирацидии могут выходить из них и через несколько месяцев, чему способствует колебание температуры воды. Промежуточными хозяевами являются пресноводные брюхоногие моллюски Melania libertina, M. externa, M. amurensis (Дальний Восток), Ampullara luteosota (Южная Америка) и другие, у которых последовательно развиваются стадии спороцист, редий и церкариев. Церкарии активно проникают в дополнительных хозяев через участки с тонким хитиновым покровом - пресноводных крабов родов Potamon, Eriocheir, Parathelphusa,раков родов Cambaroides, Procambarus и др. (рис. 4.15).
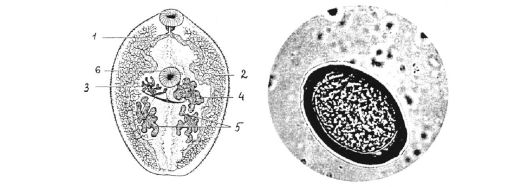
Рис. 4.14.Легочный сосальщик P.westermani и яйцо
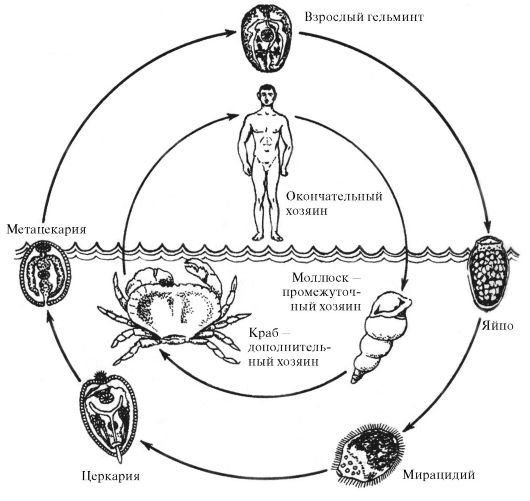
Рис. 4.15.Цикл развития P.westermani
В ракообразных церкарии инцистируются в мышцах и во внутренних органах, где превращаются в метацеркарии, которые становятся инвазионными через 1,5 месяца. В организме одного ракообразного может содержаться несколько сотен метацеркариев. Окончательными хозяевами служат свиньи, собаки, кошки, дикие плотоядные, грызуны (крысы, ондатры) и человек, которые заражаются при поедании крабов и раков в сыром или полусыром виде. Заражение может произойти и через воду, так как при гибели зараженных ракообразных метацеркарии сохраняют жизнеспособность в воде до 25 суток. В двенадцатиперстной кишке окончательных хозяев личинки освобождаются из оболочек, проникают через кишечную стенку в брюшную полость, пробуравливают диафрагму, оба листка плевры и внедряются в легкие. Здесь вокруг паразита формируются фиброзные кисты размером с лесной орех, локализующиеся вблизи корней легких и по периферии легочной ткани. В кисте у человека обычно находится один паразит, реже два. Паразиты достигают половой зрелости и начинают откладывать яйца через 5-6 недель после заражения. Продолжительность жизни паразитов в легких превышает 5 лет.
Парагонимоз распространен преимущественно в странах ЮгоВосточной Азии (Китай, Тайвань, Индокитайский полуостров, Индонезия, Филиппины), а также в Южной Америке (Перу, Эквадор, Колумбия, Венесуэла). В России кроме завозных случаев известны ограниченные очаги парагонимоза в Приморском крае и в Приамурье. В этом регионе заражению способствует употребление в пищу местного блюда - «пьяных крабов», которое готовится из живых крабов или раков, посыпанных солью и залитых красным вином.
Патогенез.В патогенезе парагонимоза ведущую роль играют токсико- аллергические реакции и механическое воздействие гельминтов и их яиц на ткани. Во время миграции личинок паразитов в легкие через диафрагму и другие органы (печень, поджелудочную железу, почки) в них отмечаются кровоизлияния, а иногда и некрозы. В легких (особенно в нижних долях) помимо кровоизлияний образуются эозинофильные инфильтраты и скопления экссудата. Позднее вокруг паразитов формируются фиброзные кисты размером от 0,1 до 10 см. Они заполнены массой серо-белого, шоколадного или темно-красного цвета, содержат слизь, эозинофилы и другие лейкоциты, кристаллы Шарко-Лейдена, а также одного или нескольких паразитов. Кисты часто сообщаются с разветвлениями бронхов. После гибели паразита или выхода его из кисты полость ее зарубцовывается. При нарушении стенки кисты паразиты или их яйца иногда заносятся в головной мозг, мезентериальные лимфатические узлы, предстательную железу, печень, кожу и другие органы и ткани.
Клиническая картина.Инкубационный период длится 2-3 недели, при массивной инвазии может сокращаться до нескольких дней.
В остром периоде болезни развиваются признаки тяжелого энтерита, гепатита и доброкачественного асептического перитонита, сопровождающиеся симптомами «острого живота». Затем возникают лихорадка, боли в груди, одышка, кашель с гнойной мокротой, имеющей иногда примесь крови. При физикальном и рентгенологическом исследованиях выявляются экссудативные инфильтраты, а иногда и признаки экссудативного плеврита.
Через 2-3 месяца болезнь переходит в хроническую стадию, характеризующуюся периодами ремиссий и обострений, во время которых температура повышается до 38-40 ?С, усиливаются боли в груди, головные боли, появляются одышка, кашель с выделением ржавой мокроты, в которой содержатся яйца гельминта. Нередко отмечается кровохарканье. При рентгенологическом исследовании легких определяются слабо выраженные округлые тени диаметром от 5 до 40 мм с отходящими от них радиальными линейными затемнениями. По мере формирования фиброзных кист внутри теней просматриваются светлые вакуоли с четкими и гладкими очертаниями величиной 2-4 мм.
Через 2-4 года клинические проявления болезни постепенно исчезают. После исчезновения симптомов болезни при рентгенологическом исследовании в легких обнаруживаются небольшие изолированные очаги фиброза и единичные или множественные очаги кальцификации диаметром 2-5 мм.
При интенсивной инвазии и многолетнем течении болезни может развиться пневмосклероз и синдром «легочного сердца».
Попадание парагонимусов в ЦНС вызывает развитие симптомов менингита, повышается внутричерепное давление. Возможно развитие атрофии зрительного нерва, парезов, параличей, нарушений чувстви- тельности, эпилепсии. На рентгенограммах головного мозга у таких больных выявляются кальцинированные округлые образования, содержащие погибших гельминтов.
Дифференциальная диагностика. Дифференциальный диагноз проводится с пневмонией, туберкулезом и эхинококкозом легких, а также опухолями. При парагонимозе мозга заболевание дифференцируют с опухолью мозга и менингоэнцефалитом. На паразитарную природу болезни указывает сочетание неврологической симптоматики с характерными изменениями в легких и наличием яиц в мокроте.
Лабораторная диагностика.Диагноз парагонимоза устанавливается на основании эпиданамнеза, клинических данных и результатов лучевых методов исследований (рентгенография, КТ, МРТ), а также при обна-
ружении яиц паразитов в мокроте или испражнениях, куда они попадают при заглатывании мокроты. В ранний период, когда яйца молодыми паразитами еще не выделяются, для диагностики можно использовать ИФА. Однако в России соответствующие коммерческие тест-системы отсутствуют. Можно использовать также внутрикожную аллергическую пробу с антигенами из парагонимусов.
Лечение.Специфическое лечение следует проводить после купиро- вания аллергических проявлений. Препаратом выбора является празиквантель (азинокс), который назначается взрослым в суточной дозе 75 мг/кг в 3 приема в течение одного-двух дней. При поражении ЦНС специфическую терапию следует проводить только в стационаре в связи с возможным развитием отека мозга и повышением внутричерепного давления. Пациентам назначают мочегонные и противосудорожные средства. Единичные кисты удаляют хирургическим способом.
Эффективен также триклабендазол, назначаемый в тех же дозировках, как и при фасциолезе.
С целью контроля эффективности специфического лечения через 2-3 месяца после окончания терапии проводится трехкратное (с интервалом в 7 дней) контрольное исследование мокроты.
Осложнения.При своевременном лечении неосложненных случаев прогноз благоприятный. В случае парагонимоза мозга с множественными кистами прогноз крайне неблагоприятный.
Профилактика.В очагах парагонимоза ракообразных можно есть только после кулинарной обработки, обеспечивающей гибель парагонимусов. В связи с тем что в воде могут содержаться частицы погибших крабов и раков, инвазированных метацеркариями, при купании в открытых пресноводных водоемах следует остерегаться случайного заглатывания воды. Для питья следует использовать только кипяченую или профильтрованную воду. Необходимо обеспечивать охрану водоемов от фекальных загрязнений.
