И (или) ее компонентов
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПРИКАЗ
От 2 апреля 2013 г. N 183н
ОБ УТВЕРЖДЕНИИ ПРАВИЛ
КЛИНИЧЕСКОГО ИСПОЛЬЗОВАНИЯ ДОНОРСКОЙ КРОВИ
И (ИЛИ) ЕЕ КОМПОНЕНТОВ
В соответствии с пунктом 7 части 2 статьи 9 Федерального закона от 20 июля 2012 г. N 125-ФЗ "О донорстве крови и ее компонентов" (Собрание законодательства Российской Федерации, 2012, N 30, ст. 4176) приказываю:
Утвердить прилагаемые Правила клинического использования донорской крови и (или) ее компонентов.
Министр
В.И.СКВОРЦОВА
Утверждены
приказом Министерства здравоохранения
Российской Федерации
от 2 апреля 2013 г. N 183н
ПРАВИЛА
КЛИНИЧЕСКОГО ИСПОЛЬЗОВАНИЯ ДОНОРСКОЙ КРОВИ
И (ИЛИ) ЕЕ КОМПОНЕНТОВ
I. Общие положения
1. Настоящие Правила устанавливают требования к проведению, документальному оформлению и контролю клинического использования донорской крови и (или) ее компонентов в целях обеспечения эффективности, качества и безопасности трансфузии (переливания) и формирования запасов донорской крови и (или) ее компонентов.
2. Настоящие Правила подлежат применению всеми организациями, осуществляющими клиническое использование донорской крови и (или) ее компонентов в соответствии с Федеральным законом от 20 июля 2012 г. N 125-ФЗ "О донорстве крови и ее компонентов" (далее - организации).
II. Организация деятельности по трансфузии (переливанию)
донорской крови и (или) ее компонентов
3. В организациях создается трансфузиологическая комиссия, в состав которой включаются заведующие клиническими подразделениями, заведующие трансфузиологическим отделением или трансфузиологическим кабинетом, а при отсутствии их в штате организации - врачи, ответственные за организацию трансфузии (переливания) донорской крови и (или) ее компонентов в организации и другие специалисты.
Трансфузиологическая комиссия создается на основании решения (приказа) руководителя организации, в которой она создана.
Деятельность трансфузиологической комиссии осуществляется на основании положения о трансфузиологической комиссии, утверждаемого руководителем организации.
4. Функциями трансфузиологической комиссии являются:
а) контроль за организацией трансфузии (переливания) донорской крови и (или) ее компонентов в организации;
б) анализ результатов клинического использования донорской крови и (или) ее компонентов;
в) разработка оптимальных программ трансфузии (переливания) донорской крови и (или) ее компонентов;
г) организация, планирование и контроль повышения уровня профессиональной подготовки врачей и других медицинских работников по вопросам трансфузии (переливания) донорской крови и (или) ее компонентов;
д) анализ случаев реакций и осложнений, возникших в связи трансфузией (переливанием) донорской крови и (или) ее компонентов, и разработка мероприятий по их профилактике.
5. В целях обеспечения безопасности трансфузии (переливания) донорской крови и (или) ее компонентов:
а) запрещается трансфузия (переливание) донорской крови и (или) ее компонентов нескольким реципиентам из одного контейнера;
б) запрещается трансфузия (переливание) донорской крови и (или) ее компонентов, не обследованной на маркеры вирусов иммунодефицита человека, гепатитов B и C, возбудителя сифилиса, группу крови по системе ABO и резус-принадлежность;
в) при трансфузии (переливании) донорской крови и (или) ее компонентов, не подвергнутых лейкоредукции, используются устройства одноразового применения со встроенным микрофильтром, обеспечивающим удаление микроагрегатов диаметром более 30 мкм;
г) при множественных трансфузиях у лиц с отягощенным трансфузионным анамнезом трансфузия (переливание) эритроцитсодержащих компонентов, свежезамороженной плазмы и тромбоцитов проводится с использованием лейкоцитарных фильтров.
6. После каждой трансфузии (переливания) донорской крови и (или) ее компонентов проводится оценка ее эффективности. Критериями эффективности трансфузии (переливания) донорской крови и (или) ее компонентов являются клинические данные и результаты лабораторных исследований.
III. Правила проведения трансфузии (переливания) донорской
крови и (или) ее компонентов
7. При поступлении реципиента, нуждающегося в проведении трансфузии (переливания) донорской крови и (или) ее компонентов, в организацию врачом клинического отделения, прошедшим обучение по вопросам трансфузиологии, проводится первичное исследование групповой и резус-принадлежности крови реципиента.
8. Подтверждающее определение группы крови по системе ABO и резус-принадлежности, а также фенотипирование по антигенам C, c, E, e, 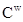 , K, k и определение антиэритроцитарных антител у реципиента осуществляется в клинико-диагностической лаборатории.
, K, k и определение антиэритроцитарных антител у реципиента осуществляется в клинико-диагностической лаборатории.
Результаты подтверждающего определения группы крови ABO и резус-принадлежности, а также фенотипирования по антигенам C, c, E, e, 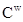 , K, k и определения антиэритроцитарных антител у реципиента вносятся в медицинскую документацию, отражающую состояние здоровья реципиента.
, K, k и определения антиэритроцитарных антител у реципиента вносятся в медицинскую документацию, отражающую состояние здоровья реципиента.
Запрещается переносить данные о группе крови и резус-принадлежности в медицинскую документацию, отражающую состояние здоровья реципиента, организации, в которой планируется проведение трансфузии (переливания) донорской крови и (или) ее компонентов реципиенту, с медицинской документации, отражающей состояние здоровья реципиента, других организаций, где ранее реципиенту была оказана медицинская помощь, в том числе включающая трансфузию (переливание) донорской крови и (или) ее компонентов, или проводилось его медицинское обследование.
9. Реципиентам, имеющим в анамнезе посттрансфузионные осложнения, беременность, рождение детей с гемолитической болезнью новорожденного, а также реципиентам, имеющим аллоиммунные антитела, производят индивидуальный подбор компонентов крови в клинико-диагностической лаборатории.
10. В день трансфузии (переливания) донорской крови и (или) ее компонентов (не ранее чем за 24 часа до трансфузии (переливания) донорской крови и (или) ее компонентов) у реципиента из вены берут кровь: 2 - 3 мл в пробирку с антикоагулянтом и 3 - 5 мл в пробирку без антикоагулянта для проведения обязательных контрольных исследований и проб на совместимость. Пробирки должны быть маркированы с указанием фамилии и инициалов реципиента, номера медицинской документации, отражающей состояние здоровья реципиента, наименования отделения, где проводится трансфузия (переливание) донорской крови и (или) ее компонентов, групповой и резус-принадлежности, даты взятия образца крови.
11. Перед началом трансфузии (переливания) донорской крови и (или) ее компонентов врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, должен убедиться в их пригодности для переливания с учетом результатов лабораторного контроля, проверить герметичность контейнера и правильность паспортизации, провести макроскопический осмотр контейнера с кровью и (или) ее компонентами.
12. При переливании эритроцитсодержащих компонентов донорской крови врач, проводящий трансфузию (переливание) эритроцитсодержащих компонентов, проводит контрольную проверку группы крови донора и реципиента по системе ABO, а также пробы на индивидуальную совместимость.
При совпадении результатов первичного и подтверждающего определения группы крови по системе ABO, резус-принадлежности, фенотипа донора и реципиента, а также сведений об отсутствии у реципиента антиэритроцитарных антител врач, проводящий трансфузию (переливание) эритроцитсодержащих компонентов, перед переливанием при контрольной проверке определяет группу реципиента и донора крови по системе ABO и выполняет только одну пробу на индивидуальную совместимость - на плоскости при комнатной температуре.
13. После проведения контрольной проверки группы крови реципиента и донора по системе ABO, а также проб на индивидуальную совместимость врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, выполняет биологическую пробу.
14. Биологическая проба проводится независимо от вида и объема донорской крови и (или) ее компонентов и скорости их введения, а также в случае индивидуально подобранных в клинико-диагностической лаборатории или фенотипированныхэритроцитсодержащих компонентов. При необходимости переливания нескольких доз компонентов донорской крови биологическая проба выполняется перед началом переливания каждой новой дозы компонента донорской крови.
15. Биологическая проба проводится посредством однократного переливания 10 мл донорской крови и (или) ее компонентов со скоростью 2 - 3 мл (40 - 60 капель) в минуту в течение 3 - 3,5 минут. После этого переливание прекращается и в течение 3 минут осуществляется наблюдение за состоянием реципиента, контролируется его пульс, число дыхательных движений, артериальное давление, общее состояние, цвет кожи, измеряется температура тела. Данная процедура повторяется дважды. При появлении в этот период клинических симптомов: озноб, боли в пояснице, чувства жара и стеснения в груди, головной боли, тошноты или рвоты, врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, немедленно прекращает трансфузию (переливание) донорской крови и (или) ее компонентов.
16. Биологическая проба выполняется, в том числе при экстренной трансфузии (переливании) донорской крови и (или) ее компонентов. Во время проведения трансфузии (переливания) донорской крови и (или) ее компонентов экстренно допускается продолжение переливания солевых растворов.
17 При трансфузии (переливании) донорской крови и (или) ее компонентов под наркозом признаками реакции или осложнения служат усиливающаяся без видимых причин кровоточивость в операционной ране, снижение артериального давления, учащение пульса, изменение цвета мочи при катетеризации мочевого пузыря. При наступлении любого из перечисленных случаев трансфузия (переливание) донорской крови и (или) ее компонентов прекращается.
Врачом-хирургом и врачом-анестезиологом-реаниматологом совместно с врачом-трансфузиологом проводится установление причины реакции или осложнения. При установлении связи реакции или осложнения с трансфузией (переливанием) донорской крови и (или) ее компонетов трансфузия (переливание) донорской крови и (или) ее компонетов прекращается.
Вопрос о дальнейшей трансфузии (переливании) донорской крови и (или) ее компонентов решается консилиумом указанных в настоящем пункте врачей с учетом клинических и лабораторных данных.
18. Врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, обязан регистрировать трансфузию в журнале регистрации переливания крови и ее компонентов, а также производить запись в медицинской документации реципиента, отражающую состояние его здоровья, с обязательным указанием:
а) медицинских показаний к трансфузии (переливанию) донорской крови и (или) ее компонентов;
б) паспортных данных с этикетки донорского контейнера, содержащих сведения о коде донора, группе крови по системе ABO и резус-принадлежности, фенотипе донора, а также номера контейнера, даты заготовки, названия организации (после окончания трансфузии (переливания) донорской крови и (или) ее компонентов копия этикетки от контейнера с компонентом крови, полученная с использованием фото- или оргтехники, вклеивается в медицинскую документацию, отражающую состояние здоровья реципиента);
в) результата контрольной проверки группы крови реципиента по системе ABO с указанием сведений (наименование, производитель, серия, срок годности) об используемых реактивах (реагентах);
г) результата контрольной проверки группы донорской крови или ее эритроцитсодержащих компонентов, взятых из контейнера, по системе ABO;
д) результата проб на индивидуальную совместимость крови донора и реципиента;
е) результата биологической пробы.
Запись в медицинской документации, отражающей состояние здоровья реципиента, оформляется протоколом трансфузии (переливания) донорской крови и (или) ее компонентов по рекомендуемому образцу, приведенному в Приложении №1 к настоящим Правилам.
19. Реципиент после трансфузии (переливания) донорской крови и (или) ее компонентов должен в течение 2 часов соблюдать постельный режим. Лечащий или дежурный врач контролирует его температуру тела, артериальное давление, пульс, диурез, цвет мочи и фиксирует эти показатели в медицинской карте реципиента. На следующий день после трансфузии (переливания) донорской крови и (или) ее компонентов производится клинический анализ крови и мочи.
20. При проведении трансфузии (переливания) донорской крови и (или) ее компонентов в амбулаторных условиях реципиент после окончания трансфузии (переливания) донорской крови и (или) ее компонентов должен находиться под наблюдением врача, проводящего трансфузию (переливание) донорской крови и (или) ее компонентов, не менее трех часов. Только при отсутствии каких-либо реакций, наличии стабильных показателей артериального давления и пульса, нормальном диурезе реципиент может быть отпущен из организации.
21. После окончания трансфузии (переливания) донорской крови и (или) ее компонентов донорский контейнер с оставшейся донорской кровью и (или) ее компонентами (~5 мл), а также пробирка с кровью реципиента, использованная для проведения проб на индивидуальную совместимость, подлежат обязательному сохранению в течение 48 часов при температуре 2 - 6 °C в холодильном оборудовании.
IV. Правила исследований при трансфузии (переливании)
донорской крови и (или) ее компонентов
22. У взрослых реципиентов проводятся следующие исследования:
а) первичное и подтверждающее определение группы крови по системе ABO и резус-принадлежности (антиген D) (осуществляется с использованием реагентов, содержащих анти-A-, анти-B- и анти-D-антитела соответственно);
б) при получении результатов, вызывающих сомнения (слабовыраженные реакции) при подтверждающем исследовании, определение группы крови по системе ABO осуществляется с использованием реагентов, содержащих анти-A- и анти-B-антитела, и стандартных эритроцитов O(I), A(II), B(III), за исключением случаев, предусмотренных подпунктом «а» пункта 68 настоящих Правил, а определение резус-принадлежности (антиген D) - с использованием реагентов, содержащих анти-D-антитела другой серии;
в) определение антигенов эритроцитов C, c, E, e, 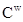 , K и k с использованием реагентов, содержащих соответствующие антитела (у детей до 18 лет, женщин детородного возраста и беременных, реиципиентов с отягощенным трансфузионным анамнезом, имеющих антитела к антигенам эритноцитов, реципиентов, нуждающихся в многократных (в том числе повторных) трансфузиях (переливаниях) донорской крови и (или) ее компонентов (кардиохирургия, трансплантология, ортопедия, онкология, онкогематология, травматология, гематология);
, K и k с использованием реагентов, содержащих соответствующие антитела (у детей до 18 лет, женщин детородного возраста и беременных, реиципиентов с отягощенным трансфузионным анамнезом, имеющих антитела к антигенам эритноцитов, реципиентов, нуждающихся в многократных (в том числе повторных) трансфузиях (переливаниях) донорской крови и (или) ее компонентов (кардиохирургия, трансплантология, ортопедия, онкология, онкогематология, травматология, гематология);
г)скрининг антиэритроцитарных антител с использованием не менее трех образцов эритроцитов, которые в совокупности содержат антигены C, c, E, e, 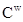 , K, k,
, K, k, 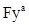 ,
, 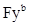 ,
, 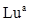 ,
, 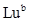 ,
, 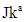 и
и 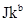 .
.
23. При выявлении у реципиента антиэритроцитарных антител осуществляется:
а) типирование эритроцитов по антигенам систем резус, Келл и других систем с помощью антител соответствующей специфичности;
б) идентификация антиэритроцитарных антител с панелью типированных эритроцитов, содержащей не менее 10 образцов клеток;
в) индивидуальный подбор доноров крови и эритроцитов с проведением непрямого антиглобулинового теста или его модификации с аналогичной чувствительностью.
24. При проведении иммуносерологических исследований используются только разрешенные к применению для данных целей на территории Российской Федерации оборудование, реактивы и методы исследования.
V. Правила и методы исследований
при трансфузии (переливании) консервированной донорской
крови и эритроцитсодержащих компонентов
25. При плановой трансфузии (переливании) консервированной донорской крови и эритроцитсодержащих компонентов врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, обязан:
а) по данным медицинской документации, отражающей состояние здоровья реципиента, и данным на этикетке контейнера консервированной донорской крови или эритроцитсодержащих компонентов удостовериться, что фенотипы реципиента и донора совместимы. Для гетерозиготных реципиентов (Cc, Ee, Kk) совместимыми считают как гетеро-, так и гомозиготных доноров: Cc, CC и cc; Ee, EE и ee; Kk, KK и kk соответственно. Для гомозиготных реципиентов (CC, EE, KK) совместимыми являются только гомозиготные доноры. Подбор доноров крови и (или) ее компонентов, совместимых с реципиентом по Rh-Hr и Kk, при трансфузии (переливании) эритроцитсодержащих компонентов осуществляется в соответствии с таблицей, приведенной в Приложении №2 к настоящим Правилам;
б) перепроверить группу крови реципиента по системе ABO;
в) определить группу крови донора в контейнере по системе ABO (резус-принадлежность донора устанавливается по обозначению на контейнере);
г) провести пробу на индивидуальную совместимость крови реципиента и донора методами:
на плоскости при комнатной температуре;
одной из трех проб (непрямая реакция Кумбса или ее аналоги, реакция конглютинации с 10% желатином или реакция конглютинации с 33% полиглюкином);
д) провести биологическую пробу.
26. При экстренной трансфузии (переливании) консервированной донорской крови и эритроцитсодержащих компонентов врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, обязан:
а) определить группу крови реципиента по системе ABO и его резус-принадлежность;
б) определить группу крови донора в контейнере по системе ABO (резус-принадлежность донора устанавливается по обозначению на контейнере);
в) провести пробу на индивидуальную совместимость крови реципиента и донора методами:
на плоскости при комнатной температуре;
одной из трех проб (непрямая реакция Кумбса или ее аналоги, реакция конглютинации с 10% желатином или реакция конглютинации с 33% полиглюкином);
г) провести биологическую пробу.
27. При наличии у реципиента антиэритроцитарных антител подбор компонентов донорской крови проводится в клинико-диагностической лаборатории. Если эритроцитная масса или взвесь подобраны реципиенту индивидуально в клинико-диагностической лаборатории, врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, перед переливанием определяет группу крови реципиента и донора и проводит только одну пробу на индивидуальную совместимость на плоскости при комнатной температуре и биологическую пробу.
VI. Правила и методы исследований при трансфузии
(переливании) свежезамороженной плазмы и тромбоцитного
концентрата (тромбоцитов)
28. При переливании свежезамороженной плазмы врач, проводящий трансфузию (переливание) донорской крови и (или) ее компонентов, обязан определить группу крови реципиента по системе ABO, при переливании тромбоцитов - группу крови по системе ABO и резус-принадлежность реципиента.
Групповую и резус-принадлежность донора врач, проводящий трансфузию (переливание) тромбоцитов, устанавливает по маркировке на контейнере с компонентом крови, при этом пробы на индивидуальную совместимость не проводятся.
29. При переливании свежезамороженной плазмы и тромбоцитов антигены эритроцитов C, c, E, e, 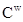 , K и k не учитываются.
, K и k не учитываются.
VII. Правила переливания консервированной донорской крови
и эритроцитсодержащих компонентов
30. Медицинским показанием к трансфузии (переливанию) донорской крови и эритроцитсодержащих компонентов при острой анемии вследствие массивной кровопотери является потеря 25 - 30% объема циркулирующей крови, сопровождающаяся снижением уровня гемоглобина ниже 70 - 80 г/л и гематокрита ниже 25% и возникновением циркуляторных нарушений.
31. При хронической анемии трансфузия (переливание) донорской крови или эритроцитсодержащих компонентов назначается только для коррекции важнейших симптомов, обусловленных анемией и не поддающихся основной патогенетической терапии.
32. Донорская кровь и эритроцитсодержащие компоненты переливаются только той группы системы ABO и той резус- и Келл-принадлежности, которая имеется у реципиента. При наличии медицинских показаний подбор пары "донор - реципиент" проводят с учетом антигенов C, c, E, e, 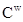 , K и k.
, K и k.
При плановой трансфузии (переливании) консервированной крови и эритроцитсодержащих компонентов для предупреждения реакций и осложнений, а также аллоиммунизации реципиентов проводятся совместимые трансфузии (переливания) с использованием эритроцитов доноров, фенотипированных по 10 антигенам (A, B, D, C, c, E, e, 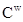 , K и k) для групп реципиентов, указанных в подпункте «в» пункта 22 настоящих Правил.
, K и k) для групп реципиентов, указанных в подпункте «в» пункта 22 настоящих Правил.
33. По жизненным показаниям в экстренных случаях реципиентам с группой крови A(II) или B(III) при отсутствии одногруппной крови или эритроцитсодержащих компонентов могут быть перелиты резус-отрицательные эритроцитсодержащие компоненты O(I), а реципиентам AB(IV) могут быть перелиты резус-отрицательные эритроцитсодержащие компоненты B(III) независимо от резус-принадлежности реципиентов.
В экстренных случаях при невозможности определения группы крови по жизненным показаниям реципиенту переливают эритроцитсодержащие компоненты O(I) группы резус-отрицательные в количестве не более 500 мл независимо от групповой и резус-принадлежности реципиента.
При невозможности определения антигенов C, c, E, e, 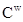 , K и k реципиенту переливают эритроцитсодержащие компоненты, совместимые по группе крови системы ABO и резус-антигену D.
, K и k реципиенту переливают эритроцитсодержащие компоненты, совместимые по группе крови системы ABO и резус-антигену D.
34. Трансфузия (переливание) эритроцитной массы, обедненной лейкоцитами и тромбоцитами, осуществляется с целью профилактики аллоиммунизации лейкоцитарными антигенами, рефрактерности к повторным переливаниям тромбоцитов.
35. При трансфузии (переливании) донорской крови и эритроцитсодержащих компонентов критериями эффективности их переливания являются: клинические данные, показатели транспорта кислорода, количественное увеличение уровня гемоглобина.
36. Трансфузия (переливание) донорской крови и (или) эритроцитсодержащих компонентов должна быть начата не позднее двух часов после извлечения донорской крови и (или) эритроцитсодержащих компонентов из холодильного оборудования и согревания до 37 °C.
Трансфузия (переливание) эритроцитсодержащих компонентов донорской крови производится с учетом групповых свойств донора и реципиента по системе ABO, резус и Келл. Запрещается введение в контейнер с эритроцитной массой каких-либо лекарственных средств или растворов, кроме 0,9% стерильного раствора хлорида натрия.
37. Для профилактики реакции "трансплантат против хозяина" у реципиентов, получающих иммуносупрессивную терапию, детей с выраженным синдромом иммунной недостаточности, новорожденных с низкой массой тела, при внутриутробных переливаниях, а также при родственном (отец, мать, родные братья и сестры) переливании компонентов донорской крови эритроцитсодержащие компоненты перед переливанием подвергаются рентгеновскому или гамма-облучению в дозе от 25 до 50 Грей (не позднее 14 дней с момента получения).
38. Хранение облученных эритроцитсодержащих компонентов, за исключением эритроцитной взвеси (массы), обедненной лейкоцитами, до переливания новорожденным и детям раннего возраста не должно превышать 48 часов.
39. Хранение облученных эритроцитсодержащих компонентов (эритроцитная взвесь, эритроцитная масса, отмытые эритроциты) до переливания взрослому реципиенту не должно превышать 28 дней с момента заготовки эритроцитсодержащих компонентов.
40. Для проведения трансфузии (переливания) донорской крови и эритроцитсодержащих компонентов аллоиммунизированным реципиентам осуществляется следующее:
а) при выявлении у реципиента экстраагглютининов анти- 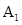 ему переливаются эритроцитсодержащие компоненты, не содержащие антигена
ему переливаются эритроцитсодержащие компоненты, не содержащие антигена 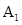 , реципиенту
, реципиенту 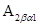 (II) переливаются эритроцитсодержащие компоненты
(II) переливаются эритроцитсодержащие компоненты 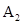 (II) или O(I), реципиенту
(II) или O(I), реципиенту 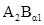 (IV) - эритроцитсодержащие компоненты B(III);
(IV) - эритроцитсодержащие компоненты B(III);
б) реципиентам с выявленными антиэритроцитарными антителами или тем реципиентам, у которых антитела были обнаружены при предыдущем исследовании, переливаются эритроцитсодержащие компоненты, не содержащие антигены соответствующей специфичности;
в) при наличии у реципиента неспецифически реагирующих антиэритроцитарных антител (панагглютининов) или антител с неустановленной специфичностью ему переливаются индивидуально подобранные эритроцитсодержащие компоненты, не реагирующие в серологических реакциях с сывороткой реципиента;
г) для аллоиммунизированных реципиентов индивидуальный подбор крови и эритроцитсодержащих компонентов крови осуществляется в клинико-диагностической лаборатории;
д) для реципиентов, иммунизированных антигенами системы лейкоцитов (HLA), проводится подбор доноров по системе HLA.
VIII. Правила проведения трансфузии (переливания)
свежезамороженной плазмы
41. Переливаемая свежезамороженная плазма донора должна быть той же группы по системе ABO, что и у реципиента. Разногруппность по системе резус не учитывается. При переливании больших объемов свежезамороженной плазмы (более 1 л) соответствие донора и реципиента по антигену D учитывается обязательно.
42. В экстренных случаях при отсутствии одногруппной свежезамороженной плазмы допускается переливание свежезамороженной плазмы группы AB(IV) реципиенту с любой группой крови.
43. Медицинскими показаниями для назначения переливаний свежезамороженной плазмы являются:
а) острый ДВС-синдром, осложняющий течение шоков различного генеза (септического, геморрагического, гемолитического) или вызванный другими причинами (эмболия околоплодными водами, краш-синдром, тяжелая травма с размозжением тканей, обширные хирургические операции, особенно на легких, сосудах, головном мозге, простате), синдром массивных трансфузий;
б) острая массивная кровопотеря (более 30% объема циркулирующей крови) с развитием геморрагического шока и ДВС-синдрома;
в) болезни печени, сопровождающиеся снижением продукции плазменных факторов свертывания и, соответственно, их дефицитом в циркуляции (острый фульминантный гепатит, цирроз печени);
г) передозировка антикоагулянтов непрямого действия (дикумарин и другие);
д) терапевтическийплазмаферез у пациентов с тромботической тромбоцитопенической пурпурой (болезнь Мошковиц), тяжелых отравлениях, сепсисе, остром ДВС-синдроме;
е) коагулопатия, обусловленная дефицитом плазменных физиологических антикоагулянтов.
44. Трансфузия (переливание) свежезамороженной плазмы выполняется струйно или капельно. При остром ДВС-синдроме с выраженным геморрагическим синдромом трансфузия (переливание) свежезамороженной плазмы выполняется только струйно. При транфузии (переливании) свежезамороженной плазмы необходимо выполнение биологической пробы (аналогичной той, которая проводится при трансфузии (переливании) донорской крови и эритроцитсодержащих компонентов).
45. При кровотечении, связанном с ДВС-синдромом, осуществляется введение не менее 1000 мл свежезамороженной плазмы, одновременно контролируются гемодинамические показатели и центральное венозное давление.
При острой массивной кровопотере (более 30% объема циркулирующей крови, для взрослых - более 1500 мл), сопровождающейся развитием острого ДВС-синдрома, количество переливаемой свежезамороженной плазмы должно составлять не менее 25 - 30% всего объема переливаемой крови и (или) ее компонентов, назначаемых для восполнения кровопотери (не менее 800 - 1000 мл).
При тяжелых заболеваниях печени, сопровождающихся резким снижением уровня плазменных факторов свертывания и развившейся кровоточивостью или кровотечением во время операции, трансфузия (переливание) свежезамороженной плазмы осуществляется из расчета 15 мл/кг массы тела реципиента с последующим (через 4 - 8 часов) повторным переливанием свежезамороженной плазмы в меньшем объеме (5 - 10 мл/кг).
46. Непосредственно перед трансфузией (переливанием) свежезамороженную плазму размораживают при температуре 37 °C с использованием специально предназначенного оборудования для размораживания.
47. Трансфузия (переливание) свежезамороженной плазмы должна быть начата в течение 1 часа после ее размораживания и продолжаться не более 4 часов. При отсутствии потребности в использовании размороженной плазмы ее хранят в холодильном оборудовании при температуре 2 - 6 °C в течение 24 часов.
48. Для повышения безопасности гемотрансфузий, снижения риска переноса вирусов, вызывающих инфекционные заболевания, предупреждения развития реакций и осложнений, возникающих в связи с трансфузией (переливанием) донорской крови и (или) ее компонентов, используют свежезамороженную плазму карантинизированную (или) свежезамороженную плазму вирус (патоген) инактивированную.
IX. Правила трансфузии (переливания) криопреципитата
49. Основными медицинскими показаниями для трансфузии (переливания) криопреципитата является гемофилия A и гипофибриногенемия.
50. Необходимость в трансфузии (переливании) криопреципитата рассчитывается по следующим правилам:
Масса тела (кг) x 70 мл = объем циркулирующей крови ОЦК (мл).
ОЦК (мл) x (1,0 - гематокрит) = объем циркулирующей плазмы ОЦП (мл).
ОЦП (мл) x (необходимый уровень фактора VIII - имеющийся уровень фактора VIII) = необходимое количество фактора VIII для переливания (в ед.).
Необходимое количество фактора VIII (в ед.): 100 ед. = количество доз криопреципитата, необходимого для разовой трансфузии (переливания). Для гемостаза поддерживается уровень фактора VIII до 50% во время операций и до 30% в послеоперационном периоде. Одна единица фактора VIII соответствует 1 мл свежезамороженной плазмы.
51. Криопреципитат, полученный из одной дозы крови, должен содержать не менее 70 ед. фактора VIII. Криопреципитат донора должен быть той же группы по системе ABO, что и у реципиента.
X. Правила трансфузии (переливания) тромбоцитного
концентрата (тромбоцитов)
52. Расчет терапевтической дозы тромбоцитов проводится по следующим правилам:
50 - 70 x 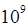 тромбоцитов на каждые 10 кг массы тела реципиента или 200 - 250 x
тромбоцитов на каждые 10 кг массы тела реципиента или 200 - 250 x 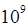 тромбоцитов на 1 м2 поверхности тела реципиента.
тромбоцитов на 1 м2 поверхности тела реципиента.
53. Конкретные показания к трансфузии (переливанию) тромбоцитов определяет лечащий врач на основании анализа клинической картины и причин тромбоцитопении, степени ее выраженности и локализации кровотечения, объема и тяжести предстоящей операции.
54. Переливание тромбоцитов не проводится при тромбоцитопении иммунного генеза, за исключением случаев наличия жизненных показаний при развившемся кровотечении.
55. При тромбоцитопатиях трансфузия (переливание) тромбоцитов осуществляется в ургентных ситуациях - при массивных кровотечениях, операциях, родах.
56. Клиническими критериями эффективности трансфузии (переливания) тромбоцитов являются прекращение спонтанной кровоточивости, отсутствие свежих геморрагий на коже и видимых слизистых. Лабораторными признаками эффективности переливания тромбоцитов являются увеличение количества циркулирующих тромбоцитов через 1 час после окончания трансфузии (переливания) и превышение их исходного числа через 18 - 24 часа.
57. При спленомегалии количество переливаемых тромбоцитов должно быть увеличено по сравнению с обычным на 40 - 60%, при инфекционных осложнениях - в среднем на 20%, при выраженном ДВС-синдроме, массивной кровопотере, явлениях аллоиммунизации - на 60 - 80%. Необходимую терапевтическую дозу тромбоцитов переливают в два приема с интервалом в 10 - 12 часов.
58. Профилактические переливания тромбоцитов обязательны при наличии у реципиентов агранулоцитоза и ДВС-синдрома, осложненных сепсисом.
59. В экстренных случаях при отсутствии одногруппных тромбоцитов допускается переливание тромбоцитов O(I) группы реципиентам других групп крови.
60. Для профилактики реакции "трансплантат против хозяина" тромбоциты перед переливанием облучаются в дозе от 25 до 50 Грей.
61. Для повышения безопасности трансфузий тромбоцитов переливаются тромбоциты, обедненные лейкоцитами вирус (патоген) инактивированные.
XI. Правила трансфузии (переливания) концентрата
гранулоцитов (гранулоцитов), полученных методом афереза
62. Взрослая терапевтическая доза аферезных гранулоцитов содержит 1,5 - 3,0 x 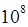 гранулоцитов на 1 кг веса тела реципиента.
гранулоцитов на 1 кг веса тела реципиента.
63. Аферезные гранулоциты перед переливанием облучаются в дозе от 25 до 50 Грей.
64. Аферезные гранулоциты переливаются сразу после их получения.
65. Основными медицинскими показаниями к назначению переливания гранулоцитов являются:
а) снижение абсолютного количества гранулоцитов у реципиента менее 0,5 x 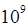 /л при наличии неконтролируемой антибактериальной терапией инфекции;
/л при наличии неконтролируемой антибактериальной терапией инфекции;
б) сепсис новорожденных, неконтролируемый антибактериальной терапией.
Гранулоциты должны быть совместимы по антигенам систем ABO и резус-принадлежности.
66. Критериями оценки эффективности трансфузии (переливания) гранулоцитов является положительная динамика клинической картины заболевания: снижение температуры тела, уменьшение интоксикации, стабилизация ранее нарушенных функций органов.
XII. Правила трансфузии (переливания) донорской крови
и (или) ее компонентов детям
67. При поступлении в организацию ребенка, нуждающегося в трансфузии (переливании) донорской крови и (или) ее компонентов, первичное исследование групповой и резус-принадлежности крови ребенка проводится медицинским работником в соответствии с требованиями пункта 7 настоящих Правил.
68. В обязательном порядке у ребенка, нуждающегося в трансфузии (переливании) компонентов донорской крови и (или) ее компонентов (после первичного определения групповой и резус-принадлежности), в клинико-диагностической лаборатории проводятся: подтверждающее определение группы крови ABO и резус-принадлежности, фенотипирование по другим антигенам эритроцитов C, c, E, e, 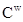 , K и k, а также выявление антиэритроцитарных антител.
, K и k, а также выявление антиэритроцитарных антител.
Указанные исследования проводятся в соответствии со следующими требованиями:
