Этапы препарирования кариозной полости
Обезболивание достигается путем использования техники местной анестезии (инфильтрационной или проводниковой).
Раскрытие и расширение кариозной полости(рис. 9). Кариозный процесс в твердых тканях зубов распространяется неравномерно. В дентине он происходит гораздо быстрее, чем в эмали, и поэтому размеры кариозной по-.лости значительно превышают размеры входного отверстия, в особенности при остром течении кариеса. Раскрытие кариозной полости преследует цель удаления, иссечения нависающих краев эмали, обеспечение хорошего доступа и зрительного обозрения полости для выполнения последующих этапов препарирования.
Необходимо помнить, что при недостаточном раскрытии кариозной полости нависающие края остаются лишенными питания со стороны пульпы. В дальнейшем при жевательной нагрузке (давлении) на зуб они обламываются, что может вызвать развитие вторичного кариеса, нарушение анатомической формы зуба или выпадение пломбы.
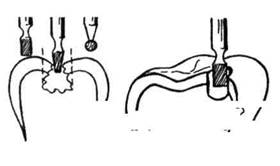 Рис. 9. Раскрытие и расширение кариозной полости
Рис. 9. Раскрытие и расширение кариозной полости
Для раскрытия кариозной полости и иссечения нависающей эмали используют шаровидные и фиссурные боры. Их подбирают таким образом, чтобы размер рабочей части был не больше входного отверстия данной кариозной полости.
При раскрытии кариозной полости, расположенной на жевательной поверхности, шаровидный бор подводят под нависающие края эмали. Включают бормашину и осторожными запятообразными (словно ставя запятую) движениями снимают нависающие края эмали при выведении бора из кариозной полости. При раскрытии полости фиссурным бором его вводят перпендикулярно к ее дну и, перемещая по периметру полости, боковыми режущими гранями бора спиливают нависающие края. При правильном выполнении всех действий на данном этапе образуется полость с отвесными стенками. При «раскрытии» кариозной полости пользуются алмазными или твердосплавными борами со скоростью вращения до 400000 об/мин. с водяным охлаждением.
Для раскрытия кариозных полостей, размещенных на контактных поверхностях зубов вначале создают к ним доступ через одну из поверхностей зуба. Наиболее целесообразно выводить такую кариозную полость на жевательную, язычную или небную поверхности, лишь в некоторых исключительных случаях ее выводят на вестибулярную (губную, щечную) поверхность. Для этого используют шаровидные или фиссурные боры небольших размеров, дальнейшее раскрытие полости выполняют так, как было описано выше.
Расширение кариозной полости проводят в пределах практически здоровых, не пораженных кариесом твердых тканей зуба. Кроме этого при расширении предусматривается иссечение пораженных фиссур, выравнивание эмалевого края, округление острых углов по периметру полости. Эту манипуляцию проводят с целью предотвращения возникновения вторичного кариеса. Расширение полости наиболее целесообразно проводить фиссурными борами.
Объем раскрытия и расширения кариозной полости в клинических условиях зависит от характера течения и глубины кариозного процесса. При традиционном препарировании кариозной полости проводят ее расширение полностью в пределах проекции кариозной полости на поверхность коронки зуба, например жевательную. Если препарирование происходит в соответствии с принципом "биологической целесообразности", то возможно минимальное расширение кариозной полости. В таких случаях полость заполняется пломбировочными материалами, обладающими кариеспрофилактическим действием, например стеклоиономерными цементами. Поэтому входное отверстие может быть уже полости, а сама полость после формирования приобретает круглую форму. Если риск возникновения кариеса велик, то проводят расширенное раскрытие кариозной полости с иссечением так называемых кариесвосприимчивых участков до кариесиммунных зон. Иссекаются фиссуры жевательной поверхности до скатов бугорков жевательной поверхности.
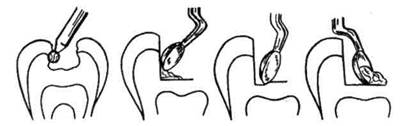
Рис. 10. Некрэктомия нежизнеспособных твердых тканей зуба
Некрэктомия— это окончательное удаление из кариозной полости всех нежизнеспособных твердых тканей (в основном дентина) и продуктов их распада. Объем некрэктомии определяется характером клинического течения кариеса, локализацией и глубиной кариозной полости (рис. 10). Она проводится с помощью различного размера экскаваторов, шаровидных, фиссурных или обратноконусных боров соскоростью вращения до 4500 об/мин.
Манипуляцию начинают острым экскаватором, подобранным по размерам кариозной полости. Работа экскаватором менее болезненна, так как относительно быстро удается удалить значительные слои размягченного дентина. Важно, чтобы рабочий край инструмента был острым. Дальнейшие особенности манипуляций зависят от глубины кариозной полости. В неглубоких и средней глубины полостях экскавацию дентина можно проводить, начиная поочередно от каждой из стенок кариозной полости. Острым краем рабочей части экскаватора углубляются в размягченный дентин и рычагообразными движениями удаляют слой дентина. При этом необходимо принимать во внимание структурные особенности различных слоев дентина. В плащевом дентине волокна его основного вещества расположены радиально, поэтому экскаватор следует направлять вертикально в направлении оси зуба; в околопульпарном дентине волокна расположены тангенциально, поэтому экскаватор следует направлять в поперечном направлении (желательно слой дентина снимать параллельно дну кариозной полости). Некрэктомию, в особенности в глубокой полости, следует проводить осторожно, чтобы не вскрыть полость зуба и не ранить пульпу. Удаление инфицированного, но более плотного дентина продолжают бормашиной с помощью шаровидных, фиссурных и обратноконусных боров.
Правильно отпрепарировання полость не должна иметь размягченного и пигментированного дентина. Иногда после препарирования кариозной полости остаются незаметные деминерализованные участки твердых тканей. В таких случаях для их выявления используют химические и физические способы. Для определения границ кариозного и клинически здорового дентина следует применять детектор кариеса "Caries detector", представляющий собой 0,5 % раствор основного фуксина, или 1 % раствор красного кислого в пропиленгликоле, который окрашивает кариозные ткани в красный цвет. Тампон с красителем вводят в полость на 15 с, при этом нежизнеспособный слой дентина окрашивается, а здоровый нет. Прокрашенные участки удаляют бором. Метод позволяет экономно иссекать ткани зуба за счет частичного сохранения слоя деминерализации. Твердость оставшегося дентина проверяют остроконечным зондом. Особенно тщательно это следует делать при препарировании зубов передней группы в целях достижения хорошего косметического эффекта.
Существует несколько препаратов с эффектом детектора кариеса: Caries Detector ("H&M"), Caries Marker (фирма "Voco"), SEEK и Sable (фирма "Ultradent"), Canal Blue (VDW), Радси-дент (фирма "Радуга-Р").
При глубоком хроническом кариесе, когда дно кариозной полости очень тонкое и есть реальная опасность вскрытия пульпы, некрэктомию следует проводить преимущественно шаровидными борами довольно большого размера. В этих случаях допустимо оставлять на дне плотный пигментированный дентин, а при остром глубоком кариесе — даже небольшой слой размягченного дентина при условии дальнейшего медикаментозного (реминерализирующего) действия на него.
Формирование кариозной полости— очень важный этап препарирования. Его целью является создание такой формы кариозной полости, которая была бы способна продолжительное время удерживать пломбировочный материал и сохранять пломбу. Для этого она должна отвечать ряду требований.
Общие правила для классически сформированной кариозной полости:
– стенки и дно кариозной полости должны располагаться (одна плоскость относительно другой) под прямым углом и иметь гладкую поверхность.
– дно полости, как правило, является плоским или в определенной мере повторяет форму жевательной поверхности зуба.
– нужно следить, чтобы углы между стенками и дном были прямыми и хорошо выраженными (исключение составляют полости V класса), поскольку в этих местах происходит дополнительная фиксация пломбировочного материала, не обладающего выраженной адгезией к твердым тканям зуба (рис. 11).
При препарировании зубов типичными считаются полости с отвесными стенками и плоским дном, то есть в виде ящика. Оптимальной является прямоугольная форма полости, в которой стенки расположены под прямым углом относительно плоскости дна. Прямоугольник — наиболее удобная форма для удержания пломбы, но в зависимости от распространения кариозного процесса возможны полости овальной, треугольной, крестообразной, цилиндрической формы. Для лучшей фиксации пломбы иногда рекомендуется на стенках полости создавать ретенционные пункты в виде борозд, углублений, вырезок. Несколько реже при мелкой и широкой полости допускается наклон ее стенок под углом 80—85° относительно плоскости дна, вследствие чего размеры входного отверстия сформированной полости будут несколько меньшими, чем размеры ее дна.
При формировании кариозной полости при глубоком кариесе необходимо обязательно учитывать топографию пульпы (полости зуба). В этих случаях дно кариозной полости не всегда имеет форму ровной плоскости, а несколько повторяет конфигурацию пульпы и ее рогов. При локализации кариеса на контактных поверхностях для лучшей фиксации пломбы необходимо создавать дополнительные полости на других поверхностях зуба. Зачастую их формируют на жевательной, вестибулярной, язычной поверхностях в виде треугольника, ласточкиного хвоста, крестообразной формы и др.
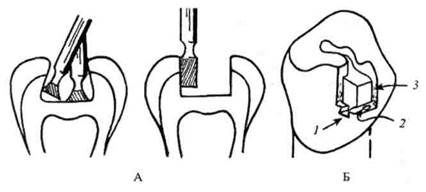
Рис. 11. Формирование кариозной полости (А) и дополнительные элементы для фиксации пломбы (Б): 1 — клиновидное углубление; 2 — углубление для парапульпарного штифта; 3 — борозда
Для формирования кариозной полости применяют фиссурные, обратно-конусные, конусообразные и колесовидные боры.
В клинических условиях при формировании полости необходимо учитывать характер течения и глубину кариозного поражения. При небольшом риске возникновения кариозного процесса и его хроническом течении небольшая полость может быть сформирована с закругленными краями: пломбирование проводят стеклоиономерными цементами или композитами (можно текучими) — применение техники адгезивного пломбирования. Небольшие полости можно сформировать грушевидной формы (с входным отверстием меньше дна). При этом могут быть оставлены нависающие, но не пораженные кариозным процессом эмалевые края полости. Если предполагается применение пломбировочных материалов, не обладающих адгезивными свойствами (амальгама, силикатные цементы), то в полости должны быть четко сформированы прямые углы и ретенционные пункты. Для лучшего удержания такого пломбировочного материала в полости ей желательно придать довольно сложную конфигурацию соответственно ходу фиссур жевательной поверхности. При использовании композиционных материалов это нежелательно вследствие действия С-фактора: более сложная конфигурация полости создает дополнительные полимеризационные напряжения в материале пломбы. Внутренние контуры и углы полости должны быть сглажены и закруглены во избежание отрыва композита от этих участков кариозной полости.
При наличии двух полостей на жевательной поверхности при низком риске возникновения кариеса формируют две отдельные полости, при высоком — их объединяют в одну с расширением полости до кариесиммунных зон. В премолярах желательно сохранение зоны резистентности — эмалевого гребня, соединяющего язычные (небные) и щечные бугры жевательной поверхности.
Обработка (финирование) краев кариозной полости — последний этап формирования полости. Необходимо обратить внимание на то, чтобы внешние части эмалевых призм имели хорошую опору со стороны размещенного под ними дентина. Иначе нависающие края эмали будут лишены питания и поддержки со стороны пульпы, не смогут противостоять жевательному давлению и обломаются. Все это может привести к нарушению краевого прилегания пломбировочного материала и твердых тканей зуба, возникновению ретенционного пункта, рецидива кариеса, разрушению или выпадению пломбы. Поэтому финирами и карборундовыми головками осторожно (ибо эмаль довольно хрупкая и может легко обламываться) проводят обработку эмалевого края, иссекая (срезая) нависающие участки эмали. Эмалевый край должен быть сформирован соответственно направлению эмалевых призм. В зависимости от применения того или иного пломбировочного материала может возникнуть потребность в скашивании эмалевого края под углом 45° или его округлении (рис. 12).
Обычно рекомендуют скашивать эмалевый край при пломбировании амальгамами. Это вызвано тем, что в амальгаме при небольшой толщине слоя возможен высокий риск маргинального облома. При использовании амальгам последних поколений (третья генерация, нон-гамма-2-амальгамы) скос эмали можно не создавать. Это связано с их более высокой прочностью и меньшей текучестью. Скос эмали не создают при пломбировании полости цементами — они менее прочны и легко отламываются по линии скоса.
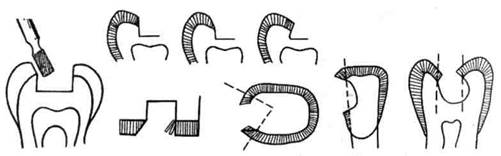
Рис. 12. Обработка краев кариозной полости и варианты их формирования
Использование адгезивных технологий композиционных материалов предусматривает создание прочной связи материала с тканями зуба: эмалью и дентином. Для прочного присоединения композита к эмали необходима достаточная толщина эмалевого слоя — не менее 1 мм. Поэтому рекомендуется скашивать край эмали под углом 45° или даже несколько больше для достижения оптимальной толщины эмали. Этого правила рекомендуется также придерживаться при формировании вестибулярной стенки кариозных полостей III и IV классов. Это создает плавный цветовой переход между композиционным пломбировочным материалом и эмалью, что делает пломбу менее заметной на вестибулярной поверхности фронтальных зубов. Этой же цели достигают, создавая на вестибулярной стенке скос с вогнутой поверхностью — вогнутый или желобовидный скос. Микрогибридные, микроматричные и вязкие композиционные материалы обладают значительной прочностью (до 420 МПа при сжатии) поэтому при их использовании край эмали можно не скашивать. В целом следует отметить, что при использовании композиционных материалов угол скоса может быть в пределах от 10° до 45° в зависимости от класса кариозной полости (больше на вестибулярной стенке полостей III и IV классов) и прочности композиционного материала.
По окончании формирования края полости проводят финирование созданного края эмали. При этом финирами удаляют возникшие во время препарирования небольшие трещины, неровности, участки с фрагментированными эмалевыми призмами, не имеющими связи с подлежащими тканями (дентином). Это улучшает краевое прилегание композиционного пломбировочного материала и повышает эффективность пломбирования.
При препарировании кариозной полости необходимо учитывать ряд положений, которые помогут достичь наибольшей эффективности ее пломбирования и, следовательно, лечения кариеса:
- Необходимо удалить все пораженные кариозным процессом твердые ткани зуба, формируя отпрепарированную полость в пределах здоровых тканей зубов. В клинике допускаются определенные исключения из этого правила в зависимости от характера течения и глубины кариозного процесса.
- Формирование кариозной полости следует проводить с учетом особенностей пломбировочного материала. Если применяются материалы, не обладающие адгезией к твердым тканям зубов (амальгама), то препарируемой полости придают более сложную форму и образуют ретенционные пункты для механического удержания пломбы. При использовании композиционных материалов конфигурация полости должна быть проще для компенсации С-фактора.
- В клинических условиях отпрепарированная кариозная полость должна быть сухой и не загрязненной слюной или другими биологическими жидкостями (кровь). При необходимости ее обрабатывают растворами антисептикой и тщательно высушивают перед пломбированием.
При препарировании кариозных полостей необходимо придерживаться определенных правил с целью качественного, менее болезненного (атравматичного) и безопасного препарирования. Согласно современным требованиям, препарирование зубов с живой пульпой необходимо обязательно проводить с применением обезболивания. Сама манипуляция препарирования должна проводиться при достаточном освещении и постоянном зрительном контроле врача за положением инструментов в кариозной полости. Для этого необходимо удобно расположить больного в кресле так, чтобы обеспечить врачу самый лучший доступ к препарированному зубу. Так, например, при манипуляциях на зубах нижней челюсти голова больного, сидящего в кресле, должна быть зафиксирована почти в прямом положении, а при манипуляциях на зубах верхней челюсти — откинута назад. При лечении больного в положении лежа его голову, как правило, размещают в максимально откинутом назад положении. При использовании современных стоматологических установок и методик пломбирования больного зачастую размещают в положении лежа, что обеспечивает более удобные условия для работы врачу и комфортные — для пациента.
