Пороки развития орофациальной области
Пороки развития орофациальной области (челюстно-лицевые дизморфии) встречаются нередко, причем часть из них проявляется не сразу после рождения, а в результате постнатального нарушения формообразующих процессов, например, аномалии развития молочных и постоянных зубов.
Классификация. По этиологии пороки развития орофациальной области делят на наследственные (генные, геномные – хромосомные болезни и хромосомные), мультифакториальные и внутриутробно приобретенные, а по клинико-морфологическим проявлениям – на аномалии развития лица, челюстей и губ; зубов, их эмали и дентина; языка; слюнных желёз.
Пороки орофациальной области могут быть изолированными, сочетаться с другими аномалиями развития этой области или быть компонентом наследственных синдромов (Дауна, Патау, Эдвардса, Вольфа-Хиршхорна и др.) с множественными пороками, когда,например, одновременно выявляется до 80 различных аномалий развития разных органов и тканей.
Примером внутриутробно приобретенных пороков развития может служить «алкогольный синдром» (алкогольная эмбриофетопатия)у детей, рожденных женщинами, систематически употреблявшими алкоголь во время беременности: гипоплазия, гипертелоризм, эпикант, птоз, гипогнатизм, у 7% — высокое твердое нёбо, расщелины верхней губы и нёба (хейлопалатосхизис), пороки развития нервной, сердечно-сосудистой, мочеполовой систем, конечностей.
Пороки развития лица, челюстей и губ объединяютлицевые расщелины (описано более 200 одно- и двухсторонних «щелевых синдромов»); прогнатизм(нижняя прогнатия – увеличение размеров нижней челюсти) и гипогнатизм (ее недоразвитие); экзостозы (торусы, одиночные, реже множественные выросты костной ткани неба и челюстей, которые встречаются у 25% женщин и 15% мужчин); врождённые свищи нижней губы (парамедианные ямки губы, в которые открываются протоки малых слюнных желёз) и гранулы Фордайса.
Лицевые расщелины (дизрафии) встречаются с частотой 1 на 250-2500 новорождённых, более характерны для мальчиков, чаще бывают односторонние, преимущественно слева, причем в некоторых случаях бывают скрытыми (подкожными или подслизистыми). Если один из родителей имел расщелину лица, риск рождения ребёнка с данной аномалией составляет около 10%.
Боковая расщелина верхней губы в проекции верхнего бокового резца («заячья губа», хейлосхизис, рис. 1) и расщелина нёба («волчья пасть», палатосхизис, рис. 2) составляют до 45% всех аномалий развития орофациальной области, причем в половине наблюдений они сочетаются (хейлогнатопалатосхизис), а в 15% — ассоциированы с другими пороками.

Рис 1. Боковая левосторонняя расщелина верхней губы, альвеолярного отростка и твердого неба (хейлопалатосхизис).

Рис 2. Срединная расщелина неба, связанная с полостью носа (палатосхизис).
Нередко отмечается ретенированный или отсутствующий верхнечелюстной боковой резец. Сочетание палатосхизиса с малыми размерами нижней челюсти (нижняя микрогнатия) и языка (микроглоссия) с западением последнего (глоссоптоз) и нарушением дыхания носит название синдрома Робена.
При сквозных расщелинах нёба у новорождённых возникают расстройства дыхания, сосания и глотания, что приводит к попаданию пищевых масс из полости рта в носоглотку с последующей их аспирацией и развитием аспирационной пневмонии. С возрастом у таких детей развиваются расстройства речи.
Гранулы Фордайса — это скопления сальных желёз без выводных протоков в виде узелков размерами 1-2 мм, желтоватого цвета, на губах и слизистой оболочке щёк, которые встречаются более чем у половины людей. Такие образования могут быть ошибочно приняты за опухоли (Рис. 3).

Рис. 3. Гранула Фордайса. В слизистой оболочке щеки правильно сформированные паренхиматозные дольки сальной железы без выводных протоков. Окраска гематоксилином и эозином, х 120.
Пороки развития зубов, их эмали и дентина чрезвычайно многообразны. К ним относят нарушения:
- числа зубов: адентия (рис. 4), гиподонтия или олигодонтия (рис. 5), гипердонтия, сверхкомплектные зубы (рис. 6);
- расположения зубов: ретенированные и импактные зубы;
- размеров и формы зубов: макродонтия, микродонтия, уменьшение или увеличение числа бугров коронок, корней, их длины, формы, сращение зубов и т.д.;
- прорезывания зубов: преждевременное («натальные зубы», которые имеются при рождении), или его задержка при врождённом гипотиреозе, фиброматозе дёсен и т.д.;
Они включают в себя также преждевременную потерю зубов при гипофосфатазии, наследственных нейтропениях и т.д.
Аномалии развития эмали и дентина представлены:
- эндогенными и экзогенными пигментациями при эритробластозе плода, врождённой порфирии, врождённых заболеваниях печени, лечении тетрациклином («тетрациклиновые зубы») и т.д.
- несовершенным амелогенезом, гипоплазией эмали и несовершенным дентиногенезом (см. раздел некариозные поражения зубов).

Рис. 4.Полная адентия (возраст ребенка – 4 года).

Рис. 5.Гиподонтия: отсутствие верхних боковых и нижних центральных и боковых резцов (возраст ребенка - 8 лет).

Рис. 6.Сверхкомплексные зубы: с одной стороны сросшийся и сверхкомплектный зубы (возраст ребенка – 9 лет).
Пороки развития языка включают: аглоссию (врождённое отсутствие языка); микро- или гипоглоссию (недоразвитие языка); макроглоссию (увеличение языка в размерах, например, при врождённых лимфангиоме или гемангиоме языка, нейрофиброматозе I типа, синдроме Дауна и т.д.); складчатый язык (при синдромах Дауна и Мелькерссона-Розенталя); рассщеплённый язык; анкилоглоссию (укорочение уздечки языка); струму корня языка (гетеротопию щитовидной железы, которая в 25% наблюдений сопровождается гипотиреозом).
Пороки развития слюнных желез представлены: аплазией и гипоплазией; атрезией и удвоением протоков больших слюнных желёз; эктопией слюнных желёз (в лимфатические узлы и мягкие ткани головы и шеи, челюстные кости, миндалины; в них могут развиваться воспалительные, обструктивные заболевания и опухоли); аденоматоидной гиперплазией; поликистозом околоушных желез.
Некоторые аномалии развития слюнных желез проявляются ксеростомией («сухим синдромом»), способствующей развитию кариеса и пародонтита.
Болезни твердых тканей зуба
Среди болезней твердых тканей зуба различают кариес и разнообразные некариозные поражения.
Кариес (от лат. «caries» — гниль)— это патологический процесс, проявляющийся после прорезывания зубов деминерализацией и прогрессирующей деструкцией твердых тканей (неорганического компонента) зуба и протеолизом его органического матрикса с образованием дефекта в виде полости.
Кариес является одной из распространенных форм поражения твердых тканей зуба. Он поражает мужское и женское население всех возрастных групп, чаще — детей и подростков. По данным ВОЗ кариесом страдает до 90% населения, при этом он имеет неодинаковую распространенность в различных регионах земного шара.
Чаще поражаются зубы верхней челюсти (хуже смачиваются слюной). Исключение составляют моляры. Кариес чаще наблюдается в молярах и премолярах, реже — в резцах и клыках; на жевательной поверхности (в области фиссур и слепых ямок), еще реже — на поверхности соприкосновения зубов (контактные поверхности), на их щёчной и язычной поверхности.
Классификация. Как самостоятельные нозологические единицы выделены: кариес эмали (стадия «мелового пятна» и начальный кариес); кариес дентина; кариес цемента; приостановившийся кариес; одонтоклазия, включая детскую меланодентию и меланодонтоклазию.
По локализации различают кариес ортоградный и ретроградный; коронки зуба; пришеечный; фиссуральный; контактных (апроксимальных) поверхностей; циркулярный; цемента. Кариес апроксимальных и свободных поверхностей иногда объединяют как кариес боковых поверхностей зуба.
По стадиям развития: начальный (в стадии пятна, macula cariosa) — без полостного дефекта; поверхностный (caries superfacialis) — при локализации дефекта в пределах эмали; средний (caries media) — в случае, если дефект захватывает лишь дентино-эмалевое соединение; глубокий (caries profunda) — при образовании глубокого дефекта эмали и дентина.
По течению: быстро прогрессирующий (острый и острейший); медленно прогрессирующий (хронический); приостановившийся (стационарный). Стационарный кариес ограничивается только растворением эмали и на этом приостанавливается; встречается почти исключительно в первых молярах.
В зависимости от вовлечения в процесс пульпы и периодонта: неосложненный; осложненный (перфоративный), осложненный пульпитом и/или периодонтитом.
При рецидиве кариозного процесса после лечения: первичный и рецидивный (вторичный).
Этиология и патогенез кариеса. Различают общие и местные кариесогенные факторы.
К общим кариесогенным факторам относят неполноценную, «кариесогенную» диету (преобладание углеводов, рафинированная пища, дефицит в пище минеральных веществ, недостаток фтора в питьевой воде), различные болезни внутренних органов, нарушения минерального обмена, географические факторы, экстремальные условия жизни, первичные и вторичные иммунодефицитные состояния. В результате, полагают, нарушается деятельность одонтобластов пульпы с ее нервно-сосудистым аппаратом, выполняющих функцию внутризубных трофических центров по отношению к твердым тканям зуба: эмали, дентину и цементу. Играют роль наследственная предрасположенность, возраст - периоды прорезывания и смены молочных зубов, полового созревания. Именно в эти периоды наблюдается наибольшее поражение кариесом.
Местным кариесогенным фактором является образование мягкого зубного налета, который локализуется поверх пелликулы зуба и содержит углеводные пищевые остатки, минеральные вещества и микроорганизмы (кислотообразующие и протеолитические).
Принято различать кариесрезистентных и подверженных кариесу людей в зависимости от выраженности комплекса факторов, обусловливающих кариозный процесс. Для определения предрасположенности к кариесу, наряду с оценкой гигиенического состояния зубов, скорости слюноотделения и вязкости слюны, определяют титр лактобактерий полости рта, кислотоустойчивость эмали, ее способность к реминерализации.
Классические теории локального генеза кариеса (микробная и химическая) представляют собой единую систему взглядов на то, что микроорганизмы полости рта в процессе брожения образуют органические кислоты, вымывающие минеральные вещества из твердых тканей зуба, в результате чего «обнажается» их органическая матрица, дальнейшее разрушение которой идет под влиянием микроорганизмов.
Выделено свыше 200 видов бактерий и некоторых видов грибов, которые принимают участие в развитии кариеса, но ведущее значение придаётся Streptococcus mutans и лактобациллам (род Lactobacillus). Важный фактор — уменьшение количества слюны, так как она оказывает механическое очищающее воздействие и содержит бактерицидные вещества (лизоцим, IgА и др.).
Основное звено в патогенезе кариеса — образование зубного налёта с формированием зубной бляшки. Выделяют 3 стадии формирования зубного налета: адгезию (фиксация) микроорганизмов к пелликуле; образование основы — стромы, матрикса; активную репродукцию микроорганизмов с накоплением продуктов их жизнедеятельности.
Зубная бляшка состоит из внеклеточных полисахаридов, гликопротеинов слюны, слущенных клеток слизистой оболочки, остатков пищи и микроорганизмов (в 80–90% — Streptococcus mutans). Его вирулентность определяется способностью синтезировать внеклеточный полисахарид, входящий в состав зубной бляшки. Промежуточным продуктом этого синтеза являются органические кислоты и ферменты (прежде всего, молочная кислота), способствующие деминерализации твёрдых тканей зуба и протеолизу его органического матрикса. Моно- и дисахариды — главные субстраты этого процесса.
Если зубная бляшка остаётся неразрушенной, то она кальцифицируется и образуется наддесневой и поддесневой зубной камень. Последний сам по себе не приводит к развитию кариеса, но остаётся плацдармом для дальнейшего образования зубного налёта. Толщина зубной бляшки, ее состав и скорость образования у разных людей различны.
Эффективным средством профилактики кариеса является фтор, поступающий в организм с пищей, водой, а также применяемый в стоматологии в виде различных препаратов (per os и местно для обработки поверхности зубов). В районах с малым содержанием фтора в воде и пище, прибегают к профилактическому их фторированию. Кроме того, фтор обладает слабыми бактерицидными свойствами и повышает устойчивость эмали к разрушающему действию бактерий, изменяя в составе эмали гидроксиапатит на фторапатит.
Патогенез кариеса складывается из воздействия на эмаль кислот, образующихся двумя путями: образование кислот микроорганизмами и путем ферментации пищевых углеводов.
Развитие кариозного процесса в эмали и цементе включает две основные стадии:
- деминерализацию ткани под воздействием образуемых микроорганизмами кислот (пирувата, лактата, ацетата, малата и т.д.), критический уровень рН — 4,5—5,0;
- разрушение органической матрицыгидролитическими ферментами микрофлоры. Среди ферментов ведущую роль играют протеиназы, разрушающие белки, и гиалуронидаза.
На самых ранних этапах развития кариозного процесса дис- и деминерализация активно протекает не в самых поверхностных участках эмали, а в глубже расположенных, подповерхностных зонах.
Патогенез кариеса дентина отличается от механизма развития кариеса эмали и цемента. Это обусловлено наличием в нем дентинных канальцев, обеспечивающих его высокую проницаемость.
Кариес дентина протекает в 3 этапа:
- проникновение микроорганизмов в дентинные канальцы и разрушение в них отростков одонтобластов и нервных волокон;
- деминерализация тубулярного, интертубулярного дентина под влиянием кислот, образуемых микроорганизмами;
- разрушение «обнаженной» органической матрицы пери- и интертубулярного дентина под действием гидролитических ферментов микрофлоры.
Кариес эмали—начальный и поверхностный кариес.Целостность дентинно-эмалевого соединения не нарушена. Деминерализация развивается в подповерхностной зоне с образованием конусовидного фокуса с широким основанием, обращенного к поверхности. Поверхность эмали вначале гладкая (начальный кариес), затем становится шероховатой (поверхностный кариес). Начальный кариес протекает в две стадии: белого (мелового) пятна и пигментированного пятна,желтого или темно-коричневого цвета. Меловое пятно поддается реминерализации, а пигментированное уже не изменяется.
На основании результатов морфологических и микрорентгенографических исследований шлифов зубов, выделяют 3 стадии морфогенеза начального кариеса:
- деминерализация (снижение содержания, прежде всего, солей кальция) и деструкция межпризменного вещества с расширением межпризменных пространств и заселением их микроорганизмами;
- смещение эмалевых призм, нарушение упорядоченности в расположении призм;
- деминерализация и деструкция эмалевых призм с последующим заселением детрита микроорганизмами.
Потемнение цвета пятна объясняется накоплением пигментов, образуемых бактериями рода Bacteroides — B.melaninogenicus, B. intermedius (все штаммы), В. denticola и B. loescheii (большее число штаммов). Пигментированные крупные пятна могут быть и проявлением разрушения дентино-эмалевого соединения и, даже, дентина (среднего кариеса). В стадии пигментированного пятна кариозный процесс может регрессировать или приостанавливаться (приостановившийся кариес). На стадии пигментированного пятна и поверхностного кариеса в дентине в проекции кариозного поражения эмали формируются «мертвые пути» — петрификация дентинных канальцев (интратубулярный склероз дентина) при некрозе отростков одонтобластов под действием микробных токсинов (компенсаторный процесс, отграничивающий влияние микробных токсинов на пульпу зуба). При замедлении кариозного процесса размягченный участок эмали подвергается реминерализации и твердеет. Гибель одонтобластов приводят к остановке процессов реминерализации и новообразования дентина, что способствует прогрессированию кариеса
Кариес дентина— средний и глубокий кариес. При среднем кариеседно полостного дефекта представлено дентином, дентино-эмалевое соединение разрушено.
Гистологически, в соответствие с разными классификациями, выделяют 4 или 5 зон дна и краев кариозной полости (рис. 7, 8, 9):
начиная со дна кариозной полости:
- 1-я зона — размягченного дентина (размягченный дентин покрыт слоем детрита — некротических масс, населенных микроорганизмами).
- 2-я зона — неизмененного дентина с сохраненными дентинными канальцами;
- 3-я зона — прозрачного (гиперминерализованного, склерозированного) дентина со склерозированными и облитерированными дентинными канальцами. Эта зона не успевает образоваться в случае быстропрогрессирующего (острого и острейшего) кариеса;
- 4-я зона — вторичного иррегулярного и третичного (заместительного, репаративного) дентина. Образование заместительного дентина следует рассматривать как компенсаторную реакцию (репаративная регенерация), способствующую стабилизации процесса (А.И.Абрикосов, 1914).
начиная со стороны пульпы зуба: 1-я зона — гиперминерализованная, 2-я зона — деминерализованная, 3-я зона — снова гиперминерализованная (полагают, что соли, высвобождающиеся из зоны 2, приводят к временному усилению минерализации двух соседних зон 1 и 3), 4-я зона — деструктивных изменений неорганических и органических субстанций эмали (при этом более чётко определяются линии Ретциуса), 5-я зона — некротизированной субстанции эмали на поверхности зуба.
| |
| |

Рис. 7.Глубокий кариес: кариозная полость, зона размягченного дентина (1), зона неизмененного дентина с сохраненными дентинными канальцами и колониями микробов в них (базофильные полоски - 2).
| |
| |
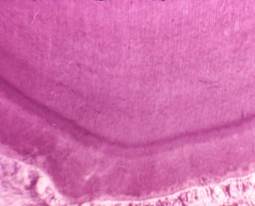
Рис. 8.Глубокий кариес:зона прозрачного (гиперминерализованного, склерозированного) дентина со склерозированными и облитерированными дентинными канальцами (1). Гидропическая (вакуольная) дистрофия одонтобластов (2)
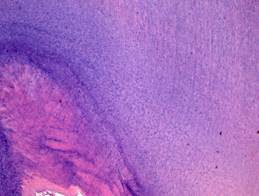
Рис. 9.Глубокий кариес:зона вторичного иррегулярного и третичного (заместительного, репаративного) дентина.
Глубокий кариесхарактеризуется формированием дефекта больших размеров (каверны). При перфорации дна каверны происходит вскрытие полости зуба (перфоративный или пенетрирующий кариес). При медленно прогрессирующем глубоком кариесе каверна имеет плотные пигментированные стенки и дно. При быстро прогрессирующем — неровные, подрытые стенки, в полости — грязно-серый детрит с неприятным запахом. Дентин стенок податлив, может удаляться экскаватором пластами. По мере прогрессирования кариеса слой заместительного дентина исчезает.Нарастают гидропическая дистрофия и некроз одонтобластов, склероз пульпы, образуются псевдокисты, дентикли (свободные, пристеночные, интрадентальные) (рис. 10). Дентикли делят на высокоорганизованные, напоминающие по структуре иррегулярный дентин, и низкоорганизованные (петрификаты пульпы).
| |
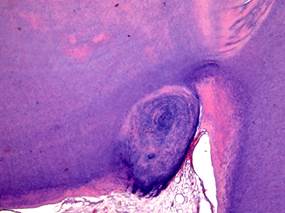
Рис. 10. Глубокий кариес: склероз и атрофия пульпы, пристеночный высокоорганизованный дентикль (1).
Важно отметить, что по ходу развития кариеса отмечаются уменьшение содержания солей кальция в сохранившихся твердых тканях зуба, снижение резистентности эмали и дентина, понижение активности фосфатазы в зубах. В результате нарушается механизм отложения фосфатов кальция, что способствует прогрессированию кариеса.
Кариес цементаобычно наблюдается у лиц пожилого возраста, возникает в области обнажённого корня зуба при наличии воспалительных процессов в периодонте. В этиологии кариеса цемента, по-видимому, основное значение принадлежит нитевидным микроорганизмам и Streptococcus salivaris. По всей вероятности, микроорганизмы проникают в цемент вдоль прободающих (шарпеевых) коллагеновых волокон. Кариес цемента проявляется деструктивными изменениями в цементе и его рассасыванием (цементолиз). Наряду с этим иногда наблюдается и увеличение слоя цемента (гиперцементоз).
Циркулярный кариес начинается в области шейки зуба и охватывает ее кольцеобразно; течение кариозного процесса быстрое, без образования зоны пограничного прозрачного дентина и сопровождающееся значительным разрушением тканей зуба.
Ретроградный кариес развивается со стороны пульпы, поражает дентин и затем уже выходит на поверхность зуба, разрушая эмалевый покров. Микроскопическая картина напоминает картину при обычном кариесе, но как бы в обратном виде (Абрикосов А.И., 1914). Она наблюдается при гнойных пульпитах гематогенного происхождения, при травмах зуба, при аномалиях зубов как у детей, так и у взрослых.
Особенности кариеса у детей. Кариес развивается у детей 2-3-х лет жизни. Раньше он встречается редко. Чаще поражаются вестибулярная и пришеечная область молочных резцов верхней челюсти, жевательная поверхность моляров. Ткани зуба у детей повреждаются легче, чем у взрослого человека, большую роль играет аномальное развитие твердых тканей из-за тяжелых заболеваний матери в период беременности или как результат отягощенной наследственности.
У детей выделяют три степени активности кариозного процесса.
Первая степень активности (высокая резистентность твердых тканей к кариесу) — компенсированная форма кариеса у детей дошкольного возраста отличается поздним развитием процесса (после 4-х лет жизни), локализацией на апроксимальных поверхностях молочных моляров. Эмаль в краях полости плотная, измененный дентин пигментированный, плотный. У старших детей отсутствуют начальные формы кариеса, выявленные с помощью витального окрашивания. Кариес имеет медленно прогрессирующее течение.
Вторая степень активности (средняя резистентность твердых тканей к кариесу) — субкомпенсированная форма кариеса.
Третья степень активности (низкая резистентность твердых тканей к кариесу) — декомпенсированная форма кариеса с множеством меловых пятен. Процесс локализуется в области иммунных зон зуба с обилием светлого влажного дентина и с хрупкими острыми краями эмали. У детей дошкольного возраста третья степень активности кариеса отличается локализацией очагов поражения в порочно развитых зубах, а также на апроксимальных поверхностях зуба. Кариес обнаруживается даже у детей до двух лет жизни, часто уже осложненный пульпитом. Вовлечение в процесс всех поверхностей зуба обусловливает плохую фиксацию пломб и раннюю потерю зубов.
Осложнения. Средний и, особенно, глубокий кариес могут осложняться пульпитом.
Некариозные поражения твердых тканей зубавключаютвсе формы их патологии, за исключением кариеса. По характеру патологического процесса выделяют 4 группы таких поражений:
- наследственные дисплазии твердых тканей зуба: болезнь Стейнтона-Капдепона (рис. 11); несовершенный амелогенез (рис. 12); несовершенный дентиногенез;
- аномалии твердых тканей зуба у детей при ряде врожденных заболеваний (инфекционных или неинфекционных, наследственных или приобретенных во внутриутробном периоде): зубы Гетчинсона и Фурнье; при эктодермальной дисплазии, гемолитических процессах у детей, врожденной порфирии, остеопорозе (мраморной болезни);
- патологическая стираемость молочных и/или постоянных зубов;
- патология твердых тканей зуба, обусловленная внешними факторами: одонтопатия при флюорозе; системная неспецифическая гипоплазия зубов; «тетрациклиновые зубы»; очаговая (местная) гипоплазия зубов; клиновидные дефекты; эрозия твердых тканей зуба; кислотный некроз; травматические повреждения твердых тканей зуба.
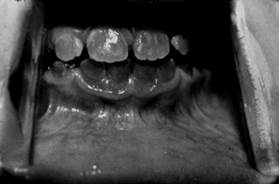
Рис. 11.Наследственная дисплазия твердых тканей зуба (болезнь Стейнтона-Кандепона): эмаль тонкая, с перламутровым оттенком, дентин – темного цвета (возраст ребенка – 8 лет).
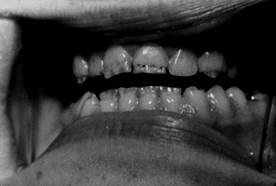
Рис. 12.Наследственная дисплазия твердых тканей зуба:системная гипоплазия, дефекты эмали в виде ямок (возраст ребенка - 13 лет).
Среди некариозных поражений твердых тканей зуба чаще всего встречается флюороз.
Флюороз (от лат. «fluor» — фтор) или гиперфтороз — это, преимущественно, эндемическое заболевание из группы микроэлементозов (хроническая интоксикация фтором), связанное с избыточным поступлением в организм фтора с питьевой водой или с пищевыми продуктами, а также с фторсодержащими химическими соединениями и лекарственными препаратами. Поражаются все органы, но в первую очередь — твердые ткани зуба и костная ткань.
Классификации. Формы флюороза:
- эндемическая — обусловлена употреблением воды с повышенным содержанием фтора (более 2 мг/л, оптимальная концентрация фтора — 1,0±0,2 мг/л);
- спорадическая — развивается у ослабленных детей при нормальной концентрации фтора в питьевой воде (патогенез этой формы неясен);
- профессиональная — у рабочих ряда производств, контактирующих с соединениями фтора;
- ятрогенная — развивается при длительном лечении фторсодержащими лекарственными препаратами.
При флюорозе поражаются, в основном, постоянные (реже молочные) зубы, у детей живущих с рождения в эндемическом очаге или поселившихся там в возрасте до 3-4-х лет. Нормально сформированные зубы у взрослых, переселившихся в эндемический очаг, поражаются только в том случае, если концентрация фтора в воде превышает 6 мг/л. В странах с жарким климатом флюороз может развиться при умеренной концентрации фтора в воде (0,5-0,7 мг/л), что связано с повышенным потреблением воды.
Патогенез. Предполагают, что фтор снижает активность фосфатазы, в результате чего нарушается минерализация эмали. Соединения фтора наиболее токсичны для амелобластов, поэтому страдает эмаль, которая становится хрупкой вследствие нарушения процессов амелогенеза.
Одонтопатия при флюорозе характеризуется постепенным разрушением тканей зуба, в первую очередь эмали. Эмалевые призмы частично разрушаются, расширяются межпризменные пространства, пополнение которых аморфным материалом происходит за счет резорбирующихся призм. В зоне поражения наблюдается чередование участков гипо– и гиперминерализации. Затем начинают преобладать процессы деминерализации, повышается проницаемость эмали из–за увеличения объема микропространств (микропор).
Согласно классификации одонтопатии при флюорозе выделяют 4 степени ее поражения и следующие клинико–морфологические формы: штриховую, пятнистую, меловидно-крапчатую, эрозивную и деструктивную.
При флюорозе также развивается остеопатия (генерализованный остеосклероз), сходная с изменениями при болезни Педжета, характерны «остеоидные озера» — области гипо- и неминерализованного костного матрикса, а также признаки периостеоцитарного остеолиза.
Клиновидные дефекты занимают второе место по частоте среди некариозных поражений твердых тканей зуба. Эта патология наблюдается при различных болезнях желудочно-кишечного тракта, сердечно–сосудистой системы, эндокринных заболеваниях, при которых происходит нарушение трофики твердых тканей зуба. Локализуются чаще в пришеечной области на вестибулярной поверхности группы зубов (обычно клыков и премоляров). Нередко они формируются после обнажения шейки зуба при пародонтите, пародонтозе, усугубляя их течение. Прогрессируют медленно, в течение нескольких лет, не изменяют своего контура, без размягчения твердых тканей зубов, их стенки плотные, гладкие, блестящие.
В зоне поражения наблюдается гиперминерализация дентина, стеноз и облитерация дентинных канальцев, реактивные изменения в пульпе в виде гидропической (вакуольной) дистрофии одонтобластов, сетчатой атрофии, фиброза, гиалиноза. Кроме того, в области дефекта со стороны пульпы зуба наблюдается формирование вторичного (репаративного) дентина. Поэтому, по-видимому, при этой патологии полость зуба, как правило, не вскрывается.
Эрозия твердых тканей зуба — это медленно прогрессирующая убыль эмали, а во вторую стадию болезни – эмали и дентина, с образованием округло-овального дефекта чашеобразной формы с гладким, желтоватым дном. Она характеризуется длительным течением, с фазами обострения и стабилизации (ремиссии), постепенным вовлечением новых непораженных зубов, связана с механическим воздействием при ослаблении реминерализующей функции слюны. Дефекты очень болезненны. Болеют люди среднего возраста, при этом чаще поражаются не менее двух симметрично расположенных зубов (например, верхние резцы и клыки).
Некроз твердых тканей зубов. Проявления некроза начинаются с потери блеска эмали и образования меловидных пятен, которые затем становятся темно-коричневыми. Дентин также пигментируется. Обычно поражается сразу много зубов, при этом хрупкая эмаль легко откалывается, так как развивается быстрая деминерализация. Подобные изменения развиваются на фоне эндокринных нарушений (патологии щитовидной и половых желез), в период беременности. Характерно образование очагов некроза на вестибулярной поверхности в области шеек резцов, клыков, малых коренных и значительно реже — больших коренных зубов.
Кислотный некроз эмали является проявлением профессиональной патологии, но может развиваться под влиянием кислот, входящих в состав лекарственных препаратов. Первыми клиническими признаками являются чувство оскомины, повышенная чувствительность зубов к температурным и механическим раздражителям. Поражение зубов имеет распространенный характер, процесс развивается медленно. Разрушаются коронки зубов, но пульпита не возникает из-за образования заместительного дентина.
Патологическое стирание твердых тканей зуба. Причинами могут быть нарушения прикуса, перегрузка отдельных зубов в результате утраты соседних, высоко поставленные пломбы и протезы, вредные привычки (рис. 13).
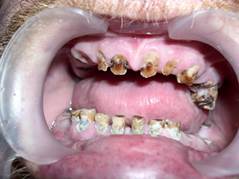
Рис. 13.Патологическая стираемость постоянных зубов(в сочетании с кариесом и хроническим пародонтитом).
