Антенатальная диагностика состояния плода
На современном этапе знаний и технических возможностей наиболее оптимальными антенатальными тестами для оценки состояния плода являются ультразвуковое сканирование, исследование сердечной деятельности плода, определение биофизического профиля плода, допплерометрия кровотока в системе мать—плацента—плод, исследование газового состава пуповинной крови. Одни из них (ультразвуковая фетометрия) позволяют оценить физическое развитие плода, его соответствие предполагаемому сроку беременности, исключить наличие пороков развития плода; другие (ультразвуковая плацентография, исследование маточно-плацентарного кровотока) — получить косвенные признаки плацентарной недостаточности; третьи (изучение биофизического профиля плода и плодового кровотока, кардиотокография, исследование пуповинной крови) — оценить функциональное состояние плода.
Ультразвуковая фетометрия — наиболее надежный объективный метод оценки роста и развития плода, позволяющий в каждый конкретный срок беременности точно определить соответствие размеров плода гестационному возрасту, а также степень отклонения их от нормальных величин. При изучении развития плода во II и IIIтриместрах беременности основное внимание уделяется измерению бипариетального размера головки (БПР),размеров живота, длины бедра, которые увеличиваются по мере прогрессирования беременности. К концу беременности скорость роста биометрических показателей плода постепенно снижается: скорость прироста БПР головки уменьшается с 4 мм/нед в 14—15 нед беременности до 1,3 мм/нед в 39—40 нед; длины бедра — от 4,8 до 1,7 мм/нед. Отношение размеров головки и живота плода в норме во II триместре беременности превышает 1, но после 36 нед гестации меняется за счет превалирования
размеров живота плода. Этот показатель имеет важное клиническое значение для диагностики нарушений роста плода.
Ценную информацию о состоянии фетоплацентарной системы дает непосредственное изучение плаценты: определение ее локализации, структуры, а также плацентометрия. Чаще всего плацента располагается на передней или задней поверхности матки с переходом на одну из боковых, реже локализуется на дне матки. Данные о влиянии локализации плаценты на рост и развитие плода очень противоречивы, однако большинством исследований доказано, что расположение плаценты существенно не влияет на внутриутробное развитие плода.
Локализация плаценты в различные сроки беременности нестабильна. Установлено, что в большинстве наблюдений по мере прогрессирования беременности происходит ее "миграция" от нижнего сегмента к дну матки. Поэтому окончательное заключение о расположении плаценты следует делать только в конце беременности. Полагают, что смещение плаценты обусловлено как большей скоростью роста тела матки по сравнению с таковой ее нижнего сегмента, так и возникающей, по-видимому, под влиянием выделяемых шейкой матки специфических протеолитических ферментов частичной атрофией плацентарной ткани, располагающейся в нижнем сегменте.
Толщина плаценты при физиологически протекающей беременности постоянно увеличивается в линейной зависимости от 10,9 мм в 7 нед до 35,6 мм в 36 нед (табл. 4.6). В зависимости от патологии беременности может наблюдаться уменьшение или увеличение толщины плаценты.
| Таблица | 4. | 6. Толщина плаценты | при | физиологически | ||
| протекающей | беременности | |||||
| Срок беремен- | Толщина | Срок | беремен- | Толщина | ||
| ности, нед | плаценты, мм | ности, | нед | плаценты, мм | ||
| 10,89 | 25,37 | |||||
| 11,74 | 26,22 | |||||
| 12,59 | 27,07 | |||||
| 13,44 | 27,92 | |||||
| 14,29 | 28,78 | |||||
| 15,14 | 29,63 | |||||
| 16,00 | 30,48 | |||||
| 16,85 | 31,33 | |||||
| 17,70 | 32,18 | |||||
| 18,55 | 33,04 | |||||
| 19,40 | 33,89 | |||||
| 20,26 | 34,74 | |||||
| 21,11 | 35,60 | |||||
| 21,98 | 34,35 | |||||
| 22,81 | 34,07 | |||||
| 23,66 | 33,78 | |||||
| 24,52 | 33,50 |
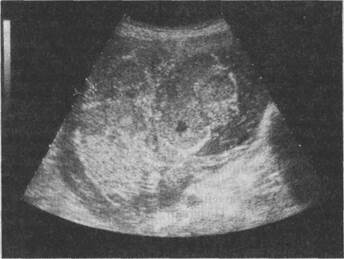
Рис. 4.39.Плацента IIIстепени зрелости при доношенной беременности.
Плацента изменяется по мере прогрессирования беременности, обеспечивая все возрастающие потребности плода. Морфологические особенности ее развития в различные сроки беременности находят свое отражение на эхограммах. При неосложненном течении беременности границы переходного периода степени зрелости от 0 в I соответствуют 27—30 нед беременности, из I во II степень — 32—34 нед, из II в IIIстепень — 35—37 нед беременности. Время развития определенной степени зрелости плаценты не всегда постоянно. В некоторых случаях I или II степень зрелости плаценты может сохраняться до конца беременности и не сопровождаться нарушением состояния плода. Однако преждевременное появление изменений IIIстепени зрелости плаценты (до 36—37 нед беременности), т.е. ее "старение", служит маркером хронического страдания плода (рис. 4.39).
Большое внимание в оценке состояния плода должно уделяться количеству околоплодных вод. Как известно, околоплодные воды являются биологически активной окружающей плод средой, продуктом обменных процессов, происходящих в организме матери и плода. Количество амниотической жидкости с ростом беременности прогрессивно увеличивается от 500 мл в 30 нед до 1500 мл в конце беременности.
При ультразвуковом исследовании определяют индекс амниотической жидкости. Для нормально протекающей беременности характерен индекс от 8,1 до 18,0 см.
Выявлена четкая связь между изменением количества околоплодных вод и увеличением отрицательных перинатальных исходов. В настоящее время определение количества околоплодных вод широко применяется в качестве одного из наиболее информативных параметров при изучении биофизического профиля плода.
Помимо изучения анатомических особенностей фетоплацентарной системы, в клинической практике важное значение имеет оценка функционального
состояния плода, в первую очередь его сердечной деятельности. При аускультации в норме частота сердечных сокращений плода 120— 160 уд/мин. Более точную информацию о характере сердечной деятельности плода можно получить на основании ЭКГ, ФКГ, КТГ.
При антенатальной электрокардиографии, помимо частоты сердечных сокращений, удается определить желудочковый комплекс QRS. В норме зубец R заострен, продолжительность желудочкового комплекса составляет 0,03—0,07 с, вольтаж колеблется от 9 до 65 мкВ, с увеличением срока беременности отмечается его постепенное повышение.
При фонокардиографии колебания продолжительности и амплитуды тонов сердца плода весьма вариабельны в III триместре, составляя в среднем: I тон — 0,09 с, II тон — 0,07 с; III и IV тоны регистрируются редко. Возможно проведение фазового анализа сердечной деятельности при одновременной регистрации ЭКГ и ФКГ плода. При физиологически протекающей беременности длительность фазы асинхронного сокращения составляет 0,02—0,05 с, механическая систола продолжается 0,15—0,22 с, общая диастола — 0,17—0,26 с, диастола желудочков — 0,15—0,25 с. Отношение длительности общей систолы к длительности общей диастолы в конце неос-ложненной беременности составляет в среднем 1,23.
В современном акушерстве для оценки состояния плода во время беременности широко используется кардиомониторное наблюдение, или кардиотокография (КТГ). Во время беременности КТГ позволяет осуществлять динамический контроль за состоянием плода, оценивать эффективность проводимой терапии, прогнозировать течение предстоящих родов и выбирать оптимальный способ родоразрешения. При нормально протекающей беременности базальный ритм сердечных сокращений составляет 120—160 уд/мин, амплитуда мгновенных изменений частоты сердечных сокращений — от 10 до 25 уд/мин и их частота — 7—12 осцилляции в минуту. При физиологическом течении беременности наиболее часто отмечаются слегка ундулирующий (5—10 уд/мин) и ундулирующий (10—25 уд/мин) типы вариабельности базального ритма. Особое внимание следует обращать на появление немого и сальтаторного типов вариабельности, особенно в сочетании с тахикардией или брадикардией. При физиологически протекающей беременности немой тип вариабельности базального ритма (0—5 уд/мин) может быть обусловлен воздействием наркотических и седативных средств.
При неосложненной беременности акцелерации наблюдаются почти постоянно с частотой 4—5 и более за 30-минутный интервал, децелерации отсутствуют. Спорадические акцелерации чаще всего связаны с двигательной активностью плода. Снижение частоты акцелерации или их отсутствие, появление децелерации являются неблагоприятным прогностическим признаком.
Большую помощь в оценке состояния плода оказывают функциональные пробы. При нормальном течении беременности в ответ на шевеление плода частота сердечных сокращений в среднем увеличивается на 10 в минуту и более — положительный нестрессовый тест. Более чем в 99 % наблюдений положительный нестрессовый тест является достоверным критерием благополучного состояния плода. Отсутствие реакции сердечной деятельности плода в ответ на движения свидетельствует о внутриутробном страдании его. Тест может быть ложноотрицательным в период физиологического покоя плода, в этом случае требуется повторное исследование.
Для оценки состояния плода во время беременности целесообразно учитывать также двигательную активность плода. Подсчет самой беременной количества движений плода в течение 30 мин в утренние и вечерние часы позволяет оценить состояние плода. В норме средняя частота шевелений плода составляет около 3 за 10 мин; их учащение и усиление, а также резкое уменьшение частоты движений плода могут свидетельствовать
0 страдании плода и служат основанием для более детального обследования
беременной. Наряду с субъективной оценкой движений плода самой бере
менной возможна их оценка при ультразвуковом исследовании.
Дыхательные движения плода (ДДП), определяемые при ультразвуковом исследовании, являются хотя и косвенной, но достаточно ценной информацией о состоянии центральной нервной системы плода, роль которой в регуляции дыхательной активности убедительно доказана. Считают, что дыхательные движения являются одним из факторов, поддерживающих скорость кровообращения у плода и тем самым регулирующих количество крови, протекающей в единицу времени через сосуды плаценты. С ДДП связывают гемодинамические изменения: повышение артериального давления, учащение пульса, увеличение скорости кровотока в сосудах пуповины, а также кровотока в аорте и нижней полой вене. Некоторые авторы усматривают физиологическое значение внутриутробных ДДП в подготовке дыхательного аппарата к осуществлению дыхательной функции в будущем; полагают, что ДДП необходимы для нормального развития легких у плода.
Главным параметром ДДП считается сам факт наличия или отсутствия дыхательных движений в течение 15—30 мин. К концу неосложненной беременности частота дыхательных движений плода составляет около 50 в
1 мин. В норме ДДП сочетаются с периодами апноэ, длительность которого
составляет 6 с и более. Продолжительность ДДП при физиологическом
течении беременности составляет в среднем 50—90 % времени исследования.
Установлено значительное снижение дыхательной активности у плодов при
осложненном течении беременности.
Комбинированная регистрация нескольких биофизических показателей плода (БФПП) позволяет обеспечить достоверную диагностику и значительно улучшает антенатальный мониторинг. Сочетанное определение дыхательной и двигательной активности плода, его сердечной деятельности и мышечного тонуса, т.е. показателей, находящихся под регулирующим влиянием центральной нервной системы плода, с большей достоверностью отражают его функциональное состояние. При этом снижается частота ложноположи-тельных и ложноотрицательных результатов по сравнению с изучением каждого из этих параметров в отдельности. В норме оценка БФПП плода составляет 8—12 баллов.
Так как БФПП является ценным диагностическим критерием внутриутробного состояния плода, его исследование нашло широкое применение при ряде осложнений беременности. При этом степень снижения оценки БФПП зависит не от характера, а от тяжести осложнения беременности.
Одним из наиболее перспективных диагностических методов, применяемых для оценки гемодинамики в системе мать—плацента—плод, является допплерометрия. Кровоток в артериальных сосудах плода и маточной артерии при неосложненном течении беременности характеризуется непрерывными кривыми, отражающими поступательный кровоток на протяжении всего сердечного цикла, без нулевых и отрицательных значений в
фазу диастолы. При качественном анализе кровотока в артерии пуповины, аорте плода и маточной артерии на протяжении IIIтриместра неосложнен-ной беременности установлено постепенное снижение показателей периферического сосудистого сопротивления, выражающегося уменьшением индексов кровотока (табл. 4.7).
Таблица 4.7. Показатели кровотока в аорте плода, артерии пуповины и маточной артериив III триместре неосложненной беременности
| Систолодиастолическое | Срок беременности, нед | |||
| отношение | 27-29 | 30-32 | 33-35 | 36-41 |
| Аорта Артерия пуповины Маточная артерия | 5,69±0,72 3,19±0,44 1,85+0,34 | 5,41+0,53 2,88+0,46 1,78±0,3 | 5,24±0,66 2,52+0,31 1,69±0,3 | 4,94±0,44 2,14±0,24 1,66±0,24 |
При неосложненном течении беременности значения систолодиастоли-ческого отношения (СДО) в маточных артериях после 18—20 нед не должны превышать 2,4. Снижение индексов сосудистой резистентности в артерии пуповины на протяжении II и IIIтриместров беременности свидетельствует об уменьшении сосудистого сопротивления плаценты, которое вызвано интенсивным ростом ее терминального русла, связанного с процессами развития и васкуляризации концевых ворсин плаценты.
Для комплексной оценки кровотока в системе мать—плацента—плод необходимо, помимо артерии пуповины, аорты плода, маточной артерии, исследовать кровоток и в мозговых сосудах плода. При сопоставлении кровообращения в плодово-плацентарном звене и мозгового кровотока плода установлена относительная стабильность цереброплацентарного отношения при неосложненной беременности, что указывает на сохранение постоянного уровня кровоснабжения головного мозга плода.
Оценить состояние плода позволяет исследование крови плода, полученной при кордоцентезе.
В норме по мере прогрессирования беременности у плода постепенно снижается Pq в артерии, вене пуповины и сосудах межворсинчатого пространства. Несмотря на снижение Ро , содержание кислорода в вене пуповины остается постоянным вследствие компенсаторного увеличения концентрации гемоглобина. Содержание СО2, гидрокарбонатов, оснований и лактата в вене пуповины повышается по мере увеличения гестационного возраста плода. Величина рН крови плода при физиологически протекающей беременности существенно не изменяется (7,38+0,04).
Косвенную информацию о состоянии плода дает исследование околоплодных вод во время беременности. При неосложненном течении беременности при амниоскопии определяется достаточное количество светлых, прозрачных опалесцирующих околоплодных вод с наличием белой сыровидной смазки. При доношенной беремености рН околоплодных вод составляет от6,98 до 7,23; Ро варьирует от 120 до 78 мм рт. ст.
 Глава 5
Глава 5
ФИЗИОЛОГИЯ РОДОВ
Роды(partus) — физиологический процесс изгнания плодного яйца из матки после достижения плодом жизнеспособности.
При современном уровне перинатальных технологий, позволяющих осуществлять интенсивную терапию новорожденных с экстремально малой массой, жизнеспособным считается плод, масса которого составляет 500 г и более, а срок гестации — 22 нед и более (ВОЗ).
Роды могут быть своевременными (partus maturus normalis) при сроке беременности 37—42 нед, преждевременными (partus praematurus) при сроке беременности менее 37 нед, запоздалыми (partus seretinus) при сроке беременности свыше 42 нед1.
Женщину во время родов принято называть роженицей (parturiens); первородящую — primipara, повторнородящую — multipara.
ПРИЧИНЫ НАСТУПЛЕНИЯ РОДОВ
Причины наступления родовой деятельности до настоящего времени не установлены.
Теории причин развития родовой деятельности.Для объяснения причин наступления родовой деятельности было выдвинуто немало теорий, многие из которых представляют исторический интерес.
По мнению Гиппократа, роды наступают потому, что плод за счет голода, наступившего в конце беременности, сам выходит из полости матки, упираясь ножками в ее дно (головкой вперед). Согласно теории "инородного тела", роды наступают потому, что нарушается интимная связь между маткой и плодом за счет жирового перерождения тканей плаценты и эндометрия.
В последующем были выдвинуты различные теории наступления родов (механическая, иммунная, плацентарная, химическая, гормональная, эндокринная).
Сторонники механической теории считали, что причинами возникновения родов являются возбуждение нервных рецепторов, расположенных в нижнем сегменте матки, в результате давления головкой плода.
С развитием учения об иммунитете связано появление иммунной теории, согласно которой в ответ на выделение синцитиотоксинов в
 ' В настоящее время, помимо самопроизвольных родов, выделяют: а) индуцированные роды — искусственное родовозбуждение по показаниям со стороны либо матери, либо плода; б) программированные роды предусматривают процесс рождения ребенка в дневное, удобное для врача время. С этой целью в срок предполагаемых родов при полной зрелости плода проводится родовозбуждение.
' В настоящее время, помимо самопроизвольных родов, выделяют: а) индуцированные роды — искусственное родовозбуждение по показаниям со стороны либо матери, либо плода; б) программированные роды предусматривают процесс рождения ребенка в дневное, удобное для врача время. С этой целью в срок предполагаемых родов при полной зрелости плода проводится родовозбуждение.
плаценте вырабатываются антитела — синцитиолизины. К концу беременности количество синцитиотоксинов возрастает настолько, что не происходит их нейтрализации. За счет этого матка становится легковозбудимой, в ней возникают импульсы, необходимые для сокращения. Однако поиски специфических синцитиотоксинов не увенчались успехом. Возможен другой механизм влияния иммунологических реакций на развитие родовой деятельности. По мнению некоторых ученых, рождение плода может уподобляться реакции отторжения трансплантата.
Согласно плацентарной теории, роды начинаются с возникновением различных изменений в плаценте, которые заключаются в перерождении ворсин и прекращении тормозящего влияния трофобласта на сократительную деятельность матки, а также с появлением в плаценте веществ, вызывающих схватки и начало родового акта. Эта теория не получила подтверждения.
Согласно химической теории, начало родового акта сопряжено с изменением состава неорганических веществ в матке и ионной среды в организме беременной, с накоплением угольной кислоты л других веществ, вызывающих сокращение мышц.
С развитием эндокринологии причины наступления родов стали объяснять изменением гормонального фона перед родами, способствующими повышению сократительной способности матки (эндокринная теория).
Представленный перечень теорий наступления родовой деятельности указывает на сложность изменений, происходящих у беременных перед родами и в родах.
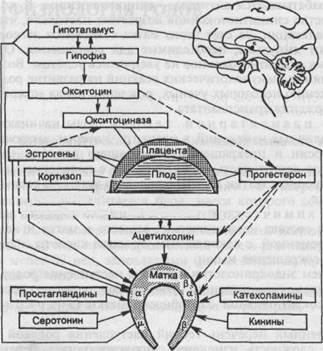
Современные представления о причинах наступления родов.Роды протекают при наличии сформированной "родовой доминанты", представляющей собой единую динамическую систему, объединяющую как высшие центры регуляции (центральная и вегетативная нервная система, гормональная регуляция), так и исполнительные органы (матка и фетоплацентарный комплекс) (рис. 5.1).
Нормальный родовой акт определяется вовлечением в доминантный процесс коры большого мозга, в частности височных долей больших полушарий, а также значительным увеличением межполушарных связей, облегчающих координацию соматических функций.
Важная часть координационных центров родовой деятельности находится в подкорковых структурах мозга: в гипоталамусе — в миндалевидных ядрах лимбического комплекса, гипофизе.
Перед началом родов постепенно усиливаются тормозные процессы в коре большого мозга и повышается возбудимость подкорковых структур, регулирующих родовую деятельность. Одновременно увеличивается возбудимость периферических отделов нервной системы, в частности интероре-цепторов, передающих возбуждение с половых органов. Афферентная им-пульсация от матки, которая формирует безусловные рефлексы, связанные с родовым актом, усиливается за счет зрелости фетоплацентарного комплекса. Перед родами она превышает порог чувствительности воспринимающих подкорковых структур, способствуя наступлению родов.
Выраженность рефлекторных реакций, лежащих в основе родов, зависит от тонуса различных отделов вегетативной нервной системы, иннервирую-щих матку. Все отделы матки (тело, нижний сегмент) имеют двойную
 |
| I Окситоцин I— Л------- \-—«J Холинэстераэа |
Рис.5.1. Регуляция сократительной деятельности матки (схема). Сплошные стрелки — активация (стимуляция), пунктирные — угнетение (подавление): а — а-адренорецепторы; р — р-адренорецепторы; \х — М-холинорецепторы.
вегетативную иннервацию. Адренергическая иннервация преобладает в продольно расположенных мышечных пучках в теле матки. Холинергическая иннервация наблюдается главным образом в циркулярно и спиралеобразно расположенных мышечных волокнах, находящихся преимущественно в нижнем сегменте матки. Там же расположены М-холинорецепторы. Адре-норецепторы в матке представлены двумя типами: ар и а2-адренорецепто-рами. Они расположены на мембране гладкой мышечной клетки. осрАдре-норецепторы вызывают повышение возбудимости, тонуса и сократительной активности миометрия; p2~^PeHOPeLlenTOPbI оказывают противоположное действие на миометрий. Воздействие на Р2-адренорецепторы вызывает снижение тонуса, возбудимости и сократительной активности матки. Перед родами увеличиваются количество и активность oq-адренорецепторов и М-холинорецепторов.
Вегетативная регуляция сокращений матки осуществляется через медиаторы, главными из которых являются ацетилхолин, адреналин и норадре-налин.
Ацетилхолин оказывает стимулирующий эффект на мышцы матки.
Перед родами и в родах в плазме крови беременных наблюдается высокий уровень активной формы ацетилхолина при одновременно низкой активности ацетилхолинэстеразы.
Катехоламины (адреналин, норадреналин) опосредуют адренерги-
ческие влияния на миометрий, взаимодействуя с ар и Р2"аДРеноРеЦептоРа~ ми гладких мышечных клеток. Активирующий эффект катехоламинов в основном реализуется их воздействием на арадренорецепторы гладких мышечных клеток миометрия. Тормозное влияние катехоламинов на миометрий связано с взаимодействием их с р2-аДРеноРеЦептоРами гладких мышечных клеток.
Особенности нервной регуляции родовой деятельности сопряжены с изменением гормонального статуса перед родами. Только при наличии определенных гормональных соотношений возможны рефлекторная возбудимость матки и те нейрофизиологические изменения, при которых она способна регулярно сокращаться на протяжении родов. Из всего комплекса регулирующих компонентов, дублирующих друг друга в период подготовки к родам, особое значение имеет повышение синтеза эстрогенов (в основном активной их фракции — эстрадиола) на фоне снижения уровня основного гормона беременности — прогестерона, блокирующего сокращение мышц матки. Перед родами содержание прогестерона и его метаболитов в крови и моче снижается и соотношение в моче эстриол/прегнандиол составляет 1:1 (во время беременности 1:100).
Под действием эстрогенов происходят следующие изменения:
• увеличивается кровоток в миометрий, интенсивность окислительно-
восстановительных процессов, синтез сократительных белков мио
метрия (актомиозин), энергетических соединений (АТФ, гликоген) и
утеротонических простагландинов;
• повышается проницаемость клеточных мембран для ионов (К+, Са ,
Na ), приводящих к снижению мембранного потенциала покоя, уве
личению чувствительности клеток миометрия к раздражению;
• депонируется кальций в саркоплазматической сети;
• повышается активность фосфолипаз и скорость "арахидонового кас
када" с образованием простагландинов.
Подобные изменения способствуют интенсификации сократительной способности матки, ускорению "созревания" ее шейки.
В развитии родовой деятельности, кроме эстрогенов, ключевую роль играют простагландины, которые, по современным представлениям, являются основными стимуляторами начала родовой деятельности. Местом синтеза простагландинов в беременной матке являются плодные (амнион и хорион) и децидуальная оболочки. При этом в амнионе и хорионе образуется простагландин Е (ПГЕ), а в децидуальной оболочке и миометрий синтезируется как ПГЕ, так и nrF2a (материнские). Выработка простагландинов в конце беременности обусловлена процессами старения и дегенерации структурных элементов плаценты, децидуальной оболочки, амниона, поскольку эти процессы сопряжены с активацией фосфолипаз и образованием арахидоновой кислоты, а в последующем — простагландинов. Простагландины стимулируют следующие процессы:
• образование на мембране сс-адренорецепторов и рецепторов к другим
утеротоническим соединениям (ацетилхолин, окситоцин, серотонин);
• обеспечение автоматического сокращения матки (схватки);
• угнетение продукции окситоциназы.
Наряду с повышением синтеза эстрогенов и простагландинов для начала родов имеет важное значение повышение активности других нейрогумораль-ных медиаторов и гормонов (окситоцин, серотонин, кинин, гистамин).
Окситоцин является важным регулятором сократительной деятельности матки. Многими авторами он рассматривается как пусковой фактор в развитии родовой деятельности. Окситоцин — это синергист ацетилхолина и простагландинов. Его концентрация в плазме крови возрастает по мере увеличения срока беременности. Действие окситоцина на сократительную деятельность матки зависит от гормонального фона, прежде всего от оптимального уровня эстрогенов, а также функционального состояния матки, ее готовности к спонтанной активности.
Действие окситоцина связано со следующими процессами:
• усиление мембранного потенциала и повышение возбудимости мы
шечной клетки;
• увеличение скорости связывания ацетилхолина рецепторами миомет-
рия и освобождение его из связанного состояния;
• возбуждение ai-адренорецепторов;
• угнетение активности холинэстеразы.
В результате действия окситоцина повышается тонус матки, стимулируются частота и амплитуда схваток.
Серотонин оказывает выраженное влияние на состояние и функцию клеток миометрия, угнетает активность холинэстеразы и усиливает действие ацетилхолина, способствует передаче возбуждения с двигательного нерва на мышечное волокно.
Действие серотонина на матку может осуществляться двумя путями: непосредственно на миометрий через a-рецепторы и через центральную нервную систему путем усиления выработки окситоцина нейрогипофизом.
Кинины усиливают сократительную способность матки за счет увеличения скорости кровотока в ней.
Определенное значение в развитии родовой деятельности имеет гистамин, способствующий выработке гипофизом окситотических веществ.
Существует предположение, что изменения гормональных взаимоотношений у матери перед родами тесно связаны со степенью зрелости гормональной регуляции у плода, которая генетически детерминирована завершенностью процессов его роста и развития. В первую очередь важное значение имеет зрелость эпифиз-гипоталамо-гипофизарной системы плода.
Влияние гормонов плода на подготовку и начало родов складывается из следующих моментов:
• при повышении уровня плодового кортикотропина в крови матери
увеличивается содержание эстрадиола и уменьшается количество про
гестерона, хориогонадотропина и хориомаммотропина (плацентарно
го лактогена);
• выделяющийся перед родами у плода окситоцин действует аналогич
но окситоцину матери;
• перед родами уровень мелатонина в крови у плода повышается, а у
матери — понижается. Указанные изменения концентрации мелато
нина способствуют перестройке стероидного гемостаза и формирова-
 нию эстрогенного фона в организме беременной. Мелатонин изменяет соотношение пролактин/фоли/лютропин в сторону увеличения двух последних. В результате происходит повышение синтеза эстрио-ла. Наряду с этим снижение уровня мелатонина в крови матери приводит к освобождению лейкотриенов (медленно реагирующих субстанций анафилаксии), что в свою очередь ведет к активации кей-лонной активности и торможению дальнейшего увеличения массы плода, его органов и тканей и способствует активации механизмов подготовки организма беременной к родам. Одновременное подавление синтеза иммунодепрессантов пролактина и хориогонадотропина приводит к усилению трансплантационного иммунитета и стимулирует отторжение плода как аллотрансплантата;
нию эстрогенного фона в организме беременной. Мелатонин изменяет соотношение пролактин/фоли/лютропин в сторону увеличения двух последних. В результате происходит повышение синтеза эстрио-ла. Наряду с этим снижение уровня мелатонина в крови матери приводит к освобождению лейкотриенов (медленно реагирующих субстанций анафилаксии), что в свою очередь ведет к активации кей-лонной активности и торможению дальнейшего увеличения массы плода, его органов и тканей и способствует активации механизмов подготовки организма беременной к родам. Одновременное подавление синтеза иммунодепрессантов пролактина и хориогонадотропина приводит к усилению трансплантационного иммунитета и стимулирует отторжение плода как аллотрансплантата;
• ишемия оболочек плодного яйца перед родами, обусловленная по
вышением внутриматочного давления, активизирует "арахидоновый
каскад" с выделением утеротонических простагландинов.
Наряду с изменениями в нервной и гуморальной регуляции перед родами существенные изменения происходят в репродуктивной системе, в том числе в матке.
В основе сокращения мышц матки, как и других органов (сердца, сосудов), лежит процесс превращения химической энергии в механическую.
Особое значение для начала родов имеют следующие процессы, происходящие в матке:
• увеличение в миометрии интенсивности метаболических процессов,
скорости потребления кислорода (в 3,5 раза), содержания сократи
тельного белка актомиозина (на 25 %), гликогена, глутатиона, фос
форных соединений (АТФ, креатинфосфат, фосфокреатинин), игра
ющих большую роль в энергетических процессах мышечной ткани;
• изменения соотношения между мышечной и соединительной тканью в
сторону резкого преобладания первой из них, особенно в теле матки.
В результате изменений, происходящих в мышечных клетках, снижается мембранный потенциал, увеличивается их возбудимость, усиливается спонтанная активность, повышается чувствительность к контрактильным веществам.
С началом родов в матке формируется группа клеток, в которых первично возникает возбуждение, распространяющееся в последующем на всю матку. Эта область называется водителем ритма ("пейсмекер"). Она располагается в дне матки, ближе к правому углу.
Изменения соотношения гормонов и биологически активных веществ, влияющих на возбудимость и сократительную деятельность матки перед родами, проходит в несколько этапов: первый этап характеризуется состоянием зрелости гормональной регуляции плода; второй этап — активацией эстрогенов и изменениями в матке; третий этап — синтезом утеротонических соединений, в первую очередь простагландинов, окситоцина — основных факторов, обеспечивающих развитие родовой деятельности.
Важное значение имеют не только выброс утеротонических соединений перед родами, но и пульсирующий тип их синтеза во время родов, что обеспечивает регулярный характер родовой деятельности.
В результате изменений, происходящих в нервной и гуморальной регу-
ляции, а также в самой матке, формируется попеременное возбуждение центров симпатической и парасимпатической иннервации:
1) под влиянием медиаторов симпатической нервной системы (норад-
реналин и адреналин) происходит сокращение продольно расположенных
мышечных пучков в теле матки миометрия при одновременном активном
расслаблении циркулярно (поперечно) расположенных пучков в нижнем
сегменте;
2) в ответ на максимальное возбуждение центра симпатической нервной
системы и выделение большого количества норадреналина происходит воз
буждение центра парасимпатической нервной системы;
3) под влиянием медиатора парасимпатической нервной системы (аце-
тилхолин) сокращаются циркулярные мышцы при одновременном расслаб
лении продольных;
4) по достижении максимального сокращения циркулярных мышц на
ступает максимальное расслабление продольных;
5) после сокращения матки наступает период полного ее расслабления
(пауза между схватками), когда происходит восстановительный синтез со
кратительных белков миометрия.
5.2. ПРЕДВЕСТНИКИ РОДОВ
Наступлению родов предшествует ряд клинических симптомов, объединенных в понятие "предвестники (предшественники) родов". Их появление свидетельствует о готовности беременной к родам.
О готовности к родам свидетельствуют следующие признаки:
• перемещение центра тяжести тела беременной кпереди, в связи с чем
плечи и голова отводятся назад ("гордая поступь");
• "опущение живота" беременной за счет растяжения нижнего сегмента
и вставления головки во входе малого таза, отклонения дна матки
кпереди в результате некоторого снижения тонуса брюшного пресса
и связанного с этим облегчения дыхания (наблюдается за 2—3 нед до
родов);
• выпячивание пупка;
• необычные для последних месяцев беременности ощущения женщи
ны — повышенная возбудимость или, наоборот, состояние апатии,
"приливы" к голове, что объясняется изменениями в центральной и
вегетативной нервной системе перед родами (наблюдается за несколь
ко дней до родов);
• снижение массы тела беременной на 1—2 кг (за 2—3 дня до родов);
• понижение двигательной активности плода;
• появление в области крестца и нижней части живота нерегулярных
ощущений, сначала тянущего, затем схваткообразного характера;
• выделение из половых путей густой тягучей слизи (так называемой
слизистой пробки). Часто выделение слизистой пробки сопровожда
ется незначительными кровянистыми выделениями из-за неглубоких
надрывов краев зева;
• шейка матки перед родами становится "зрелой". "Зрелость" шейки матки обусловлена в основном морфологическими изменениями коллагена и эластина, размягчением соединительной ткани, повышением ее гидрофильное™, "разволокнением" мышечных пучков. За счет этих изменений шейка становится мягкой и растяжимой, т.е. размягчается на всем протяжении, включая область внутреннего зева (размягчающегося обычно последним), влагали
