Инфаркт миокарда с зубцом q.
Все эти манифестирующие клинические проявления мы именуем как острый коронарный синдром. Дифференцировать их однозначно в первые 48 часов чрезвычайно трудно. Особенно это касается нестабильной стенокардии и ни-Q инфаркта.
Термин ОКС может быть использован при первом контакте врача с больным и предполагает ведение больного с ОКС как ОИМ или НС.
Поэтому всех больных с острым коронарным синдромом разделили по принципу:
- со стойким подъемом (элевацией) сегмента ST
- и без подъема сегмента ST
Элевация сегмента ST свидетельствует о завершающей стадии коронарного тромбоза с формированием красного (фибринного) тромба и развитием трансмурального повреждения миокарда.
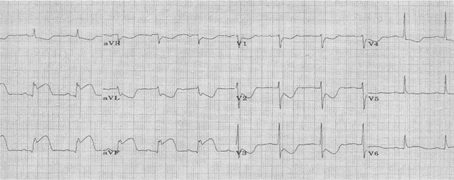
Таким больным требуется экстренная тромболитическая терапия (ТЛТ) или кардиохирургические вмешательства (коронарная ангиопластика и интракоронарное стентирование или аорто-коронарное шунтирование).
Лечение ОКС с подъемом ST
| Препарат | Начальная доза | Гепаринотерапия | Специфические противопоказания |
| Стрептокиназа (СК) | 1.5 млн ЕД, 100 мл 5%глюкозы или 0,9 % физ.р-р за 30-60 мин. | Не нужна или п/к12500ЕД 2 раза в день | Предшествующее (до 5 дней) введение СК или ани-стреплазы |
| Анистреплаза | 30 ЕД за 3-5 мин. | Те же и аллергия кСК/анистреплазе | |
| Альтеплаза (тканевой активатор плазминогена) | 15 мг в/в болюсом (0.75мг/кгза 30 мин., далее 0,5.мг/кг за 60 мин.в/в не более 100мг | В/венно в течение 48 ч | |
| Урокиназа | 2 млн ЕД в/в болюс или 1,5 млн ЕД болюс и 1,5 млн ЕД за 1 час | В/венно в течение 48 ч |
Противопоказания для ТЛТ
Абсолютные:
- инсульт геморрагический;
- инсульт ишемический (в течение последних 6 мес.);
- недавняя большая травма или хирургическая операция, а также травма головы в предшествующие 3 недели;
- желудочно-кишечное кровотечение в течение последнего месяца;
- известное нарушение гемокоагуляции, геморрагические диатезы;
- расслаивающаяся аневризма аорты;
- злокачественные новообразования;
- аллергические реакции на ТЛП.
Относительные:
- транзиторные ишемические атаки в предшествующие 6 месяцев;
- терапия оральными антикоагулянтами-антивитаминами К (кумарином или варфарином);
- беременность;
- пункция сосудов, не поддающихся внешней компрессии;
- травматическая реанимация;
- рефракторная гипертония (САД выше 180 мм рт.ст.);
- недавняя терапия сетчатки с помощью лазера;
- язвенная болезнь желудка или двенадцатиперстной кишки в стадии обострения;
- острый перикардит;
- инфекционный эндокардит;
- предшествующая терапия СК давностью от 6 дней до 6 мес.;
- тромбоз глубоких вен нижних конечностей.
Проведение ТЛТ в первые 6 часов после появления болевого синдрома, с наличием подъема сегмента ST или остро возникшей блокады левой ножки н. Гиса позволяет предотвратить 30 смертей на 1000 леченных больных; в сроки от 6 до 12 часов – 20 смертей на 1000 леченых. При проведении ТЛТ в сроки свыше 12 часов убедительных данных об эффективности метода не получено (Руководство европейского общества кардиологов, 1996г.).
Осложнения ТЛТ:
- Развитие внутричерепных кровоизлияний в первые сутки от начала лечения (3,9 случая на 1000 леченых больных). Они значительно чаще встречаются у больных старше 75 лет, а также у лиц, страдающих артериальной гипертензией.
- Введение стрептокиназы или анистреплазы может сопровождаться гипотензивной или аллергической реакцией.
Другая группа больных острым коронарным синдромом без подъема сегмента ST не нуждается в проведении тромболизиса, так как морфологическим субстратом у этих больных является белый или тромбоцитарный тромб.
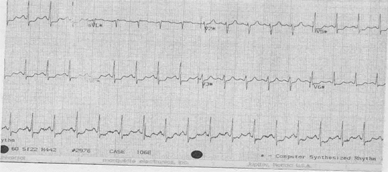
Этим больным необходимы антитромбоцитарные препараты (аспирин, тиклид или клопидигрель).
1.Антитромбоцитарные средства:
Ацетилсалициловая кислота (аспирин)
Механизм действия аспирина заключается в ингибировании циклооксигеназы-1 и предотвращении образования тромбоксана А2, который стимулирует агрегацию тромбоцитов и является мощным вазоконстриктором.
Этим самым блокируются процессы агрегации и адгезии тромбоцитов, а также устраняется вазоспазм на месте «ранимой» бляшки.
В результате многочисленных исследований пришли к выводу, что аспирин в суточной дозе 325 мг является высокоэффективным средством для лечения всех клинических проявлений острого коронарного синдрома и должен применяться в возможно ранние сроки в качестве препарат для вторичной профилактики аспирин может быть использован в суточной дозе 165 мг.
При непереносимости, резистентности или низкой чувствительности к аспирину используют тиклопидин (тиклид) или клопидогрель (плавикс).
Тиклопидин в отличие от аспирина начинает действовать через 24-48 часов. Максимум действия тиклопидина на 3-5 сутки. Суточная доза – 250-500 мг. Длительное применение ограничено из-за побочных эффектов: нейтропения, тромбоцитопеническая пурпура.
Клопидогрель (Плавикс) обладает быстрым действием (через 15,-2 часа) и менее выраженными побочными эффектами.
Первоначальная разовая доза его составляет 300 мг внутрь, затем его следует назначить по 75 мг в сутки.
II. Гепарины
· Нефракционированный гепарин(НФГ) проявляет максимальное ингибирующее действие в отношении тромбина и фактора Ха.
Нейтрализуя тромбин, гепарин способен уменьшать и предупреждать агрегацию тромбоцитов, индуцируемую тромбином. Однако, он может и усиливать агрегацию тромбоцитов в присутствии других индукторов (серотонина, АДФ). Такое побочное действие менее выражено у гепаринов с низкой молекулярной массой, так как у них отсутствует активный центр для связывания с мембраной тромбоцитов.
НФГ начинают с болюсного введения 5000 ЕД последующей в/венной его инфузией в течение 3-5 дней в дозе 1000-1300 ЕД/час (или 24000-32000 ЕД в сутки) под контролем ЧТЦ (возрастает в 1,5-2 раза). Введение гепарина не исключает использование аспирина в дозе 325 мг в сутки.
Действие НФГ продолжается только в течение непрерывной в/венной его инфузии.
· Низкомолекулярные или фракционированные гепарины (НМГ). НМГ также ингибируют прежде всего тромбин и фактор Ха. Однако, они обладают способностью блокировать процесс тромбообразования на более ранней «проксизмальной» стадии, не усиливают агрегацию под влиянием различных индукторов. НМГ не требуют столь тщательного лабораторного контроля. Обеспечивают длительную антитромболическую активность.
Назначать низкомолекулярные гепарины можно 1-2 раза в сутки.
Низкомолекулярные гепарины:
- дальтепарин (фрагмин) 120 МЕ/кг подкожно (макс. доза 10000 МЕ) каждые 12 часов в течение 5-8 суток;
- надпропарин (фраксипарин) 86 МЕ/кг в/венно струйно (болюс), затем по 86 МЕ/кг подкожно каждые 12 часов в течение 2-8т суток;
- эноксапарин (клексан) 100 МЕ/кг подкожно каждые 12 часов в течение 2-8 суток.
III. Антиишемическая терапия включает:
· в/венное введение нитроглицерина или его аналогов;
· β-блокаторы:
- пропранололв/венно 0,5-1 мг, через час 40-80 мг внутрь каждые 4 часа
- метопролол (эгилок) – 5 мг в/венно за 1-2 мин. с повторением каждые 5 мин. до общей дозы 15 мг. Через 15 мин. после в/венного введения при хорошей переносимости назначают внутрь по 50 мг каждые 6 часов в течение 48 часов, затем через 8-12 часов.
- атенолол начальная доза в/венно 5 мг, через 5 мин. еще 5 мг в/венно, затем через 1-2 часа 50-100 мг внутрь 1-2 раза в сутки.
Бета-блокаторы способствуют устранению ишемии миокарда, предупреждают аритмии. В дальнейшем нитраты и β-блокаторы назначаются внутрь.
· Применение ингибиторов АПФ у больных с острым коронарным синдромом обязательно при наличии у них сахарного диабета, артериальной гипертензии и дисфункции левого желудочка.
Эналаприл – 2,5-20 мг 2 раза в сутки
Лизиноприл – 2,5-20 мг 1 раз в сутки
Периндоприл – 4-8 мг 1 раз в сутки
Рамиприл (хартил) – 2,5-10 мг 1 раз в сутки
· Важное место в лечении острого коронарного синдрома занимают статины. Они действуют не только на липидный облик. Раннее назначение статинов способствует стабилизации бляшки: уменьшается липидное ядро, укрепляется покрышка.
Статины назначаются с первых суток острого коронарного синдрома. Американские кардиологи рекомендуют назначать их независимо от уровня холестерина, а Европейская ассоциация кардиологов – при уровне холестерина 2,6 ммоль/л и выше.
Симвастатин, ловастатин, аторвастатин – не менее 20 мг в сутки.
· Метаболические цитопротекторы противодействуют метаболическим нарушениям, защищая структуру и функцию кардиоцитов; обладают антиишемическим эффектом, уменьшают постишемическую дисфункцию миокарда.
Предуктал
- MR 35 мг утром и вечером внутрь в течение 3-6 месяцев.
В тех случаях, когда в течение 48-72 часов несмотря на активную терапию, ангинозные боли продолжают рецидивировать необходимо ставить вопрос о срочной коронароангиогразии и хирургическом лечении.
Операция аортокоронарного шунтирования показана при:
- наличии стеноза ствола левой коронарной артерии на 50 % и более;
- поражении двух основных коронарных артерий с вовлечением передней межжелудочковой ветви левого коронарной артерии;
- поражении трех основных коронарных артерий в сочетании с дисфункцией левого желудочка (фракция выброса 35-50 %).
Альтернативным лечением может быть баллонная дилятация и интракоронарное стентирование. Такое вмешательство проводится при проксимальных сосудистых стенозах с уменьшением просвета сосуда на 50 % и более.
СПИСОК ЛИТЕРАТУРЫ
1. Рекомендации по лечению острого коронарного синдрома без стойкого подъема сегмента ST на ЭКГ. – М., 2004. – 28 с.
2. Радзевич А.Э. и соавт. Электрокардиографические маркеры риска внезапной сердечной смерти. Влияние ишемии и реваскуляризации миокарда. – Кардиология, 2002, № 6. – С. 99-103.
3. Руководство по кардиологии / Под ред. Н.А.Манака. – Мн.: Беларусь, 2003. – 624 с.
4. Клиническая кардиология. Руководство для врачей / Под ред. проф. В.В.Горбачева. – Мн.: Книжный Дом. – 2007. – 863 с.
3.2.1.5.
ТЕМА: Артериальная гипертензия (Остапенко Е.Н.)
ПЛАН ЛЕКЦИИ:
1. Классификация АГ.
2. Этиологические факторы АГ.
3. Современные представления о патогенезе.
4. Определение гипертонического криза.
5. Факторы, провоцирующие развитие гипертонических кризов.
6. Типы кризов.
7. Лекарственные средства для лечения гипертонических кризов.
8. Алгоритмы неотложной помощи при неосложненных и осложненных кризах.
Лечение больных АГ.
1. Об артериальной гипертензии (АГ) можно говорить, если систолическое АД составляет 140 мм рт.ст. и более, а диастолическое – 90 мм рт.ст. и выше без гипотензивной терапии.
Уровень АД оценивается на основании средних значений не менее двух измерений АД во время не менее двух последовательных визитов больного к врачу.
Таблица 1
