Алгоритм проведения пробы Манту
Алгоритм проведения пробы Манту
Для осуществления инъекции используются специальные одноразовые шприцы с тонкими иглами, имеющими скошенный срез. При этом запрещается применять инсулиновые или туберкулиновые шприцы, срок годности которых истек.
Перед началом процедуры ампулу с туберкулином тщательно протирают марлей, смоченной в этиловом спирте, после чего шейку емкости подпиливают инструментом для вскрытия ампул и осторожно отламывают.
Забор туберкулина осуществляется тем же шприцем, которым впоследствии будет производиться проба Манту, и иглой № 0845. При этом набирается 0,2 мл препарата, что соответствует двум дозам, после чего одна доза выпускается в стерильный ватный тампон.
Проведение пробы Манту делается пациентом в положении сидя, потому что в некоторых случаях инъекция приводит к потере сознания. Участок кожи, в который будет проводиться инъекция (внутренняя поверхность предплечья), тщательно обрабатывается спиртовым раствором и просушивается стерильной ватой. Затем иглу вводят под верхние слои кожи параллельно ее поверхности срезом вверх.
После прокалывания кожи вводится 1 доза туберкулина. Если техника постановки пробы выполнена без нарушений, то под кожей образуется небольшой бугорок размером около 8 мм.
После проведения инъекции место укола запрещено обрабатывать перекисью, зеленкой и т.п. заклеивать лейкопластырем и расчесывать. Также область инъекции запрещено смачивать водой в течение 3-4 ч после процедуры.
Мак-Клюра — Олдрича проба
Мак-Клюра — Олдрича проба (W. В. McClure, С. A. Aldrich; синоним волдырная проба) — способ определения нарушения водного обмена. При помощи данной пробы можно определить не только отечные, но и предотечные состояния.
Техника проведения пробы:
0,2 мл 0,8% свежеприготовленного стерильного раствора хлористого натрия вводят внутри-кожно на внутренней поверхности предплечья. После введения раствора образуется папулезное возвышение, поверхность которого напоминает лимонную корку. Рекомендуется делать два волдыря на расстоянии 2—3 см один от другого. Пробу следует проводить всегда в одних и тех же условиях (до еды, в сидячем или горизонтальном положении больного).
Рассасывание пузыря должно определяться пальпаторно.
Продолжительность рассасывания у здоровых людей зависит от возраста: у взрослых — до 60 мин., у детей до 1 года — 29, до 5 лет — 34 и до 13 лет — 52 мин.
3.Основные правила хранения лекарственных средств групп А и Б.
Основным принципом хранения лекарственных средств является размещение их в строгом соответствии с токсикологическими группами: список А (ядовитые и наркотические вещества), список Б (сильнодействующие вещества) и общий список.
На внутренней стороне дверок сейфа или железного шкафа, где хранят ядовитые и наркотические вещества, должны быть надпись «А» и перечень ядовитых и наркотических средств с указанием высших разовых и суточных доз.
Допускается хранение ядовитых лекарственных средств в отдельном металлическом или деревянном шкафу под замком. Наркотические лекарственные средства должны храниться в сейфах или железных шкафах; лекарственные средства списка Б-в отдельном деревянном шкафу под замком. Ключи от шкафов А и Б должны находиться у лиц, ответственных за их хранение.
Ответственными за хранение и выдачу больным ядовитых, наркотических и сильнодействующих лекарственных средств являются заведующий отделением (кабинетом) и старшая медицинская сестра. В местах хранения и на постах дежурных врачей и сестер должны быть таблицы высших разовых и суточных доз ядовитых, наркотических и сильнодействующих лекарственных средств, а также таблицы противоядий при отравлениях.
Лекарственные формы для парентерального применения, внутреннего употребления и для наружного применения должны храниться в отдельных шкафах или на отдельных полках.
На отделениях (кабинетах) лечебно-профилактических учреждений категорически запрещаются расфасовка, рассыпка, развеска, переливание и перекладывание лекарственных средств из тары аптеки в тару отделения (кабинета), а также замена этикеток.
Особое внимание необходимо уделять хранению лекарственных средств для новорожденных и детей первого года жизни. Все лекарственные формы для новорожденных, а также все растворы для внутреннего употребления в детских стационарах должны быть стерильными. Для получения этих лекарственных форм из аптек и хранения их отделения (кабинеты) должны быть обеспечены специальной тарой (ящиками из материала, легко поддающегося дезобработке). Лекарства для новорожденных дополнительно укладывают в стерильную упаковку (салфетки, наволочки из ткани и др.).
4.Синдром острой сердечной недостаточности; неотложная помощь.
Острая сердечная недостаточность — одно из наиболее тяжелых нарушений кровообращения. Она может развиться в результате длительного кислородного голодания (гипоксии) в связи с кровопотерей или расстройством дыхания, травматического шока, пороков сердца (митральный стеноз, гипертоническая болезнь, инфаркт миокарда, отравление токсическими веществами).
При острой сердечной недостаточности сердечная мышца теряет свою сократительную способность, поэтому сердце не может перекачивать притекающую к нему кровь. Резко уменьшается сердечный выброс, возникает застой крови.
Неотложная помощь
• купирование эмоционального напряжения, следует по возможности успокоить больного;
•больного усадить со спущенными ногами;
• нитроглицерин по 2—3 таблетки под язык каждые 5—10 мин под контролем артериального давления до наступления заметного улучшения (менее обильные хрипы, субъективное улучшение) или до снижения артериального давления. В ряде случаев этот комплекс мероприятий оказывается достаточным, заметное улучшение наступает через 5—15 мин.
Если улучшения нет или оно малоэффективно:
•вводится внутривенно 1—2 мл 1%-ного раствора морфина медленно, на изотоническом растворе натрия хлорида;
•фуросемид — от 2 до 8 мл 1%-ного раствора внутривенно (не применять при низком артериальном давлении);
• ингаляции кислорода через маску;
• сердечные гликозиды—растворы дигоксина 0,025%-ного—1— 2 мл или строфантина 0,05%-ного в дозе 0,5—1 мл вводят медленно в вену на 0,9%-ном раствора натрия хлорида;
•преднизолон (30—60 мг) или гидрокортизон (60—125 мл) внутривенно для предупреждения или лечения повреждений альвеолярной мембраны; введение гормонов тем более показано при смешанной астме;
• при смешанной астме с бронхоспазмом вводят медленно внутривенно 2,4%-ный раствор эуфиллина в количестве 10,0 мл. Как «пеногаситель» используется ингаляция паров этилового спирта.
БИЛЕТ №2
1.Сестринская документация на посту.
ЗАБОР ЛЕКАРСТВА
Алгоритм забора назначенного препарата в шприц стандартен:
· проверка соответствия лекарства, содержащегося в ампуле, назначенному врачом;
· уточнение дозировки;
· дезинфекция горлышка в месте его перехода из широкой части в узкую и надсечка специальной пилочкой, поставляемой в одной коробочке с лекарством. Иногда ампулы имеют специально ослабленные места для открытия, сделанные фабричным способом. Тогда на сосуде в указанной области будет стоять метка – цветная горизонтальная полоса. Удаленная верхушка ампулы помещается в лоток для отработанных материалов;
· ампула вскрывается путем обхвата горлышка стерильным тампоном и его перелома в направлении от себя;
· шприц вскрывается, его канюля совмещается с иглой, после с нее снимается футляр;
· игла помещается во вскрытую ампулу;
· поршень шприца отводится назад большим пальцем, происходит забор жидкости;
· шприц поднимается иглой вверх, по цилиндру следует слегка постучать пальцем для вытеснения воздуха. Подожмите поршнем лекарство, пока на кончике иглы не проявится капля;
· наденьте игольный футляр.
ВВЕДЕНИЕ ПРЕПАРАТА
До того как сделать подкожные инъекции необходимо обеззаразить операционное поле (бок, плечо): одним (большим) тампоном, смоченным в спирте, обрабатывается большая поверхность, вторым (средним) место, куда непосредственно планируется поставить укол. Техника стерилизации рабочей области: перемещение тампона центробежно либо сверху вниз. Место введения лекарства должно просохнуть от спирта.
Алгоритм проведения манипуляции:
· шприц берется в правую руку. Указательный палец размещается на канюле, мизинец ставится на поршень, остальные окажутся на цилиндре;
· левой рукой – большим и указательным пальцами – захватываем кожу. Должна получиться кожная складка;
· чтобы сделать укол, игла вводится срезом вверх под углом в 40-45º на 2/3 длины в основание полученной кожной складки;
· указательный палец правой руки сохраняет свое положение на канюле, а левая рука переводится на поршень и начинает поддавливать его, медленно вводя лекарство;
· тампон, смоченный в спирте, легко прижимается к месту введения иглы, которую теперь можно извлечь. Техника безопасности предусматривает, что в процессе извлечения острия, следует придерживать место крепления иглы к шприцу;
· после того как окончили делать укол, пациент должен держать ватный шарик еще 5 минут, использованный шприц отделяется от иглы. Шприц выбрасывается, канюля и игла ломаются.
Важно: Прежде чем делать инъекцию, нужно удобно расположить пациента. В процессе выполнения инъекции необходимо непрерывно следить за состоянием человека, его реакцией на вмешательство. Иногда лучше делать инъекцию, когда пациент лежит.
Когда закончите делать укол, снимите перчатки, если надевали их, и вновь продезинфицируйте руки: помойте или протрите антисептиком.
4.Доврачебная помощь при острой дыхательной недостаточности.
Острая дыхательная недостаточность (ОДН) - патологическое состояние, при котором даже предельное напряжение механизмов жизнеобеспечения организма оказывается недостаточным для снабжения его тканей необходимым количеством кислорода и выведения из них углекислого газа.
Среди наиболее часто встречающихся причин ОДН следует назвать следующие:
- заболевания легочной паренхимы, выключающие значительную ее часть из процессов вентиляции;
- тяжелый отек легких ;
- продолжительный приступ бронхиальной астмы , астматический статус;
- пневмоторакс, особенно напряженный;
- резкое сужение дыхательных путей (отек гортани, инородное тело, сдавливание трахеи снаружи);
- протяженный, билатеральный перелом ребер;
- заболевания, протекающие с поражением дыхательной мускулатуры (миастения гравис, отравления ФОВ, полиомиелит, столбняк, эпилептический статус );
- бессознательное состояние, обусловленное отравлением снотворными средствами или кровоизлиянием в мозг.
РЕКТАЛЬНАЯ
ПРИГОТОВЬТЕ:
— ПЕРЧАТКИ;
— ректальный термометр (ртутный резервуар — зелёный);
— вазелин;
— шпатель;
— маркированную емкость для дезинфекции термометров.
ПОДГОТОВЬТЕ ПАЦИЕНТА:
— психологически;
— объясните его поведение при проведении этой манипуляции;
— осмотрите место введения ректального термометра на предмет выявления местных воспалительных проявлений.
ПОСЛЕДОВАТЕЛЬНОСТЬ ДЕЙСТВИЙ:
1. Вымойте, высушите руки, наденьте ПЕРЧАТКИ!
2. Предложите пациенту лечь на левый бок (при невозможности лечь на бок можно измерять ректальную температуру в положении пациента лежа на спине).
3. Предложите пациенту согнуть ноги в коленных суставах и прижать к животу.
4. Наденьте на указательный или средний палец (в перчатке!) на-палечник, опустите его в СТЕРИЛЬНЫЙ, лучше ЖИДКИЙ, вазелин.
5. 4-мя пальцами левой руки разведите ягодицы пациента и смажьте вазелином анальное отверстие, не очень обильно, только для облегчения введения ректального термометра.
6. Снимите напалечник и положите в ёмкость для использованного материала.
7. 4-мя пальцами левой руки раздвиньте ягодицы пациента и правой рукой введите ректальный термометр узкой частью в прямую кишку на ПОЛОВИНУ его длины, прижмите ягодицы друг к другу.
8. Через 10 минут выньте ректальный термометр, отметьте в памяти полученный результат.
9. Термометр замочите в одном из дезинфицирующих растворов:
— в 2% растворе хлорамина — экспозиция 5 минут;
— в 0,5% растворе хлорамина — экспозиция 30 минут;
— в 3% растворе перекиси водорода — экспозиция 80 минут.
10. Промойте термометр в моющем растворе, сполосните проточной водой, высушите (храните в сухом виде, в футляре, ртутным концом вниз).
11. Обработайте перчатки в одном из дезинфицирующих растворов, снимите и замочите в дез. растворе.
12. ВЫМОЙТЕ руки, высушите, вотрите смягчающий крем.
13. Полученный результат внесите в:
— карту наблюдения за пациентом, в виде КРИВОЙ, начерченной СИНИМ карандашом или пастой;
— в общий температурный лист, для стола справок, арабскими цифрами.
КОЖНАЯ
Оснащение:
медицинский термометр в емкости "чистые термометры", температурный журнал, часы, ручка, температурный лист, лоток с дез.р-ром.
Техника измерения температуры тела детей, алгоритм действия.
Подготовка к процедуре:
1. Вымыть и осушить руки, надеть перчатки, маску;
2. Возьмите сухой, чистый термометр из емкости и встряхните его, убедитесь, что ртуть опустилась ниже 1 градусов;
3. Объясните пациенту цель исход процедуры;
4. Осмотрите подмышечную область пациента;
ВНИМАНИЕ! При наличии гиперемии, местных воспалительных процессах нельзя проводить измерение температуры в данной области.
5. Протрите насухо подмышечную впадину пациента;
6. Поместите резервуар термометра в подмышечную впадину, так чтобы он соприкасался с кожей, прижмите плечо пациента к грудной клетке, проверьте положение термометра, проведя кистью руки по заднему краю подмышечной впадины;
7. Придерживайте руку детям и ослабленным пациентам;
8. Извлеките термометр через 10 минут, и определите его показания;
Окончание процедуры:
9. Запишите показания термометра в температурный журнал.
Инфекционный контроль:
1. Встряхните термометр и погрузите его в дез. р-р (3% р-р хлорамина на 5 минут, 1% р-р хлорамина на | минут, 0,5% р-р хлорамин на 30 минут)
- промойте термометр под проточной водой;
- вытрите насухо, уберите в промаркированную емкость, на дне;
- которой лежит салфетка;
2. Поместить перчатки в 3% раствор хлорамина на 60 минут;
3. Обработать руки на гигиеническом уровне.
Графическая запись.
Результаты измерения температуры переносят на температурный лист, где помимо графическое регистрации данных измерения температуры (шкала "Т") стоят кривые частоты пульса (шкала "П") и артериального давления (шкала "АД"). Чтобы правильно написать данные измерения температуры, следует помнить, что "цена" одного деления по шкале "Т" температурного листа 0,2 градуса. Графа "День пребывания в стационаре" разделена на 2 половины: "У» (утро) и "В" - (вечер). Утренняя температура регистрируется (черной или синей пастой) в графе "У", вечерняя - "В". При соединении точек получается температурная кривая - график изменения температуры, отражающий определенный тип температурной кривой, имеющий при некоторых заболеваниях диагностическое значение.
2.Техника внутримышечных инъекций.
Оснащение:
1. мыло, индивидуальное полотенце
2. перчатки
3. ампула с лекарственным препаратом
4. пилочка для вскрытия ампулы
5. стерильный лоток
6. лоток для отработанного материала
7. одноразовый шприц объемом 5 — 10 мл
8. ватные шарики в 70 % спирте
9. кожный антисептик (Лизанин, АХД-200 Специаль)
10. накрытый стерильный салфеткой стерильный латок со стерильным пинцетом
11. маска
12. аптечка « Анти - ВИЧ»
13. емкости с дез. растворами (3 % р-ром хлорамина, 5 % р-ром хлорамина)
14. Ветошь
Подготовка к манипуляции:
1. Объясните пациенту цель, ход предстоящей манипуляции, получите согласие пациента на выполнение манипуляции.
2. Обработайте руки на гигиеническом уровне.
3. Помогите пациенту занять нужное положение.
Техника внутримышечной инъекции:
1. Проверьте срок годности и герметичность упаковки шприца. Вскройте упаковку, соберите шприц и положите его в стерильный латок.
2. Проверьте срок годности, название, физические свойства и дозировку лекарственного препарата. Сверьте с листом назначения.
3. Возьмите стерильным пинцетом 2 ватных шарика со спиртом, обработайте и вскройте ампулу.
4. Наберите в шприц нужное количество препарата, выпустите воздух и положите шприц в стерильный латок.
5. Наденьте перчатки и обработайте шариком в 70% спирте, шарики сбросить в лоток для отработанного материала.
6. Выложить стерильным пинцетом 3 ватных шарика.
7. Обработайте центробежно (или по направлению снизу - вверх) первым шариком в спирте большую зону кожных покровов, вторым шариком обработайте непосредственно место пункции, дождитесь пока кожа высохнет от спирта.
8. Шарики сбросьте в лоток для отработанного материала.
9. Ввести иглу в мышцу под углом 90 градусов, оставив 2-3 мм иглы над кожей.
10. Перенести левую руку на поршень и ввести лекарственное вещество.
11. К месту инъекции прижать стерильный шарик и быстро вывести иглу.
12. Уточните у пациента самочувствие.
13. Заберите у пациента 3 шарик и проводите пациента.
Проведите мероприятия по инфекционной безопасности, обработайте руки на гигиеническом уровне, осушите индивидуальным полотенцем.
3.Как провести пробу Зимницкого?
Сбор мочи для пробы Зимницкого производится в определенные часы в течение суток. Для того, чтобы правильно собрать требуемый материал необходимы:
· 8 чистых баночек
· Часы, желательно с будильником (сбор мочи должен происходить в определенные часы)
· Блокнот для записи потребляемой в течение суток жидкости (в том числе и объем жидкости поступающей с супом, борщом, молоком и т.д. )
КРАПИВНИЦА
· Прекратить прием лекарственных средств.
· При пищевой аллергии, принять энтеросорбенты (белый уголь, энтеросгель и др.), промыть желудок, принять слабительное.
· При укусах насекомых удалить источник яда (например, жало).
· При возникновении контактной аллергии, удалить раздражитель с поверхности кожи.
· И т.п.
Следующий шаг лечения это прием медикаментозных средств.
№6
1.Выполнение назначений лекарственных препаратов внутрь.

2.Подготовка системы и методика внутривенного капельного вливания крови, кровезаменителей, лекарств.
Алгоритм действий медицинской сестры при заполнении системы:
1. Проверьте герметичность упаковочного пакета, срок годности.
2. Прочитайте надпись лекарственного средства на флаконе, срок годности, дозировку.
3. Вымойте руки и наденьте перчатки
4. Вскройте упаковочный пакет, достаньте систему (работать на рабочем столе), положите на крышку стерилизатора, на стерильную салфетку, стерильный лоток.
5. Алюминиевую крышку флакона обработайте ватным шариком со спиртом, пинцетом вскройте алюминиевую крышку флакона и обработайте резиновую пробку флакона ватным шариком со спиртом.
6. Обработайте руки шариками со спиртом.
7. Снимите колпачок с иглы воздуховода (короткая трубка с фильтром) и введите ее до упора в резиновую пробку флакона, свободный конец воздуховода закрепите на флаконе пластырем или аптечной резинкой на уровне дна флакона.
8. Закройте винтовой зажим, снимите колпачок с иглы на коротком конце системы и введите эту иглу в пробку флакона.
9. Переверните флакон и закрепите его на штативе.
10. Поверните капельницу в горизонтальное положение, снимите иглу с колпачком на конце длинной трубки системы и откройте зажим, медленно заполните капельницу до половины объема.
11. Закройте зажим и возвратите капельницу в исходное положение. Фильтр должен быть полностью погружен в жидкость для переливания.
12. Откройте зажим, медленно заполните систему до полного вытеснения воздуха и появления капель из соединительной канюли в резиновой трубке.
13. Проверьте отсутствие пузырьков воздуха в системе - система заполнена.
14. Иглу с колпачком поместите в стерильную салфетку.
15. Положите в стерильный лоток пять ватных шариков, Приготовьте две полоски лейкопластыря, жгут, подушечку, перчатки.
Правила введения прикорма.
Прикорм можно начинать вводить здоровому ребенку, при отсутствии заболеваний и не во время профилактических прививок, в течение 2 недель. Это объясняется тем, что при заболеваниях или реакциях на прививки отмечается значительное снижение ферментативной активности пищеварительных желез. В это время процессы ферментативной адаптации к новым видам пищи значительно затруднены.
Постепенно (с 1 чайной ложки), так как ферментативная адаптация к качественно разнообразным белкам (молочным, растительным, мясным) требует времени и развивается постепенно, в течение 7-10 дней. В первые дни введения новой пищи в тощаковом секрете желудка еще отсутствует способность пепсина полностью переваривать соответствующий белковый субстрат. Она проявляется только к концу первой или на второй неделе за счет условно-рефлекторных влияний на секрецию пепсина в фазу «запального» сокоотделения и активацию пищеварительных ферментов. Учитывая индивидуальные особенности детей. Известно, что у активных, подвижных, возбудимых детей ферментативная адаптация к новой пище развивается быстрее – в течение 5-6 дней. У медлительных детей, малоподвижных – дольше – 8-10 дней. Это обязывает соблюдать дифференцированный подход при введении прикорма.
Прикорм следует давать перед кормлением грудью, начиная с малых количеств, в утренние часы и переходить к другому виду прикорма только после того, как ребенок привыкнет к первому виду.
Одномоментно можно вводить только одно новое блюдо, чтобы оценить реакцию организма ребенка.
Важно соблюдать принцип механического щажения. Пища должна быть гомогенной (до периода, когда ребенок сможет жевать пищу), не вызывать затруднений при глотании. По мере привыкания ребенка к новому блюду и увеличению возраста следует переходить к более густой пище, приучая ребенка есть с ложки.
При назначении прикорма необходимо следить за качеством пищи ребенка, вести учет фактически съеденной пищи, при необходимости проводить расчет поступления пищевых ингредиентов на 1 кг массы, и в случае дефицита проводить необходимую коррекцию.
2.Лечебное питание (столы) при различных заболеваниях.
Принципы, лежащие в основе построения диет.Питание здорового человека характеризуется рядом важных показателей: калорийностью пищи, ее химическим составом и кратностью питания. Каждая диета также строится на этих принципах, но для оказания лечебного воздействия необходимо руководствоваться в большей степени определенными принципами. Во-первых, очень важную роль играет калорийность пищи, во-вторых, ее химический состав, в-третьих, разнообразные физические свойства пищи: ее объем, консистенция, температура, в-четвертых, большая роль принадлежит режиму питания. Наряду с учетом физиологических потребностей организма важно знать фазу и стадию заболевания, а также степень метаболических расстройств, произошедших в организме. Оптимальное соотношение продуктов будет, если 14% суточного калоража покрывается за счет белков, 30% — за счет жиров, а 56% — за счет углеводов. Построение рациона без учета этих требований не только снижает эффективность других лечебных средств, но и может привести к развитию дополнительных нарушений в организме. Поэтому для больного человека необходимо организовать рациональное питание, включающее в себя не только основные питательные вещества, но и витамины, жидкость, микро- и макроэлементы.
Для определения суточного калоража нужно учитывать возраст, пол и конституциональные особенности и режим, предписанный больному человеку.
Минимальное содержание белка в пище должно быть не менее 1 г на 1 кг массы тела. При этом поступление белка должно быть обеспечено за счет животного и растительного белков в равных пропорциях. Но из всех правил есть исключение — содержание белка может быть снижено до 30 г в сутки при почечной патологии.
3.Методика и показания к проведению сифонной клизмы; состав вводимой жидкости.
Цель: Освобождение кишечника от каловых масс и газов.
Показания:
1. Отсутствие эффекта от очистительной клизмы.
2. Удаление из кишечника продуктов усиленного брожения, гниения, ядов, попавших через рот
3. Подозрение на кишечную непроходимость (отсутствие пузырьков, а в промывных водах подтверждает подозрение).
Противопоказания:
1. Кишечные кровотечения.
2.Перфорация кишечника.
3. Травмы кишечника.
Оснащение:
Стерильно: лоток с салфетками, система, состоящая из толстой резиновой кишечной трубки, соединѐнной посредством контрольной стеклянной трубки с другой резиновой трубкой, длиной 1 м, воронка емкостью 1 л, перчатки резиновые, вазелиновое масло.
Нестерильно: кипяченая вода температуры +37- 380С в количестве 10 л, таз, клеенка, пелѐнка, клеенчатый фартук, ковш емкостью 1 л, кушетка.
Алгоритм выполнения:
1. Проинформировать пациента о предстоящей манипуляции и ходе ее выполнения и получить от него согласие на проведение манипуляции.
2. Медицинской сестре надеть клеенчатый фартук.
3. Вымыть руки и надеть перчатки
4. Поставить к кушетке таз, на кушетку постелить клеенку так, чтобы ее конец свисал в таз.
5. Уложить больного на кушетку на левый бок с согнутыми в коленных и тазобедренных суставах ногами.
6. Смочить вазелиновым маслом методом полива конец кишечной трубки, который будет введен на 10 см от слепого конца
7. Левой рукой при помощи салфетки раздвинуть ягодицы, oсмoтpeть анальное отверстие (трещины, геморроидальные узлы) и осторожно ввести в прямую кишку на глубину 30-40 см, соблюдая изгибы кишечника.
8. Держа воронку в наклонном положении немного выше уровня тела больного, наполнить ее водой в количестве 1 л и поднимать выше уровня тела (до высоты 1 м).
9. Как только уровень убывающей воды достигает устья воронки, опустить еѐ ниже уровня кушетки и ожидать пока вода с кишечным содержимым вернется к прежнему уровню воронки. При таком положении воронки хорошо видны пузырьки выходящего вместе с водой газа, движение которого можно наблюдать и в соединительной стеклянной трубке.
10. Затем содержимое воронки вылить в таз. Снова наполнить ее водой, и повторить промывание. При подозрении на кишечную непроходимость, если не было выделения газов, необходимо сообщить врачу.
11. Промывание проводят до тех пор, пока в ведре есть вода.
12. По окончании процедуры воронку снять, а трубку оставить на 10-20 минут в прямой кишке, опустив ее наружный конец в таз для стока оставшейся жидкости и отхождения газов.
13. Извлечь трубку медленно и аккуратно.
14. Осуществить туалет ануса, при необходимости подмывание пациента
15. Использованные изделия замочить в 3% растворе хлорамина 1 час, затем по ОСТу провести предстерилизационную очистку, стерилизацию.
Примечание: Сифонная клизма - тяжелая для пациента манипуляция, поэтому необходимо внимательно следить за его состоянием во время процедуры. Присутствие врача во время этой процедуры обязательно.
4.Доврачебнаяя помощь при острой задержке мочи.
Постельное
Чистую простыню скатывают валиком по длине на 2/3.
2. Убирают одеяло, осторожно приподнимают голову пациента и убирают подушки.
3. Поворачивают пациента на бок от себя.
4. На освободившейся половине постели скатывают грязную простыню валиком к середине кровати (под пациента).
5. На освободившуюся часть кровати раскатывают подготовленную чистую простыню валиком к пациенту.
6. Поворачивают пациента на другой бок лицом к себе.
7. Убирают грязную простыню с освободившейся части кровати, расправляют чистую, натягивают и заправляют со всех сторон под матрас.
8. Укладывают пациента на спину, подкладывают подушки в чистых наволочках.
9. Сменяют пододеяльник, укрывают пациента одеялом.
Нательное
- Готовим мешок для грязного белья.
- Моем руки, надеваем перчатки.
- Приподнимаем верхнюю часть туловища пациента и скатываем грязную рубашку от крестца к затылку, укладываем пациента.
- Приподнимаем руки пациента к голове и переводим рубашку через шею, голову и руки пациента. Если одна рука повреждена, снимаем грязное белье со здоровой руки, затем с больной.
- Убираем грязную рубаху в приготовленный мешок.
- Надеваем чистую рубашку на руки пациента и, приподняв их к голове, переводим рубаху через голову пациента. При повреждении одной руки: надеваем чистое белье сначала на больную руку, затем — на здоровую.
- Приподнимаем нижнюю часть туловища пациента и расправляем рубаху от затылка до крестца.
- Укладываем пациента в удобное положение, укрываем одеялом.
- Снимаем перчатки, погружаем их в емкость с дезраствором, моем руки.
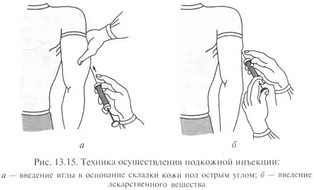
2.Техника подкожных инъекций.
Места вкола при подкожной инъекции: верхняя треть наружной поверхности плеча, спина (подлопаточная область), переднебоковая поверхность бедра, боковая поверхность брюшной стенки.
Подготовьте оснащение:
- мыло, индивидуальное полотенце, перчатки, маску, кожный антисептик (например: Лизанин, АХД-200 Специаль)
- ампулу с лекарственным препаратом, пилочку для вскрытия ампулы
- стерильный лоток, лоток для отработанного материала
- одноразовый шприц объемом 2 - 5 мл, (рекомендуется игла диаметром 0,5 мм и длиной 16 мм)
- ватные шарики в 70 % спирте
- аптечку « Анти - ВИЧ», а также емкости с дез. растворами (3 % р-ром хлорамина, 5 % р-ром хлорамина), ветошь
Подготовка к манипуляции:
1. Объясните пациенту цель, ход предстоящей манипуляции, получите согласие пациента на выполнение манипуляции.
2. Обработайте руки на гигиеническом уровне.
3.Помогите пациенту занять нужное положение.
Алгоритм выполнения подкожной инъекции:
1. Проверьте срок годности и герметичность упаковки шприца. Вскройте упаковку, соберите шприц и положите его в стерильный латок.
2. Проверьте срок годности, название, физические свойства и дозировку лекарственного препарата. Сверьте с листом назначения.
3. Возьмите стерильным пинцетом 2 ватных шарика со спиртом, обработайте и вскройте ампулу.
4. Наберите в шприц нужное количество препарата, выпустите воздух и положите шприц в стерильный латок.
5. Выложить стерильным пинцетом 3 ватных шарика.
6. Наденьте перчатки и обработайте шариком в 70% спирте, шарики сбросить в лоток для отработанного материала.
7. Обработайте центробежно (или по направлению снизу - вверх) первым шариком в спирте большую зону кожных покровов, вторым шариком обработайте непосредственно место пункции, дождитесь пока кожа высохнет от спирта.
8. Шарики сбросьте в лоток для отработанного материала.
9. Левой рукой возьмите кожу в месте инъекции в складу.
10. Подведите иглу под кожу в основании кожной складки под углом 45 градусов к поверхности кожи срезом на глубину 15 мм или 2/3 длины иглы (в зависимости от длины иглы показатель может быть разным); указательным пальцем; указательным пальцем придерживать канюлю иглы.
11. Перенести руку, фиксирующую складку, на поршень и введите медленно лекарственное средство, постарайтесь не перекладывать шприц из руки в руку.
12. Извлеките иглу, продолжая придерживать её за канюлю, место прокола придерживайте стерильной ваткой, смоченной спиртом. Положите иглу в специальный контейнер; если использован одноразовый шприц, сломайте иглу и канюлю шприца; снимите перчатки.
13. Убедитесь, что пациент чувствует себя комфортно, заберите у него 3 шарик и проводите пациента.
3.Заполнить систему для внутривенного капельного введения.
- Тщательно моются руки теплой водой, обрабатываются спиртом.
- Проверяется герметичность упаковочного пакета и срок годности системы.
- Снимается металлическая крышка с колпачка флакона, предварительно обработанная ватным шариком, смоченная 70о спиртом; обрабатывается резиновая пробка: спирт-йод-спирт.
- Вскрывается упаковочный пакет и извлекается система (все действия производятся на рабочем столе).
- Снимают колпачок с иглы «воздушки» и прокалывают пробку, вводят иглу до упора в пробку флакона, свободный конец воздуховода необходимо закрепить на флаконе (это можно сделать аптечной резинкой), флакон переворачивают и закрепляют на штативе для внутривенного капельного вливания.
- Закрыв винтовой зажим, снимают колпачок с иглы на коротком конце системы, и вводят эту иглу до упора в пробку флакона.
- Через короткую иглу жидкость поступает в систему; через «воздушку» во флакон поступает воздух.
- Чтобы заполнить раствором систему и вытеснить из нее воздух, конец трубки с канюлей необходимо держать выше перевернутой капельницы.
Капельницу заполняют на 1/2 объёма (фильтр должен быть полностью погружен в жидкость для вливания), переворачивают её в рабочее положение и медленно заполняют нижний отрезок системы до вытекания раствора из канюли. Необходимо проследить, чтобы в системе не остались пузырьки воздуха.
4.Синдром пароксизмальной тахикардии. Неотложная помощь.
Пароксизмальная тахикардия — приступ внезапного учащения сердечного ритма > 150-160 ударов в мин у старших и > 200 ударов в мин у младших детей, длящийся от нескольких минут до нескольких часов (реже — дней), с внезапным восстановлением ЧСС.
1. Начать с рефлекторного воздействия на блуждающий нерв:
- массаж каротидных синусов поочередный по 10-15 сек, начиная с левого, как более богатого окончаниями блуждающего нерва (каротидные синусы расположены под углом нижней челюсти на уровне верхнего края щитовидного хряща);
- прием Вальсальвы - натуживание на максимальном вдохе при задержке дыхания в течение 30-40 сек;
- механическое раздражение глотки - провокация рвотного рефлекса.
Пробу Ашнера (давление на глазные яблоки) применять не рекомендуется из-за методических разночтений и опасности развития отслойки сетчатки.
2. Одновременно с рефлекторными пробами назначить внутрь:
- седативные препараты: седуксен 1/4-1 таблетка или настойка валерианы (или настойка пустырника, валокордин и др.) в дозе 1-2 капли/год жизни;
- панангин 1/2-1 таблетка в зависимости от возраста.
3. При отсутствии эффекта от вышеперечисленной терапии через 30-60 мин купировать приступ назначением антиаритмических препаратов. Выбор препарата и последовательность введения при отсутствии эффекта указаны в таблице 5. Антиаритмические препараты вводятся последовательно (при отсутствии эффекта на предыдущий) с интервалом 10-20 мин.
4. При развившейся сердечной недостаточности в лечение добавить дигоксин (за исключением случаев с синдромом Вольфа-Паркинсона-Уайта) в дозе насыщения 0,03 мг/кг за 1 сутки в 3 приема через 8 часов в/в или внутрь и лазикс в дозе 1-2 мг/кг.
5. При неэффективности проводимой терапии, сохранении приступа в течение 24 часов, а также при нарастании признаков сердечной недостаточности в течение более короткого времени показано проведение электроимпульсной терапии.
№12
1.Уход за кожей грудных детей.
Цель ухода - здоровая кожа. Целости защитного слоя кожи новорожденного способствуют абсолютная чистота, исключение контактов с сильнодействующими веществами, снижение степени увлажненности и трения кожи о пеленки и другие внешние поверхности. Любые предметы ухода за новорожденным, белье - все должно быть одноразового применения. Новорожденный ребенок, как и в дальнейшем грудной ребенок, нуждается в соблюдении важнейших правил гигиены: умывании, купании, уходе за пупк
