Что человек может сделать в промежуток между обнаружением пострадавшего и приездом «скорой»?
Общие правила оказания ПМП.
Первая медицинская помощь может быть оказана на месте поражения самим пострадавшим (самопомощь), его товарищем (взаимопомощь), санитарными дружинницами.
Цель доврачебной медицинской помощи – прежде всего поддержание жизни пострадавшего и предупреждение развития опасных осложнений.
Мероприятиями первой медицинской помощи являются:
1. удаление пораженного из опасной зоны или воздействия поражающих факторов,
2. укрытие от жары и холода, надевание противогаза, тушение горящей одежды,
3. временная остановка кровотечения (артериальное или венозное),
4. искусственное дыхание и непрямой массаж сердца,
5. введение болеутоляющих (при шоке),
6. вызов скорой медицинской помощи,
7. наложение стерильной повязки на рану и ожоговую поверхность, остановка капиллярных кровотечений,
8. транспортная иммобилизация, согревание,
9. введение антидотов, дача антибиотиков,
10. частичная санитарная обработка.
Оказание первой медицинской помощи в возможно более ранние сроки имеет решающее значение для дальнейшего течения и исхода поражения, а иногда и спасения жизни. При сильном кровотечении, поражении электрическим током, утоплении, прекращении сердечной деятельности и дыхания, и ряде других случаев первая медицинская помощь должна оказаться немедленно.
При оказании первой медицинской помощи используются табельные и подручные средства. Табельными средствами оказания первой медицинской помощи являются перевязочный материал — бинты, перевязочные пакеты медицинские, большие и малые стерильные повязки и салфетки, вата и др. Для остановки кровотечения применяют кровоостанавливающие жгуты — ленточные и трубчатые, а для проведения иммобилизации (обездвиживания) специальные шины — фанерные, лестничные, сетчатые и др. При оказании первой медицинской помощи используют некоторые медикаменты — раствор йода спиртовой 5%-ный в ампулах или в флаконе, 1—2%-ный спиртовой раствор бриллиантового зеленого во флаконе, валидол в таблетках, настойка валерианы, нашатырный спирт в ампулах, гидрокарбонат натрия (сода пищевая) в таблетках или порошке, вазелин и др.
Признаки жизни
Оказывающий помощь должен суметь отличить потерю сознания от смерти. При обнаружении минимальных признаков жизни необходимо немедленно приступить к оказанию первой помощи.
Признаками жизни являются:
1. наличие сердцебиения (его определяют рукой или ухом на грудной клетке в области левого соска);
2. наличие пульса на артериях (его определяют на шее — сонная артерия, в области лучезапястного сустава — лучевая артерия, в паху — бедренная артерия);
3. наличие дыхания (его определяют по движению грудной клетки и живота, увлажнению зеркала, приложенного к носу и рту пострадавшего, движению кусочка ваты или бинта, поднесенного к ноздрям;
4. наличие реакции зрачков на свет. Если осветить глаз пучком света (например, фонариком), то наблюдается сужение зрачка — положительная реакция зрачка. При дневном свете эту реакцию можно проверить так: на некоторое время закрывают глаз рукой, затем быстро отводят руку в сторону, при этом заметно сужение зрачка.
Следует помнить, что отсутствие сердцебиения, пульса, дыхания и реакции зрачков на свет еще не означает, что пострадавший мертв. Подобный комплекс симптомов может наблюдаться и при клинической смерти, когда пострадавшему также необходимо оказать помощь в полном объеме.
Признаки смерти
Оказание первой помощи бессмысленно при явных признаках смерти:
1. помутнение и высыхание роговицы глаза;
2. наличие симптома «кошачий глаз» — при сдавлении глаза зрачок деформируется и напоминает кошачий глаз;
3. похолодание тела, появление трупных пятен и трупного окоченения.
4. Трупные пятна сине-фиолетового или багрово-красного цвета выступают на коже при положении трупа на спине в области лопаток, поясницы, а при положении на животе — на лице, шее, груди, животе. Трупное окоченение — этот бесспорный признак смерти — начинает появляться через 2—4 ч после смерти.
Тема №2 Кровотечения.
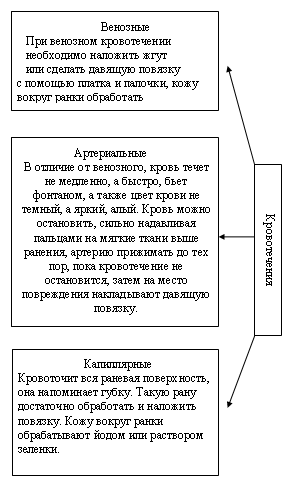
В зависимости от того, какой сосуд кровоточит, кровотечение может быть капиллярным, венозным, смешанным и артериальным (рис. 1).
§ При наружном капиллярном кровотечении кровь выделяется равномерно из всей раны (как из губки).
§ При венозном кровотечении кровь вытекает равномерной струей, имеет темно-вишневую окраску (в случае повреждения крупной вены может отмечаться пульсирование струи крови в ритме дыхания).
§ При артериальном кровотечении изливающаяся кровь имеет ярко-красный цвет, она бьет сильной прерывистой струей (фонтаном), выбросы крови соответствуют ритму сердечных сокращений.
§ Смешанное кровотечение имеет признаки как артериального, так и венозного.
Носовое кровотечение
При носовом кровотечении:
1. больного следует уложить в постель, приподняв верхнюю половину туловища, и попытаться остановить кровотечение, вводя в передний отдел носа марлю или вату, смоченную перекисью водорода, что может сделать и сам больной;
2. на переносицу кладут платок, смоченный холодной водой;
3. при продолжающемся кровотечении к затылку прикладывают пузырь со льдом.
Не следует запрокидывать голову больного, т.к. кровь в этом положении будет незаметно стекать по стенке глотки.
После остановки кровотечения больному следует полежать и в ближайшие дни избегать резких движений, не сморкаться, не принимать горячей пищи. Если остановить кровотечение не удается, необходимо вызвать врача. Поскольку часто повторяющиеся носовые кровотечения, как правило, являются симптомом какого-либо местного или общего заболевания, необходимо обследование.
Тема №3. Ушибы и переломы.
Ушибы.
Ушиб является наиболее распространенным повреждением мягких тканей. На месте ушиба обычно появляется припухлость и кровоподтек (синяк).
Появление их объясняется отеком прилежащих тканей и кровотечением из мелких поврежденных сосудов. Ушибы мягких тканей конечностей вызывают лишь болезненность и ограничение движений. Ушибы внутренних органов могут привести к сильнейшим внутренним кровоизлияниям и смерти больного.
ПМП при ушибе.
При ушибе поврежденный орган прежде всего нуждается в покое. Поэтому для ограничения движений на область ушиба накладывают давящую повязку (давящая повязка также уменьшает развитие отека), придают этой части тела возвышенное положение и кладут холодный компресс (грелку со льдом, мокрую тряпку, полотенце, полиэтиленовый пакет со льдом, снегом или холодной водой). При небольших ушибах можно использовать и другие холодные предметы (бутылку с холодной водой, монеты и т. д.). Через два-три дня применяют тепловые процедуры и массаж выше и ниже места ушиба. Давящая повязка остается до спадания отека.
Переломы.
Переломами называют повреждение кости с нарушением ее целостности. Переломы могут быть закрытыми (без повреждения кожного покрова) и открытыми (с повреждением кожного покрова). Возможны также трещины кости.
Признаками перелома служат:
§ деформация конечности в месте перелома;
§ невозможность движения конечности;
§ укорочение конечности;
§ похрустывание костных отломков под кожей;
§ боль при осевом поколачивании (вдоль кости);
§ при переломе костей таза - невозможность оторвать ногу от поверхности, на которой лежит пациент;
§ при переломах позвоночника возможно выпадение чувствительности и движений ниже места повреждения, нарушение мочеиспускания;
§ истечение из носа крови, а из ушей жидкости красно- желтого цвета (крови и сукровицы) говорит о возможном переломе основания черепа.
Если перелом сопровождается повреждением кожного покрова, его нетрудно распознать при наличии костных отломков, выходящих в рану. Сложнее установить закрытые переломы. Основные признаки при ушибах и переломах - боль, припухлость, гематома, невозможность движений - совпадают. Ориентироваться следует на ощущение похрустывания в области перелома и боль при осевой нагрузке. Последний симптом проверяется при легком поколачивании вдоль оси конечности. При этом возникает резкая боль в месте перелома.
ПМП при переломах.
При закрытых переломах
§ Необходимо обеспечить иммобилизацию конечности и покой. Средства иммобилизации включают шины, вспомогательные приспособления.
§ Иммобилизация(от лат. immobilis — неподвижный) (медицинское), создание неподвижности поврежденной или больной части тела, обычно конечности или позвоночника. При переломах костей И. предупреждает повреждение сосудов, нервов и др. тканей подвижными отломками костей и создаёт условия для их костного сращения.
§ При переломах костей бедра и плеча шины накладывают, захватывая три сустава (голеностопный, коленный, бедренный и лучезапястный, локтевой и плечевой).
§ В остальных случаях фиксируют два сустава - выше и ниже места перелома. Ни в коем случае не надо пытаться сопоставить отломки костей - этим Вы можете вызвать кровотечение.
При открытых переломах
При открытых переломах перед Вами будут стоять две задачи: остановить кровотечение и произвести иммобилизацию конечности.
Если Вы видите, что кровь изливается пульсирующей струей (артериальное кровотечение), выше места кровотечения следует наложить жгут. После остановки кровотечения на область раны наложите асептическую (стерильную) повязку и произведите иммобилизацию. Если кровь изливается равномерной струей, наложите давящую асептическую повязку и произведите иммобилизацию.
При иммобилизации конечности следует обездвижить два сустава - выше и ниже места перелома. А при переломе бедренной и плачевой кости обездвиживают три сустава. Не забудьте, что шину не укладывают на голую кожу - под нее обязательно подкладывают одежду или вату.
Вы должны знать, что при открытом или закрытом (со смещением костных отломков) переломе крупных костей необходима срочная госпитализация и репозиция (восстановление анатомического положения) костей в условиях больницы. Если после перелома прошло более 2 ч, а костные отломки не сопоставлены, возможно тяжелейшее осложнение - жировая эмболия, которая может привести к смерти или инвалидизации больного. Зная это, настаивайте в приемном покое, чтобы Вашему пациенту оказали срочную помощь.
При переломе ключицы
При любой попытке движения рукой пострадавший ощущает резкую боль, в области ключицы наблюдается отек, рука повисает, костные отломки отчетливо проступают под кожей.
Ни в коем случае не пытайтесь вправлять выступающие под кожей отломки! Первое, необходимо поврежденной конечности пострадавшего придать неподвижность. Для этого необходимо отвести руки назад, заложить за спину любую палку, так чтобы он удерживал ее в локтевых сгибах. В таком положении пострадавшего доставляют в медицинское учреждение. Или поврежденную руку повесить на косыночной повязке под прямым углом.
При переломе костей голени
В области перелома быстро нарастает отек, возникает острая боль. Поэтому поврежденной ноге необходимо придать правильное положение, сразу снять обувь. Необходимо наложить шины. Можно использовать подручные средства, прутья, досточки, их нужно обернуть мягкой тканью. Зафиксировать необходимо два сустава: коленный и голеностопный. В крайнем случае, поврежденную ногу можно прибинтовать к здоровой. Если нет бинтов, закрепите шину с помощью шарфа, рубашки, полотенца. Пострадавшего необходимо как можно быстрее доставить в медицинское учреждение на носилках.
Тема №4.
Ожоги.
Ожог – это повреждение кожи, иногда тканей, мышц и костей, связанное с воздействием на кожу огня, электричества или химических веществ.
Чем дольше продолжался контакт, тем сильнее будет ожог. Ожоги могут быть также из-за воздействия горячего пара или жидкости.
Различают 4 степени ожогов в зависимости от тяжести повреждения кожи и тканей:
Ожоги первой степени- это поверхностное повреждение кожи. Наблюдается покраснение, сухость, иногда опухание кожи. Такие ожоги могут быть болезненны, но проходят достаточно быстро, постепенно отшелушиваясь. Ожоги первой степени обычно получают в результате небольших солнечных ожогов или контакта с кипящими жидкостями или горячим паром.
Ожоги второй степени затрагивают два верхних слоя кожи. Кожа становится красной, опухшей, часто появляются волдыри и пузыри. Боль от таких ожогов может быть очень сильной. При повреждении более половины площади тела не исключается летальный исход. Если ожог занимает более 6 квадратных сантиметров, или на коже много волдырей, или ожог затрагивает кисти рук, лицо или область паха, рекомендуется обратиться к врачу.
Ожоги третьей степени это глубокое повреждение кожи, возможно также повреждение тканей, мышц, нервов, жировой прослойки и даже костей. Кожа может быть красной, белой, желтоватой и черной. Эти ожоги могут быть чрезвычайно тяжелыми и болезненными. Обожженная кожа может выделять большое количество жидкости. При любых ожогах 3 степени обязательно требуется медицинская помощь. От ожогов 3 степени могут оставаться шрамы и рубцы.
Ожоги четвертой степениомертвение кожи и расположенных под ней тканей (клетчатка, мышцы, кости) до тотального обугливания.
Причины
Можно справиться с проблемой самостоятельно, если у вас ожоги, затрагивающие только самый верхний слой кожи и нет очень сильной боли.
Рекомендуется обратиться к врачу, если имеются ожоги 1-2 степени площадью более 5 см, ожоги в области паха или ягодиц. Требуется немедленная госпитализация при ожогах 1 и 2 степени, занимающих более 10% площади тела, при ожогах 3 степени, ожогах, сопровождающихся вдыханием дыма, сильных ожогах лица и шеи.
Химические ожоги: следует обратиться к врачу при появлении волдырей, сильного отека. При химическом ожоге глаз требуется немедленная госпитализация.
Симптомы
Прикосновение к раскаленным поверхностям и предметам, а также контакт с некоторыми опасными химическими веществами, горячим паром, кипящими жидкостями и электрическим током.
Осложнения
- шок (бледность, учащенное дыхание, холодный пот, сонливость, учащенный пульс, потеря сознания), связанный с потерей жидкости.
- бактериальная инфекция
- внутренние повреждения в случае воздействия электрического тока.
- летальный исход.
Первая помощь при ожогах
В случае небольших ожогов 1-2 степени:
Подержите обожженное место в прохладной воде или наложите мокрый холодный компресс. Действие холодной воды помогает остановить процесс повреждения кожи и тканей.
Закройте весь ожог чистой сухой тканью. Можно использовать безрецептурные средства для облегчения боли и раздражения.
Позвоните врачу, если вы заметили какие-либо признаки инфекции в области ожога. Дети, пожилые люди, больные сахарным диабетом, с заболеваниями почек и другими хроническими заболеваниями, находятся в группе риска и у них чаще развиваются инфекционные осложнения. Обожженная кожа может болеть и зудеть в течение нескольких недель и оставаться в течение года особенно чувствительной к воздействию солнечных лучей. Будьте осторожны и не забывайте пользоваться солнцезащитными средствами.
Проверьте, не требуется ли вам противостолбнячная сыворотка.
В случае тяжелых ожогов:
Если вы видите, что на человеке горит одежда, возьмите одеяло, полотенце, ковер или куртку и постарайтесь потушить пламя. Для этого прижмите ткань плотно к горящей области, чтобы перекрыть кислород. Пострадавший из-за паники и боли может вырываться и пытаться убежать, постарайтесь заставить его полежать спокойно на полу, чтобы быстрее устранить огонь.
Уберите всю одежду, которая может тлеть после тушения огня. Оставьте одежду только в том случае, если она прилипла к телу, чтобы не повредить еще сильнее обожженные участки.
Вызовите скорую помощь.
Если пострадавший в сознании и его не тошнит, постарайтесь заставить его выпить теплой воды. Вода восстановит запас жидкости в организме.
Что может сделать врач
Назначить антибиотики от бактериальной инфекции.
При сильных ожогах направить вас в ожоговый центр для специального лечения.
Профилактические меры
Внимательно читайте этикетки всех средств бытовой химии и следуйте инструкции. Потенциально опасные вещества лучше хранить в закрытых контейнерах.
Используйте защитные перчатки и очки, когда работаете с химическими веществами. Никогда не храните бытовую химию вместе с продуктами питания и напитками.
Все химические вещества плотно закрывайте и храните вне доступа детей.
Тема №5.
Обморожения.
Обморожения - это специфическое поражение кожи под действием низких температур, сильного ветра и высокой влажности, при сниженной реактивности организма. Чаще всего такому повреждению подвержены конечности и выступающие части тела: уши, нос, область скул. Предрасполагают к развитию обморожений тесная обувь и ограничение подвижности, в результате чего происходит нарушение микроциркуляции и иннервации кожи. Нарушение кровоснабжения может наступить не только при сильном морозе. Кислород, необходимый тканям для нормальной жизнедеятельности, перестаёт к ним поступать уже при 8 градусах выше нуля. Поэтому при дополнительных условиях, таких как тесная и влажная одежда, постоянное удерживание в руках какого-либо предмета, длительная неподвижность и ослабление организма стрессами, неполноценным питанием, авитаминозом, происходит спазм мельчайших сосудов, нарушения в них кровотока и дефицит тканевых ферментов. Таким образом, насыщение тканей кислородом снижается, что и приводит к некрозу тканей.
Симптомы обморожения
Для оказания правильной и своевременной помощи пострадавшему с обморожениями, такие поражения кожи делят по степени тяжести. Наиболее лёгкая - 1 степень, характеризуется ощущениями онемения, покалывания, жжения. Пораженная кожа бледная, после согревания отёчная и покрасневшая с багрово-красным оттенком. Такое повреждение тканей обычно восстанавливается через 5-7 дней, проходя этап шелушения.
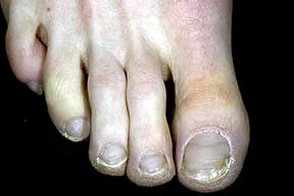
Симптомы обморожения 1 степени
При 2 степени обморожений появляются пузыри с прозрачным содержимым, после согревания кожи появляются интенсивный зуд и резкая болезненность пораженной кожи. На восстановление кожи может понадобиться 2 недели.
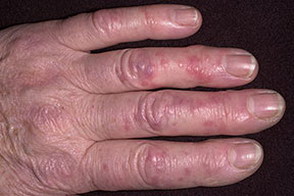
Симптомы обморожения 2 степени
3 степень характеризуется поражением всех слоёв кожи некрозом. Пузыри при этом наполнены кровянистым содержимым. Заживление идёт длительно, больше месяца, с образованием рубцов.
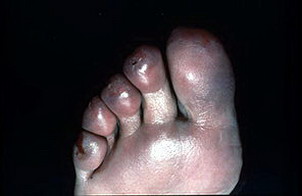
Симптомы обморожения 3 степени
При 4 степени некрозу подвергаются все слои мягких тканей. Поражение кожи проявляется выраженным, стойким отёком и утратой чувствительности.

Симптомы обморожения 4 степени
Симптомы переохлаждения
Необходимо отметить, что под действием низких температур окружающей среды возможно не только локальное поражение кожи в виде обморожения. Нередко встречается общее переохлаждение организма, которое проявляется снижением общей температуры тела ниже 34 градусов, ознобом, снижением частоты сердечных сокращений, частоты дыхания, артериального давления, нарушением общего состояния, иногда даже отмечается нарушение сознания. Кожные покровы всего организма бледные, синюшные, с элементами «гусиной кожи».
Такое системное поражение организма также может возникать и как результат усиленного всасывания некротизированных тканей из очага обморожения. В связи с этим при появлении первых симптомов нарушения общего состояния организма необходимо обратиться к специалисту. Поскольку при согревании организма проявится «кислородная задолженность тканей», то гипоксия будет нарастать, а нарушение общего состояния прогрессировать. В стационаре для определения степени тяжести пострадавшего оценят уровень кислотно-щелочного равновесия в крови.
Лечение при обморожении
При обморожениях II степени покрышки пузырей вскрывают и удаляют по всем правилам асептики. Кожу вокруг пузырей обрабатывают спиртовыми растворами борной или салициловой кислоты. Накладывают повязки с антибактериальными мазями, препаратами для стимуляции процессов регенерации: Дермазин, Левомиколь. Через 5-10 дней назначаются физиотерапевтические процедуры: электросветовые ванны, ультрафиолетовое облучение начиная с субэритемных доз, УВЧ-терапия, метод дарсонвализации. Для профилактики вторичной инфекции назначают внутримышечно антибактериальные средства (пенициллин)
При обморожениях III степени после удаления пузырей и определения границ омертвения кожи используются повязки с гипертоническим раствором NaCl. В течение первой недели лечения удаляют мертвые ткани. Для улучшения заживления раны так же используются физиотерапевтические методы лечения. Иногда для ограничения подвижности конечности накладывают гипсовую повязку.
При обморожениях IV степени проводят иссечение омертвевшей ткани, ампутации конечностей.
В лечении хронического дерматита, вызванного длительным воздействием на кожу низких температур используются общеукрепляющие и витаминные чаи и средства улучшающие периферическое кровообращение. Пациенту с обморожениями в диете необходимо усилить белково-витаминные ингредиенты. Из физиотерапевтических процедур наибольшее значение имеет ультрафиолетовое облучение в субэритемных дозах.
Исход и прогноз обморожений на прямую зависит от степени поражения тканей. При лёгких обморожениях, после восстановления поврежденной кожи необходимо к ней бережно относиться. Повторное обморожение, ранее пострадавшей кожи, может произойти гораздо быстрее. Результатом тяжёлых обморожений могут быть не только потеря конечности, но летальный исход.
Как уже говорилось выше, факторов увеличивающих возможность обморожений в холодное время года очень много, поэтому необходимо очень серьёзно подходить к вопросу подготовки выхода на улицу в столь непростой для организма период.
Консультация врача по теме обморожения:
1. Правда ли, что повышенная потливость ног является причиной их отморожения?
Потливость ног приводит к увеличению влажности одежды и обуви, контактирующей с кожей и тем самым снижаются их теплоизолирующие свойства.
2. Почему обморожениям больше всего подвержены пожилые люди и дети?
Кровоснабжение конечностей напрямую зависит от количества крови, поступающей к тканям по сосудам. Пожилым людям свойственны не только облитерирующие заболевания конечностей, но и различные системные заболевания сосудов и капилляров. Всё это является основополагающим предрасполагающим фактором для получения поражения кожи в холодное время года. Кстати, курящие люди, именно из-за постоянного спазма периферических сосудов, тоже более остальных подвержены обморожениям конечностей. Детский организм имеет ещё не полноценно сформированный механизм терморегуляции, поэтому на любое переохлаждение не готов дать соответствующею ответную реакцию.
3. При каких кожных заболеваниях увеличивается риск появления отморожения?
Все заболевания в результате которых нарушается кровоснабжение тканей предрасполагают к развитию обморожений. В качестве примера можно привести различные системные заболевания соединительной ткани, рубцовые атрофии.
4. Почему ослабленный организм более подвержен обморожениям?
В организме недавно перенесшем физическое переутомление, психическую травму, простудные заболевания и различные другие травмы все обменные процессы снижены, кровоснабжение тканей ограничено и соответственно меньше производится, столь необходимого в холодное время года, тепла.
5. Почему люди в алкогольном опьянении часто получают поражения кожи от холода?
Это связано с тем, что из-за расширения периферических сосудов алкоголем организм теряет больше тепла. Такой человек не ощущает начинающихся симптомов поражения кожи из-за сниженного порога чувствительности под воздействием алкогольного фактора. Нередко, отягощающим фактором является длительная неподвижность и передавливание конечностей, в результате чего нарушается кровоснабжение подлежащих тканей и их ишемия( обескровливание). В таких тканях идёт массивная гибель клеток, заканчивающаяся образованием некроза.
6. Почему на морозе нельзя растирать обмороженную кожу снегом?
Сосуды в такой коже очень хрупкие и при трении снегом легко могут повредиться, что усугубит картину поражения. Механические травмы, наносимые снегом, царапины — это дополнительный фактор для инфицирования пораженной кожи.
7. Рекомендуется ли растирание обмороженной кожи спиртовыми растворами, маслами, жирами?
Такой подход не допустим при глубоких формах поражения: II-IV степени. Неопытному глазу зачастую нелегко дифференцировать степени тяжести обморожений.
8. Почему нельзя согревать обмороженную конечность у открытого огня, батареи, обогревателя? Чувствительность таких пораженных тканей снижена. Возможен случай дополнительного поражения кожи, но уже форме термального ожога.
9. Как одеваться во время морозов, чтобы избежать обморожений?
Необходимо одеваться таким образом, чтобы слои одежды не плотно прилегали друг к другу и оставляли между собой прослойки воздуха, которые отлично удерживают тепло. Верхняя одежда должна быть непромокаемой и непродуваемой. Обувь тоже должна быть не тесной и сухой. При повышенной потливости ног рекомендуется использование тёплых стелек и шерстяных носков на голую ногу, поскольку они впитывают излишнюю влагу и оставляют ноги сухими.
10. Почему во время морозов не рекомендуется носить кольца на пальцах?
Во-первых кольца на пальцах зачастую нарушают нормальный кровоток, что в условиях мороза очень актуально. Во-вторых, металл быстрее остывает на морозе до низких температур, и тем самым является потенциально охлаждающим фактором.
11. Что делать при «примораживании» кожи, слизистых к замёрзшим железным предметам?
Необходимо полить тёплой, но не горячей водой прилипшее место, металл согреется и разорвёт свой «контакт» с кожей. Такие раны обычно не глубокие. Необходимо остановить кровотечение и продезинфицировать такое повреждение перекисью водорода. Затем можно нанести «Олазоль», «Дермазин» и др. средства, успешно используемые для лечения мокнущих поверхностей. К врачу с такого рода повреждениям всё же необходимо обратиться.
Тема №6
Отравления.
Отравление — заболевание или иное расстройство жизнедеятельности организма, возникшее вследствие попадания в организм яда или токсина, а также действие, вызвавшее такое заболевание (например, попадание яда в желудок человека с пищей).
Отравляющее вещество может проникнуть в организм разными способами. Его можно проглотить, вдохнуть, вколоть.
Также яд может попасть через контакт с кожей. Многие вещества могут быть особенно опасны в закрытых помещениях, например, угарный газ.
Разные яды влияют на различные системы и функции организма. Некоторые воздействуют на способность крови переносить кислород, некоторые раздражают пищеварительную систему или органы дыхания. Если человек плохо себя чувствует без каких-либо очевидных причин, странно себя ведет или найден рядом с источником отравляющего вещества, следует срочно обратиться за медицинской помощью по причине возможного отравления.
В зависимости от того, какой токсический агент стал причиной отравления, выделяют:
· Отравление угарным и светильным газом;
· Пищевые отравления;
· Отравление ядохимикатами;
· Отравление кислотами и щелочами;
· отравления лекарственными препаратами и алкоголем.
Основными группами веществ, вызывающих острые отравления, являются[1]:
· медикаменты;
· алкоголь и суррогаты;
· прижигающие жидкости;
· окись углерода;
· грибы
При характеристике отравлений используют существующие классификации ядов по принципу их действия (раздражающие, прижигающие, гемолитические и др.).
В зависимости от пути поступления ядов в организм различают ингаляционные (через дыхательные пути), пероральные (через рот), перкутанные (через кожу), инъекционные (при парентеральном введении) и другие отравления.
Клиническая классификация строится на оценке тяжести состояния больного (легкое, средней тяжести, тяжелое, крайне тяжелое отравление), что с учетом условий возникновения (бытовое, производственное) и причины данного отравления (случайное, суицидальное и др.) имеет большое значение в судебно-медицинском отношении.
По характеру воздействия токсичного вещества на организм выделяют такие виды интоксикации:
· Интоксикация острая (acute intoxication) - патологическое состояние организма, являющееся результатом однократного или кратковременного воздействия; сопровождается выраженными клиническими признаками
· Интоксикация подострая (subacute intoxication) - патологическое состояние организма, являющееся результатом нескольких повторных воздействий; клинические признаки менее выражены по сравнению с интоксикацией острой
· Интоксикация сверхострая (over-acute intoxication) - острая интоксикация, характеризующаяся поражением центральной нервной системы, признаками которого являются конвульсии, нарушение координации; летальный исход наступает в течение нескольких часов
· Интоксикация хроническая (chronic intoxication) - патологическое состояние организма, являющееся результатом длительного (хронического) воздействия; не всегда сопровождается выраженными клиническими признаками.
Симптомы отравления
Отравление может сопровождаться лихорадкой, ознобом, потерей аппетита, головной болью, раздражительностью, слабостью, сонливостью, головокружением. Требуется немедленная госпитализация, если возникают также боль при глотании или повышенное слюноотделение, боль в животе, рвота, диарея, тошнота; поражения кожи или химические ожоги, оцепенение, судороги, потеря сознания, двоение в глазах, затуманенное зрение, судорожные припадки.
Общие правила оказания ПМП.
Первая медицинская помощь может быть оказана на месте поражения самим пострадавшим (самопомощь), его товарищем (взаимопомощь), санитарными дружинницами.
Цель доврачебной медицинской помощи – прежде всего поддержание жизни пострадавшего и предупреждение развития опасных осложнений.
Мероприятиями первой медицинской помощи являются:
1. удаление пораженного из опасной зоны или воздействия поражающих факторов,
2. укрытие от жары и холода, надевание противогаза, тушение горящей одежды,
3. временная остановка кровотечения (артериальное или венозное),
4. искусственное дыхание и непрямой массаж сердца,
5. введение болеутоляющих (при шоке),
6. вызов скорой медицинской помощи,
7. наложение стерильной повязки на рану и ожоговую поверхность, остановка капиллярных кровотечений,
8. транспортная иммобилизация, согревание,
9. введение антидотов, дача антибиотиков,
10. частичная санитарная обработка.
Оказание первой медицинской помощи в возможно более ранние сроки имеет решающее значение для дальнейшего течения и исхода поражения, а иногда и спасения жизни. При сильном кровотечении, поражении электрическим током, утоплении, прекращении сердечной деятельности и дыхания, и ряде других случаев первая медицинская помощь должна оказаться немедленно.
При оказании первой медицинской помощи используются табельные и подручные средства. Табельными средствами оказания первой медицинской помощи являются перевязочный материал — бинты, перевязочные пакеты медицинские, большие и малые стерильные повязки и салфетки, вата и др. Для остановки кровотечения применяют кровоостанавливающие жгуты — ленточные и трубчатые, а для проведения иммобилизации (обездвиживания) специальные шины — фанерные, лестничные, сетчатые и др. При оказании первой медицинской помощи используют некоторые медикаменты — раствор йода спиртовой 5%-ный в ампулах или в флаконе, 1—2%-ный спиртовой раствор бриллиантового зеленого во флаконе, валидол в таблетках, настойка валерианы, нашатырный спирт в ампулах, гидрокарбонат натрия (сода пищевая) в таблетках или порошке, вазелин и др.
Что человек может сделать в промежуток между обнаружением пострадавшего и приездом «скорой»?
Он может не навредить и сделать так, чтобы состояние пострадавшего на момент появления врача не ухудшилось. Как уже было сказано, в основе программы – четкий и понятный алгоритм поведения на месте происшествия, позволяющий быстро оценить угрозы, опасности и состояние потерпевшего. Человек, знающий алгоритм, не тратит время на пустые размышления и не впадает в панику. На уровне подсознания в голове его забиты простые действия:
1. Осмотреть место происшествия, убедиться, что угрожает мне и потом - что угрожает пострадавшему.
2. Осмотреть пострадавшего и постараться понять, есть ли угроза его жизни и если да, то от чего он может умереть прямо сейчас.
3. Вызвать специалистов
4. Оставаться с пострадавшим до приезда специалистов, стараясь сохранить или улучшить его состояние доступными методами.
Именно в таком порядке и никак иначе. Психологически понять это довольно сложно – такая постановка вопроса не вяжется со всеми понятиями о долге, чести и совести. И тут очень важно довести до понимания слушателя, что, поставив под угрозу собственную жизнь, он в результате не сможет спасти другого. А действия, связанные с риском для жизни – удел специалистов – пожарных, спасателей и т.п.
Первичный осмотр пострадавшего не требует глубоких медицинских знаний. Тут надо ответить на простые вопросы: есть ли у пострадавшего признаки жизни (сознание, дыхание, пульс), и есть ли у него травмы, от которых он умрет прямо сейчас. К примеру – артериальное или просто сильное венозное кровотечение, травмы позвоночника и основания черепа, открытые черепно-мозговые травмы.
Нет – отлично! Вызывается скорая и до ее приезда пострадавшему оказывается психологическая помощь – простая забота о нем. Поговорить, согреть, посадить поудобнее. Эти на первый взгляд простые действия крайне эффективно снижают последствия шока – состояния, серьезность которого до сих пор недооценена.
Если состояние пострадавшего более серьезное – включается правило, которое формулируется просто: «Что видим, с тем и боремся». Нет сознания – нестрашно. Контролируем дыхание и пульс. Нет дыхания – начинаем искусственную вентиляцию легких и так далее. Все очень просто, и после отработки на ролевых играх запоминается до автоматизма.
Признаки жизни
Оказывающий помощь должен суметь отличить потерю сознания от смерти. При обнаружении минимальных признаков жизни необходимо немедленно приступить к оказанию первой помощи.
Признаками жизни являются:
1. наличие сердцебиения (его определяют рукой или ухом на грудной клетке в области левого соска);
2. наличие пул
