Гострий лімфобластний лейкоз
Гострий лімфобластний лейкоз(ГЛЛ) характеризується злоякісним ростом клітин лімфоїдного ряду. Як уже відмічалось, дана клініко-гематологічна форма лейкозу складає до 80% від загального числа гострих лейкозів у дітей.
Класифікація. В1976 р. франко-амерекано-британська група співробітництва (FAB-група) мала змогу узагальнити морфологічну класифікацію гострого лейкозу і запропонувала критерії для виділення типів пухлиноподібних клітин на основі цитоморфологічних і цитохімічних досліджень.
По морфологічним критеріям баластних клітин гострий лімфобластний лейкоз поділяють,згідно трьом типам клітин, на L1, L2, L3. Їх характеристика представлена в табл. №3.
Таблиця 3
Морфологічна FAB-класифікація гострого лімфобластного лейкоза
| Характеристика баластних клітин | Морфологічні типи | ||||
| L1 | L2 | L3 | |||
| Розміри | Мілкі(1/2розміра лімфоцита) | Середні (в 2-3рази більше лімфоцитів) | Крупні | ||
| Цитоплазма | Вузький обідок | Більш ширший обідок | Виражена базофільна з наявністю вакуолів | ||
| Ядро | Округлі без виємок | Не правильної форми, з узорами. | Округле | ||
| Ядерця | Майже без контуру | Чітко з контуром(1-2 ядерця) | Чітко з контуром(3-5 ядерець) | ||
| Частота,% | |||||
| Особливості | Інколи випадково приймають за мієлобласти | Часто-як маркер В-клітинного варіанта ГЛЛ | |||
Слід відмітити,у деяких хворих ГЛЛ виявляються змішані клітинні популяції. Це слугує основою для виділення ще двох проміжних типів-L1/L2 і L2/L1,в позначеннях яких на першому місці вказується переважаюча популяція.
Цитохімічно в багатьох лімфобластів виявляється фермент-термінальна дезоксинуклеотидилтрансфераза, досить рідкісна ДНК-полімераза.Цей фермент дуже рідко виявляється в бластах при гострому нелімфобластному лейкозі(табл.4). Крім того в лімфобластах присутні глибоподібні скупчення глікогена,який виявляється при забарвленні реактивом Шіффа (позитивний ШИК-або РАБД реакція). При ГЛЛ в цитоплазмі відсутні пероксидазопозитивні і забарвлені Суданом чорним гранули.
Табл. 4
Цитохімічні ознаки гострого лімфобластного і нелімфобластного лейкозів.
| Ознаки | ГЛЛ | ГнЛЛ |
| т-Дезоксінуклеотидилтрансфераза | часто | дуже рідко |
| ШИК-реакція | позитивна | негативна |
| Реакція на пероксидазу | негативна | позитивна |
| Реакція із суданом чорним | негативна | позитивна |
При гострому лімфобластному лейкозі описані морфологічні варіанти в залежності від імунологічних характеристик проліферуючих клітин і наявності поверхневих маркерів. Сучасне імунологічне фенотипування здійснюється на основі визначення на поверхні клітин диференціюючих антигенів за допомогою панелі кролячих анти сироваток і моноклональних антитіл.
ГЛЛ розцінюють як гетерогенну групу злоякісних проліфератів, які складаються із незрілих клітин лімфоїдного ростка, що спинились на різних стадіях диференціювання.
В залежності від наявності різних маркерів і ступені диференціювання лейкозних клітин розрізняють О-клітинний (ні-Т, ні-В), ранній пре-В-клітинний (САLLA-негативний), пре-В-клітинний, В-клітинний, пре-Т-клітинний і Т-клітинний види гострого лімфобластного лейкозу.
Табл.5
Імунофенотипова класифікація гострого лейкозу
| Варіанти ГЛЛ | Маркери | Частота, % | |||||
| т-ДНТ | CALLA | cIg | sIg | TA | E-(CD2) | ||
| О-клітинний | + | - | - | - | - | ||
| Ранній пре-В-клітинний | + | - | - | - | - | - | |
| Пре-В-клітинний | + | + | + | - | - | - | |
| В-клітинний | - | - | - | + | - | - | |
| Пре-Т-клітинний | + | +/- | - | - | + | - | |
| Т-клітинний | + | - | - | - | + | + |
Примітки: т-ДНТ – термінальна дезоксинуклеотидилтрансфераза
CALLA – загальний антиген ГЛЛ
cIg – цитоплазматичний Ig
sIg – мембранний Ig
TA – антиген вилочкової залози
E-(CD2) – рецептор до еритроцитів барану
Клінічні прояви. Гострий лейкоз у дітей розвивається поступово. Ретельно зібраний анамнез вказує на те, що задовго до встановлення діагнозу у дітей виявляються клінічні ознаки соматичного неблагополуччя, які є початковими ознаками захворювання. В клінічні картині гострого лімфобластного лейкозу у дітей розрізняють чотири періоди: початковий, період розпалу, ремісії і термінальний період.
Початковий період. В цьому періоді клінічні прояви захворювання не є специфічними,відсутні будь-які патогномонічні ознаки гострого лейкозу.
У хворих спостерігається в’ялість,зниження апетиту (інколи доходячи до анорексії), швидка втомлюваність,головні болі, інколи болі в суглобах, в животі.
Нерідко спостерігається наростаюча блідість шкірних покривів через поступово виникаючу анемію.
Дуже часто відмічається підвищення температури тіла , від субфебрильної до більш фебрильної (37,4-39,20С). Температурна крива часто набуває неправильного виду. Гіпертермія має, як правило безпричинний характер і обумовлена ендогенним пірогенам, продуктом лейкозних клітин.
Вказані симптоми нерідко є причиною для звернення до лікаря,але діагноз гострого лейкозу ставиться вірно лише у 15% дітей. В початковому періоді захворювання дуже важливо запідозрити наявність гострого лейкозу і направити дитину на дослідження крові і пункт ату кісткового мозку.
Тривалість до діагностичного періоду, на жаль, складає приблизно 1,5-2 місяці. Саме тому дуже важливо звертати увагу на самі незначні симптоми, які можуть допомогти у встановлені діагнозу.
Серед інших проявів в початковому періоді гострого лейкозу відмічається довготривала кровотеча після видалення зуба. Тому в усіх тих випадках,коли є даний симптом, обов’язково потрібно призначити дослідження крові і направити дитину на консультацію, вказавши ціль даної консультації.
Період розпалу. Характеризується поєднанням основних синдромів: а)проліферативний; б)анемічний; в)геморагічний; г)нейротоксичний; д)враження кісткової системи і інших систем оранізму.
Проліферативний синдром включає збільшення периферичних лімфатичних вузлів і іноді лімфатичних вузлів середостіння. Найчастіше спостерігається генералізоване збільшення периферичних лімфатічних вузлів, серед них найчастіше збільшені передні і зад-ньошийні, підщелепні, рідше — пахвові і пахові. Розміри лімфатичних вузлів варіюються від 0,5—1 до 6—8 см, але, як правило, вони утворюють конгломерати — щільні, безболісні (якщо немає інфекційних ускладнень).
Паралельно із збільшенням лімфатичних вузлів спостерігається збільшення печінки і селезінки, які при пальпації мають щільну консистенцію і гладку поверхню.
Іноді у дітей з гострим лейкозом буває виражений симптомокомплекс Мікуліча — симетричне опухання слізних і слинних залоз внаслідок проліферації в них лімфатичної тканини. Анемічний синдром характеризується блідістю шкірних покривів і слизових оболонок, ослабленням тонів серця, наявністю систолічного шуму, млявістю, слабкістю, головним болем. Наявність данного синдрому обумовлена розвитком і наростанням анемії.
Геморагічний синдром є характерною ознакою гострого лейкозу і виявляється крововиливами на шкірі, слизових оболонках, носовими кровотечами, кровотечами з шлунково-кишкового тракту у вигляді мелени, рідше — гематурією. Поява даного синдрому обумовлена виникненням тромбоцитопенії і порушенням процесу згортання крові. Враження кісткової системи у хворих гострим лейкозом проявляється у вигляді летючих болів в суглобах. Враження кісткової системи обумовлено появою вогнищ деструкції в кістках черепа, трубчастих кістках, кістках тазу, ребрах, хребті.
Нейролейкоз— це наявність проліфератів лейкозних клітин в оболонках головного, спинного мозку, в речовині мозку, в нервових стовбурах і в гангліях вегетативної нервової системи. Він є наслідком метастазування бластних клітин в центральну нервову систему.
Припускають два шляхи проникнення лейкозних кліток в ЦНС:
- контактний — з кісток черепа і хребта на тверду мозкову оболонку, черепні і спинно-мозкові нерви;
- діапедезний — з переповнених судин м'якої оболонки в ліквор і в речовину мозку по навколосудинних просторах.
Клінічно нейролейкоз характеризується симптомами менінгоенцефаліта, ураженням черепно-мозкових нервів, корінців і периферичних нервів. Зокрема, у дитини спостерігається загальмованість, сонливість, головний біль, блювота, ригідність м'язів потилиці і позитивний симптом Керніга, іноді парези і паралічі, знижується зір і інші симптоми.
Крім того, в період розпалу захворювання нерідко відзначається ураження кишківника, нирок, органів дихання у зв'язку з виникненням специфічних інфільтратів в цих органах. Спостерігається також зниження показників імунологічної реактивності, зміни в співвідношенні різних субпопуляцій лімфоцитів і їх функціональної активності. Клінічно це виявляється наявністю тривалості персистуючої інфекції, викликаної умовно-патогенними мікроорганізмами.
ДІАГНОЗ. Підтверджують обов'язковим дослідженням периферичної крові і пунктату кісткового мозку (мієлограми).
План обстеження хворого на лейкоз:
1) Гематологічний аналіз крові
2) Біохімічний аналіз крові (функція нирок, печінки)
3) Спинномозкова пункція (при необхідності комп’ютерна томографія головного мозку)
4) УЗД ділянок збільшених лімфовузлів, органів черевної порожнини, позачеревного простору, яєчок, малого тазу
5) Рентгенографія грудної клітини, ЕКГ, ЕхоКГ
6) Огляд окуліста, невролога, ЛОР (очне дно, додаткові синуси носу, стан ЦНС)
7) Мієлограма – пункція кісткового мозку
Зміни гемограми при гострому лейкозі:
1) Червоний росток — нормохромна анемія арегенераторного характеру (без ретикулоцитозу)
2) Білий росток —
- Кількість лейкоцитів від лейкопенії до гіперлейкоцитозу
- В лейкоцитарній формулі - бласти, нейтропенія, лейкемічний провал (hiatus leukemicus)
3) Тромбоцитарний росток — тромбоцитопенія
4) Різко прискорена ШОЕ
Дослідження кісткового мозку:
1) Цитологічне дослідження
2) Цитохімічне – визначення за допомогою цитохімічного фарбування приналежність клітин до певної лінії диференціювання (реакції на мієлопероксидазу, кислу фосфатазу, гликоген, судан чорний)
3) Імунофенотипування – використання панелі моноклональних антитіл до кластерів диференціювання (Т чи В лінії лейкемічного клону)
4) Цитогенетичні і молекулярно-генетичні методи – стан хромосомного апарату (кількість хромосом і їх структурні зміни - транслокації, інверсії, делеції
ДИФЕРЕНЦІЙНА ДІАГНОСТИКА.
Гострий лейкоз необхідно диференціювати від лейкемоїдних реакцій при важких бактеріальних інфекціях, лікарській хворобі, отруєннях. На відміну від лейкозу у таких хворих не спостерігається вираженого проліферативного синдрому,ураження кісток, в кістковому мозку і периферичній крові, як правило, присутні в тому або іншому ступені всі перехідні елементи між бластами і зрілими формами. Іноді деякі утруднення викликає диференціація гострого лейкозу від інфекційного мононуклеозу, інфекційного лімфоцитозу. Клінічна картина в більшості випадків дозволяє диференціювати ці хвороби (ангіна, лихоманка, гепатоспленомегалія, болючість при пальпації і збільшення лімфатичних вузлів типові для мононуклеозу), але остаточну думку виносять все ж таки на підставі морфології: рясна базофільна цитоплазма, відсутність характерних для лейкозу змін ядра дозволяють діагностувати мононуклеоз. У всіх сумнівних випадках необхідно робити мієлограму, яка показана при будь-яких анеміях невідомого генезу, тромбоцитопеніях, панцитопеніях, гепатоспленомегаліях, генералізованому збільшенні лімфатичних вузлів.
ЛІКУВАННЯ.
В даний час найбільш ефективними є програми лікування, розроблені педіатрами-гематологами Німеччини і Австрії. Однією з таких прогресивних програм є німецька програма лікування гострого лімфобластного лейкозу АLL-ВFМ-90 (Берлін—Франкфурт— Мюстер).
Основний принцип лікування за програмою ВFМ — інтенсивна поліхіміотерапія протягом 6 місяців і підтримуюча — строком до 2 років.
Лікування гострого лейкозу ділиться на дві фази. У першій фазі — індукції ремісії — досягають зменшення числа бластних клітин до одиничних в препараті кісткового мозку. При такому руйнуванні лейкозних клітин можливе відновлення нормального гемопоезу і зникнення клінічних симптомів захворювання. За час індукції ремісії різко зменшується проліферіруюча субпопуляція лейкозних клітин, залишаються клітини, що в основному знаходяться поза мітотичним циклом. Ці клітини здатні вступити в мітотичний цикл, розмножуватися і викликати рецидив хвороби.
У другій фазі лікування продовжується ремісія, сповільнюється або припиняється проліферація лейкозних клітин, що залишилися. Ідеальний результат лікування — повне знищення лейкозної популяції.
У другій фазі проводять терапію консолідації, направлену на продовження ремісії, а також реіндукції — протирецидивне лікування, і, підтримуюче лікування в інтервалах між редукціями і консолідацією.
Максимально повне знищення, ерадикація лейкозних клітин досягається застосуванням програм лікування, що включають препарати різної спрямованості дії, які впливають на лейкозні клітини та знаходяться в різних фазах мітотичного циклу.
 |
| Циклофосфамід Преднізолон |
|
| Аспарагіназа Цитозар 6-Меркаптопурин Вінкристін |
Рубоміцин
Адріамицин
Метотрексат
Аметоптерин
Даунобластин
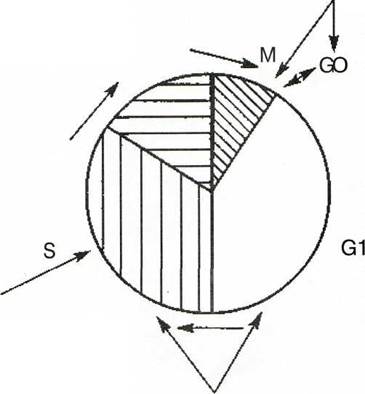
Встановлено, що мітотичний цикл клітин людини складається з чотирьох основних фаз: G1 — пресинтетичної , S — синтезу ДНК, G2 — премітотічної і М — мітозу. Дочірні клітки, що утворюються, починають знову ділитися і входять в клітинний цикл або залишаються поза циклом у фазі спокою (GO). На G1 припадає 30-40% часу циклу, на S — 30-50%, на G2 — 5-10% і на М-фазу — 10% часу циклу.
Більшість відомих протилейкозних препаратів впливають, в основному, на популяцію лейкозних клітин, які діляться, тоді як багато лейкозних клітин знаходяться поза генераційним циклом. Так, за існуючими даними, в GO фазі знаходиться від 20—80 до 83—97% всіх лейкозних клітин. Тому для успішного лікування хворих гострим лейкозом важливе раціональне поєднання, одночасне і послідовне, хіміопрепаратів, що впливають на клітки в різні фази клітинного циклу.
У фазі G1 і синтезу ДНК (S-фаза) найбільш активними є препарати, що беруть участь в синтезі ДНК, що приводить до швидкої загибелі клітин, - рубоміцин, адріаміцин, метотрексат, аметоптерін, даунобластін. У фазі синтезу ДНК діють аспарагіназа, цитозар/цита-барин, меркаптопурін, вінкрістін.
У фазі мітозу найбільш активними є циклофосфамід, преднізолон. Ці ж препарати впливають на клітини, що знаходяться у фазі спокою (GO).
Крім того, виявилось, що прийом протилейкемічних препаратів в деяких випадках змінюють клітинний цикл. Тому в даний час висунута концепція синхронізуючої терапію при гострому лейкозі. Суть її полягає в тому, щоб спробувати довести лейкозні клітини до єдиної функціональної стадії, а потім діяти на них у фазі найбільшої чутливості до препаратів. Безумовно, це завдання вкрай складне і поки ще далеке від вирішення. Але вже накопичений досвід вказує на можливість досягнення, хоч і частково, тимчасової синхронізації під впливом застосування цитостатичних засобів.
VІ.МАТЕРІАЛИ МЕТОДИЧНОГО ЗАБЕЗПЕЧЕННЯ ЗАНЯТТЯ:
Тести
1. Період розпалу гострого лімфобластного лейкозу характеризується наступними клінічними синдромами, окрім:
A. Проліферативного
B. Геморагічного
C. Нейротоксичного
D. Астенічного
E. Анемічного
2. Наявність геморагічного синдрому при гострому лімфобластному лейкозі обумовлена:
A. Тромбоцитопенією
B. Імунозапальними реакціями в стінці судин
C. Тромбоцитопатіями
D. Гемолізом еритроцитів
E. Порушенням нейром’язової будови стінки судин
3. Переважно цитопенічні „захворювання-маски”, які спричиняють труднощі в діагностиці гострого лімфобластного лейкозу наступні, окрім:
A. Апластичні анемії
B. Тромбоцитопенічна пурпура
C. Гемолітичні анемії
D. Глистна інвазія
E. Лімфаденіт
4. „Захворювання-маски” переважно з гіперпластичним ураженням органів, які спричиняють труднощі в діагностиці гострого лімфобластного лейкозу наступні, окрім:
A. Лімфаденіт
B. Епідемічний паротит
C. Апластична анемія
D. Інфекційний мононуклеоз
E. Туберкульозний спондиліт
5. Яка кількість бластів в мієлограмі має діагностичне значення для постановки діагнозу гострого лімфобластного лейкозу?
A.Більше 5%
B. Більше 10%
C. Більше 20-30%
D. 100%
E. Бластів в мієлограмі не повинно бути
6. Яка кількість бластів в мієлограмі зустрічається в нормі?
A. До 1%
B. До 5%
C. До 30%
D. Навіть до 100%
E. Бластів в мієлограмі не повинно бути
7. Для якого захворювання характерний „лейкемічний провал”?
A. Лімфогранулематоз
B. Гострий лімфобластний лейкоз
C. Хронічний лімфолейкоз
D. Хронічний мієлолейкоз
E. Апластична анемія
8. За кількістю лейкоцитів та наявністю бластів в периферійній крові виділяють наступні варіанти гострого лімфобластного лейкозу:
A. Лейкемічний
B. Сублейкемічний
C. Лейкопенічний
D. Алейкемічний
E. Усі відповіді правильні
9. Який цитоморфологічний варіант гострого лімфобластного лейкозу є прогностично сприятливим?
A. L1
B. L2
C. L3
D. L2– L3
E. Правильна відповідь відсутня
10. Ідеальним результатом лікування гострого лімфобластного лейкозу є:
A. Зниження бластів в мієлограмі нижче 5%
B. Повне знищення лейкозної популяції
C. Зменшення бластів та зникнення клініки
D. Відсутність бластів в гемограмі
E. Відсутність бластів в лікворі
СИТУАЦІЙНІ ЗАДАЧІ
Задача №1
Мама дівчинки 3 років скаржиться на появу субфебрилітету, значної блідості у дитини, яка виникла дуже швидко, синяків в ділянці нижніх кінцівок, слабкості, в’ялості, головного болю, відмову від їжі. З анамнезу відомо, що 1,5 місяці тому назад перехворіла важкою вірусною інфекцією. При огляді: шкірні покриви і видимі слизові оболонки бліді, на нижніх кінцівках поліморфний та поліхромний висип, збільшені лімфатичні вузли, печінка +3см, селезінка +3см. Змін з боку дихальної, серцево-судинної систем не виявлено.
Завдання:
1. Які клінічні синдроми мають місце у хворої?
2. Який діагноз можна запідозрити в даному випадку?
3. Які обстеження необхідно провести хворій і які повинні бути зміни в них, щоб підтвердити попередній діагноз?
4. Яка нормативна кількість бластів в мієлограмі?
5. Яка причина геморагічного синдрому при даній патології?
Задача №2
Дівчинка 8 років поступила в клініку за невідкладними показами з приводу гострого болю в животі. Мама відмічає, що за останній час дівчинка різко зблідла, відмічалась слабкість, в’ялість, поганий апетит. Дані симптоми пояснювались перенесеною 2 місяці тому назад інфекцією Епштейна-Барр. Гостра хірургічна патологія виключена. При огляді: печінка +5см, селезінка +3см, щільні. Гемограма: анемія ІІ ступеня, помірна тромбоцитопенія, гіперлейкоцитоз, різко прискорене ШОЕ, в лейкоформулі – бласти 80%, лімфоцитоз.
Завдання:
1. Про яку патологію необхідно подумати, обґрунтувати відповідь.
2. Яке дослідження необхідно провести в даному випадку для підтвердження попереднього діагнозу і які зміни в ній підтвердять попередній діагноз?
3. Яка причина розвитку геморагічного синдрому у хворих на гострий лімфобластний лейкоз?
4. Назвати фази лікування гострого лімфобластного лейкозу.
5. Охарактеризуйте морфологічну класифікацію гострого лімфобластного лейкозу.
Задача №3
Хлопчик 11 років, звернувся до лікаря-токсоплазмолога з приводу збільшених лімфатичних вузлів (практично усі групи). Крім того, протягом декількох місяців хлопчик відмічає слабкість, втомлюваність. 3 тижні тому назад перехворів на виразково-некротичну ангіну. При огляді: виражена блідість, поодинокі синяки на тулубі та кінцівках, збільшені усі лімфатичні вузли (деякі до 3-4см в діаметрі), не болючі, шкіра над ними не змінена, не спаяні; гепатоспленомегалія. Інфекція Епштейна-Барр виключена. Гемограма: Нв 82г/л, Ер. 2,2Т/л, лейкоцити 50,6Г/л, тромбоцити 68Г/л, ШОЕ 52мм/год; лейкоформула – лімфоцитоз, 80% бластів.
Завдання:
1. Які клінічні синдроми мають місце у хворої?
2. Поставити попередній діагноз, обґрунтувати відповідь.
3. Чи обов’язково хворому проводити люмбальну пункцію? Якщо так, то з якою метою?
4. Які виділяють цитоморфологічні типи гострого лімфобластного лейкозу?
5. Який тип є прогностично сприятливим?
Задача №4
Дівчинка 8 років госпіталізована в онкогематологічне відділення з приводу важкого загального стану, гіпертермії, безпричинних кровотеч зі слизових оболонок, синяків на тулубі та кінцівках. З анамнезу відомо, що декілька тижнів тому назад була виписана з районної лікарні, де лікувалася з приводу важкої двобічної пневмонії (не виключено, що етіологічним фактором її були внутрішньоклітинні мікроорганізми), із супутньої патології було діагностовано кандидоз слизових оболонок. Гемограма: Нв 72г/л, Ер.2,2Т/л, КП 0,9, ШОЕ 58мм/год, лейкоцити 28Г/л, тромбоцити одиничні в препараті, ретикулоцити 3‰. В лейкоформулі: с8%, м3%, л89%, бласти 92%.
Завдання:
1. Дати характеристику гемограмі.
2. Поставити та обґрунтувати попередній діагноз.
3. Що таке нейролейкоз.
4. Патогенез виникнення нейролейкозу на фоні гострого лімфобластного лейкозу.
5. План обстеження даного хворого.
Задача №5
Дитина 6 років поступила в онкогематологічне відділення з різкими болями в ніжках, субфебрилітетом, слабкістю, швидкою втомлюваністю, головним болем. Об’єктивно: бліда, збільшені усі групи лімфатичних вузлів (деякі до 2см), печінка +5см, селезінка +4см. Гемограма: Нв 80г/л, Ер.2,5Т/л, КП 0,96, ретикулоцити 2‰, ШОЕ 40мм/год, лейкоцити 1Г/л, тромбоцити 40Г/л. Лейкоформула (на 50 клітин) – с13, м5, л32. Проби на активність запального процесу: серомукоїд 0,360од, СІА 0,290од, СРБ негативний, ревматоїдний фактор негативний. При проведенні мієлограми – бласти 51%, виснаження еритроїдного та мегакаріоцитарного ростків.
Завдання:
1. Поставити попередній діагноз.
2. Як класифікується гострий лімфобластний лейкоз за кількістю лейкоцитів?
3. Чим пояснюється наявність болю в ніжках у дитини з гострим лімфобластним лейкозом?
4. Яка кількість бластів в мієлограмі підтверджує діагноз гострого лімфобластного лейкозу?
5. Як називається перша фаза лікування гострого лімфобластного лейкозу?
Задача №6
У хлопчика 10 років, який страждає на гострий лейкоз на фоні проведеного протокольного поліхіміотерапевтичного лікування, досягнута ремісія. З деяких пір почали відмічатися ознаки астено-вегетативного характеру, які наростали в динаміці, приєдналася гіпертермія, головний біль, нудота, блювання. При огляді: стан важкий, ністагм, відмічається ригідність потиличних м’язів. Гемограма: присутні усі клітини, бластів не виявлено. Вирішено провести люмбальну пункцію – при обстеженні ліквору наявні бласти.
Завдання:
1. Вказати, яке ураження розвинулось у пацієнта з гострим лімфобластним лейкозом?
2. Яка кількість бластів знаходиться в лікворі в нормі?
3. Вказати варіанти гострого лімфобластного лейкозу згідно імунофенотипової класифікації.
4. Що таке симптомокомплекс Мікуліча?
5. Для якого захворювання він характерний?
Задача №7
Дівчинці 4 років було діагностовано гострий лімфобластний лейкоз, з приводу чого дитину госпіталізували в онкогематологічне відділення і розпочали поліхіміотерапевтичне лікування з Протоколу №1. До 7 дня лікування стан дитини значно покращився, зникли бласти в периферійній крові, покращився апетит, стала веселою. Мама дівчинки звинуватила лікарів у неправильному діагнозі і самовільно забрала дитину додому. Через 2 тижні стан дівчинки почав прогресивно погіршуватися, в гемограмі – 98% бластів, що і стало причиною повторної госпіталізації. При призначенні лікування позитивної клініко-гематологічної відповіді не відміачється.
Завдання:
1. З чим пов’язане покращення стану та зникнення бластів на периферії при призначенні ініціального лікування, про що це свідчило?
2. Назвати цитохімічні ознаки, за якими можна відрізнити гострий лімфобластний та нелімфобластний лейкоз.
3. З яких цитопенічних „захворювань-масок” може починатись клініка гострого лімфобластного лейкозу?
4. Яка причина геморагічного синдрому при гострому лімфобластному лейкозі?
5. Яка кількість бластів в мієлограмі підтверджує діагноз гострого лімфобластного лейкозу?
Задача №8
У 9-річної дівчинки із скаргами на тривалий субфебрилітет, анорексію, схуднення, сонливість виявлені також блідість, синці на шкірі тулуба і кінцівок, генералізоване збільшення лімфовузлів, гепатоспленомегалія. В гемограмі - анемія, лейкопенія, тромбоцитопенія. В пунктаті кісткового мозку - тотальна бластна трансформація.
Завдання:
1. Яке захворювання найбільш вірогідно розвинулось?
2. Яка причина появи синців на шкірі хворої?
3. Яка кількість бластів знаходиться в лікворі в нормі?
4. З яких „захворювань-масок” може починатись клініка гострого лімфобластного лейкозу?
5. Назвати фази лікування гострого лімфобластного лейкозу.
Задача №9
Хлопчик 9 років в тяжкому стані: температура тіла 38-39°С, носові кровотечі, біль в кістках. Об'єктивно: різка блідість, геморагічний висип, виразково-некротичний стоматит. Збільшені усі групи лімфатичних вузлів, печінка +5см, селезінка +4см. Яке дослідження є вирішальним в постановці діагнозу?
Завдання:
1.Яке захворювання найбільш вірогідно розвинулось?
2. Які обстеження необхідно провести хворій і які повинні бути зміни в них, щоб підтвердити попередній діагноз?
3. Чим пояснюється наявність болю в кістках у дитини?
4. Вказати варіанти гострого лімфобластного лейкозу згідно імунофенотипової класифікації.
5.Яка причина геморагічного синдрому?
Задача №10
Хлопчик 11 років поступив у відділення зі скаргами на загальну слабкість, запаморочення, підвищення t тіла до 39°С, носову кровотечу. Об’єктивно: блідий, геморагічний висип, лімфаденопатія, печінка +4см, селезінка +2см. Гемограма: Е – 2,1 Г/л, Нв – 60г/л, КП – 0,75, Л – 2,0 Т/л, с 15, е 5%, л 75%, м 5%, ШОЕ – 60 мм/год. Про яке захворювання можна думати?
Завдання:
1.Поставте попередній діагноз хворому.
2. З якими захворюваннями необхідно диференціювати даний патологічний стан?
3.Які обстеження необхідно провести для уточнення діагнозу?
4. Яка кількість бластів знаходиться в стернальному пунктаті в нормі?
5. З якої фази починаємо лікування даного захворювання?
VІІ.ЛІТЕРАТУРА
7.1. Основна:
1.Дитячі хвороби. За ред. В.М.Сідельникова, В.В.Бережного. К.:Здоров’я, 1999. – 734 с.
2.Медицина дитинства. За редакцією П.С.Мощича.- К.:Здоров’я, 1994. – Т. 1 - 4. - 2350 с.
3.Майданник В.Г. Педиатрия. Учебник (2-е издание, испр. и доп.). – Харьков: Фолио, 2002.–1125с.
4.Шабалов Н.П. Детские болезни. Учебник.-Питер-Ком, С-Пб.,2002.-1080с.
7.2.Додаткова:
2. Волосовец А.П., Кривопустов С.П., Манолова Э.П., Ершова И.Б., Бойченко П.К. Лабораторные исследования в практической педиатрии - Луганск, 2003.-131с.
3. Волосовець О.П., Кривопустов С.П., Нагорна Н.В., співав. Завдання з біоетики та медичної деонтології для педіатрів-Донецьк: Донбас, 2004. - 84 с.
4. Волосовец А.П., Нагорна Н.В., Кривопустов С.П., Острополець С.С., Бордюгова О.В. Діагностика, терапія та профілактика дефіцитних анемій у дітей – Донецьк: СПД Дмитренко Л.Р., 2007. – 38 с.
5. Гусель В.А. Маркова И.В. Справочник педиатра по клинической фармакологии.- Л.: Медицина,1989.- 320 с.
6. Майданник В.Г., Майданник И.В. Справочник современных лекарственных средств.- М.: АСТ; Харьков: Фолио, 2005.-1024 с.
7. Маркевич В.Е., Майданник В.Г., Павлюк П.О. та ін. Морфофункціональні та біохімічні показники у дітей і дорослих.- Київ-Суми: МакДен, 2002.- 268 с.
8. Москаленко В.Ф., Волосовець О.П., Яворівський О.П., Булах І.Є., Остапик Л.І., Палієнко І.А., Мруга М.Р. (ред.) Крок 2. Загальна лікарська підготовка. Частина 2. Педіатрія, акушерство та гінекологія, гігієна. -Київ: Nova Knyha Publ.,2005.-404с.
9. Накази МОЗ України «Про удосконалення амбулаторно-поліклінічної допомоги дітям в Україні», «Про удосконалення організації медичної допомоги дітям підліткового віку», та по протоколах за спеціальностями «педіатрія» та ін. МОЗ України. – Київ, 2005 р. – 414 с.
10. Неотложные состояния в педиатрии. Под ред. В.М.Сидельникова. К.: Здоровье, 1994. – 601 с.
11. Педиатрия. Под ред. Дж.Грефа. М.: Практика, 1997. - 911 с.
12. Резник Б.Я., Зубаренко А.В. Практическая гематология детского возраста. – К.: Здоровье, 1989. – 400 с.
13. Ситуаційні завдання з педіатрії /За ред. чл.-кор. АМН України, проф. В.Г. Майданника.- К., 2006.- 204 с.
14. Справочник участкового педиатра. Под ред.И.Н.Усова. – Минск: Беларусь, 1991. – 339 с.
15. Тестові завдання з педіатрії / За ред. чл.-кор. АМН України, проф. В.Г. Майданника.- К., 2007.-429 с.
16. Хертл М. Дифференциальная диагностика в педиатрии.- М.:Медицина, 1990. - 1064 с.
