Iii подагра. клинический разбор.
Подагра
Учебно-методическое пособие для проведения практических занятий
по госпитальной терапии
Москва 2013
МИКРОКРИСТАЛЛИЧЕСКИЕ (МЕТАБОЛИЧЕСКИЕ) АРТРИТЫ
I. ОПРЕДЕЛЕНИЕ И ОБЩИЕ ВОПРОСЫ ТЕМЫ
Подагра — системное заболевание, связанное с нарушением пуринового обмена, характеризующееся повышением содержания мочевой кислоты в крови (гиперурикемией), отложением уратов в суставных и/или околосуставных тканях и развивающимся в связи с этим воспалением. Выявления гиперурикемии недостаточно для установления диагноза, так как лишь 10% лиц с гиперурикемией страдают подагрой. Для хронической подагры характерно образование тофусов.
МКБ-10: М10 Подагра.
ЭПИДЕМИОЛОГИЯ
Гиперурикемию выявляют у 4—12% населения, подагрой страдает 0,1% населения.
Частота подагрического артрита в различных популяциях колеблется и составляет от 5 до 50 на 1000 мужчин и 1-9 на 1000 женщин, а число новых случаев в год - соответственно 1-3 на 1000 у мужчин и 0,2 на 1000 у женщин.
Риск подагры нарастает по мере увеличения уровня мочевой кислоты: 5-летняя кумулятивная частота при нормальном уровне мочевой кислоты - 5/1000; 0,42-0,47 ммоль/л - 20/1000; 0,48-0,53 ммоль/л - 41/ 1000; 0,54-0,59 ммоль/л - 198/ 1000; >0,6 ммоль/л - 305/1000.
Соотношение мужчин к женщинам составляет 2-7:1. Пик заболеваемости: 40-50 лет у мужчин, 60 лет и старше у женщин. До менопаузы женщины заболевают редко, возможно, за счёт воздействия эстрогенов на экскрецию мочевой кислоты.
Острый приступ подагры у подростков и молодых людей наблюдают редко, обычно он опосредован первичным или вторичным дефектом синтеза мочевой кислоты.
Профилактика. Гипоурикемическая терапия (аллопуринол) проводится только у пациентов, получающих химиотерапию по поводу злокачественных новообразований.
Скрининг не проводится.
ДИАГНОСТИКА
ОБЩАЯ ХАРАКТЕРИСТИКА
· Основные клинические проявления подагры:
§ рецидивирующие атаки острого артрита
§ накопление кристаллов уратов в тканях с образованием тофусов
§ нефролитиаз
§ подагрическая нефропатия.
· В развитии подагры выделяют 3 стадии:
1. острый подагрический артрит
2. межприступная («интервальная») подагра
3. хроническая тофусная подагра.
ОСТРЫЙ ПОДАГРИЧЕСКИЙ АРТРИТ
· Внезапное начало, быстрое нарастание интенсивных болей, как правило, в одном суставе, гиперемия кожи над суставом, припухлость и нарушение функции поражённого сустава.
· Чаще развивается в ночное время или ранние утренние часы, длительность атаки без лечения варьирует от 1 до 10 дней.
· Острый подагрический артрит может быть спровоцирован травмой, приёмом алкоголя, погрешностями в диете, хирургическими процедурами, обострением сопутствующих заболеваний, локальным воспалением (например, при остеоартрозе).
· Более чем у половины больных первая подагрическая атака проявляется поражением первого плюснефалангового сустава стопы (эта локализация подагрического артрита характерна для 90% больных).
· Общие проявления: лихорадка и лейкоцитоз.
· Характерная особенность острого подагрического артрита – полное спонтанное выздоровление и отсутствие симптомов между приступами до развития хронического подагрического артрита. Без лечения наблюдаются учащение атак, более затяжное течение, вовлечение в процесс новых суставов.
· Особенности подагрического артрита в зависимости от пола и возраста:
§ У мужчин преимущественно поражаются суставы стопы, особенно большого пальца (артрит большого пальца в 50% случаев является первым проявлением подагры; в целом развивается более у 80% пациентов).
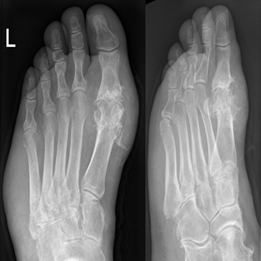
Подагрический артрит, рентгенологический симптом пробойника
§ У женщин в начале заболевания чаще развивается олиго- и полиартрит (по-видимому, это связано с возрастными особенностями, поскольку у женщин подагра развивается в более пожилом возрасте), чаще поражаются суставы кистей.
§ У лиц пожилого возраста чаще наблюдается полиартрикулярный вариант начала подагрического артрита: поражение суставов верхних конечностей (включая мелкие суставы кистей), быстрое развитие тофусов. Развитие артрита часто ассоциируется с приёмом диуретиков.
МЕЖПРИСТУПНАЯ ПОДАГРА И РЕЦИДИВИРУЮЩИЙ ПОДАГРИЧЕСКИЙ АРТРИТ
· В отсутствие лечения повторный приступ обычно развивается в течение 1-го года у 62%, 2 лет - у 78% пациентов.
· Характерно сокращение продолжительности бессимптомного периода, приступы становятся более тяжёлыми, затрагивают новые суставы, иногда имеют полиартикулярный мигрирующий характер.
· Воспаление периартикулярных тканей (связки, суставные сумки), образование единичных тофусов в тканях, обычно безболезненных.
ХРОНИЧЕСКАЯ ТОФУСНАЯ ПОДАГРА
· Развитие тофусов (часто множественных), хронического артрита, поражения почек, мочекаменной болезни,
· Локализация тофусов: подкожно или внутрикожно в области пальцев кистей и стоп, коленных суставов, на локтях, ушных раковинах, хотя тофусы могут образовываться практически в любых участках тела и во внутренних органах.
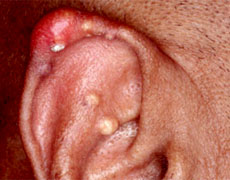
Тофусы в области ушной раковины, одна из излюбленных локализаций
· У женщин в постменопаузе тофусы нередко располагаются в области узелков Гебердена. Иногда наблюдается изъязвление кожи над тофусами со спонтанным выделением содержимого в виде пастообразной белой массы.
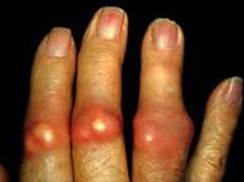
Хронический подагрический артрит. Тофусы
· Раннее появление тофусов наблюдается:
§ при некоторых формах ювенильной подагры
§ у принимающих диуретики женщин пожилого возраста
§ при миелопролиферативных заболеваниях
§ при некоторых заболеваниях почек, приводящих к выраженной гиперурикемии.
Почечные осложнения хронической гиперурикемии. Мочекаменная болезнь и хроническая уратная (подагрическая) нефропатия являются частыми проявлениями хронической подагры. У 20-40% пациентов наблюдаются протеинурия и «мягкая» артериальная гипертензия, реже нефросклероз, тяжёлая артериальная гипертензия, нарушение функции почек.
ДРУГИЕ ОСЛОЖНЕНИЯ
· Осложнения фармакотерапии.
· Осложнения, связанные с сопутствующей патологией:
§ ожирение
§ артериальная гипертензия
§ гиперлипидемия, особенно гипертриглицеридемия
§ атеросклеротическое поражение сосудов
§ миелопролиферативные заболевания
§ тяжёлый псориаз
§ редкие генетические дефекты – недостаточность гипоксантин-гуанинфосфорибозилтрансферазы.
РЕКОМЕНДУЕМОЕ ОБСЛЕДОВАНИЕ В СТАЦИОНАРЕ
·Лабораторное исследование
ü Определение сывороточного уровня мочевой кислоты: гиперурикемия определяется у подавляющего большинства больных; в период острой подагрической атаки имеет ограниченное диагностическое значение, так как почти у половины больных в этот период отмечается нормальный уровень.
ü Определение концентрации мочевой кислоты в суточной моче не рекомендуется.
· Исследование синовиальной жидкости
ü В период острого приступа подагрического артрита происходит увеличение количества лейкоцитов (преимущественно нейтрофилов) до 10 — 20x109/л.
ü Более информативный метод для подтверждения диагноза — поляризационная микроскопия синовиальной жидкости и других тканей (например, тофусов), позволяющая обнаружить кристаллы уратов (размеры 3—30 мкм, характерная иглообразная форма, отрицательное двойное лучепреломление). Однако чувствительность и специфичность этого теста низки (высокая частота ложноположительных и ложноотрицательных результатов) вследствие недостаточной стандартизации метода.
· Биохимическое исследование до назначения антигиперурикемической терапии: общий анализ крови, креатинин и глюкоза, печёночные пробы.
· Инструментальное исследование - рентгенография поражённых суставов: симптом «пробойника» является типичным, но поздним рентгенологическим феноменом (рентгеннегативный внутрикостный тофус); в начале болезни могут выявляться неспецифические признаки — сужение суставной щели, деструкция суставной поверхности.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ
Для постановки диагноза применяют классификационные критерии, разработанные Wallace et al.
A. Наличие характерных кристаллов мочевой кислоты в суставной жидкости.
B. Наличие тофусов, содержание кристаллов мочевой кислоты в которых подтверждено химически или поляризационной микроскопией.
C. Наличие 6 из 12 перечисленных ниже признаков:
1. Более одной атаки острого артрита в анамнезе.
2. Воспаление сустава достигает максимума в 1 -й день болезни.
3. Моноартрит.
4. Гиперемия кожи над поражённым суставом.
5. Припухание и боль в первом плюснефаланговом суставе.
6. Одностороннее поражение первого плюснефалангового сустава.
7. Одностороннее поражение суставов стопы.
8. Подозрение на тофусы.
9. Гиперурикемия.
10. Асимметричный отёк суставов.
11. Субкортикальные кисты без эрозий (рентгенография).
12. Отрицательные результаты при посеве синовиальной жидкости.
Шесть и более клинических критериев выявлялись у 88% пациентов с подагрой, <3% пациентов с септическим артритом и 11 % больных с пирофосфатной артропатией.
Дифференциальный диагноз подагрического артрита следует проводить с:
ü септическим артритом
ü пирофосфатной артропатией
ü реактивным артритом
ü ревматоидным артритом
ü обострением остеоартроза (эти заболевания часто сочетаются)
ü псориатическим артритом.
ПОКАЗАНИЯ ДЛЯ КОНСУЛЬТАЦИИ У РЕВМАТОЛОГА
Ø Подтверждение диагноза подагры.
Ø Наличие любого недифференцированного воспалительного артрита, особенно при подозрении на септический артрит.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ В РЕВМАТОЛОГИЧЕСКОЕ ОТДЕЛЕНИЕ
· Затянувшийся приступ подагрического артрита, неэффективность НПВП.
· Подбор антигиперурикемической терапии.
ЛЕЧЕНИЕ
Цели терапии:
ü Быстрое и безопасное купирование острого подагрического артрита.
ü Предотвращение рецидивов артрита и развития осложнений, связанных с гиперурикемией.
ü Профилактика и лечение сопутствующих заболеваний и осложнений лекарственной терапии.
Общие рекомендации
1. Обучение пациентов:
§ устранение факторов риска обострения артрита: снижение веса, отказ от приёма алкоголя
§ детальная информация о характере клинических проявлений при остром подагрическом артрите и последствия неконтролируемой гиперурикемии
§ необходимость быстрого купирования острого подагрического артрита (постоянно иметь при себе эффективный НПВП)
§ информация о побочных эффектах лекарственной терапии.
2. Диета. Малокалорийная и низкоуглеводная диета с включением полиненасыщенных жирных кислот приводит к снижению уровня мочевой кислоты.
Тактика лечения острого подагрического артрита и осложнений, связанных с гиперурикемией, различны.
ЛЕЧЕНИЕ ОСТРОГО ПОДАГРИЧЕСКОГО АРТРИТА
· Для купирования острого приступа подагры используют НПВП, колхицин и ГК (локально и системно ).
· Лечение следует начинать как можно раньше, предпочтительней в течение 24 ч от начала артрита.
НЕСТЕРОИДНЫЕ ПРОТИВОВОСПАЛИТЕЛЬНЫЕ ПРЕПАРАТЫ
При отсутствии противопоказаний средством выбора являются НПВП в полных терапевтических дозах: индометацин (25—50 мг 4 раза в день), напроксен (500 мг 2 раза в день), диклофенак (25-50 мг 4 раза в день), нимесулид (100 мг 2 раза в день).
· Различий по эффективности между НПВП не установлено.
· НПВП более эффективны, чем колхицин, у пациентов с длительно текущим острым артритом.
· У пациентов, имеющих кардиоваскулярные факторы риска, не рекомендуется применять специфические ингибиторы ЦОГ-2 из-за увеличения риска сосудистых осложнений.
КОЛХИЦИН
·Колхицин применяют редко из-за высокой частоты побочных эффектов (диарея, тошнота).
·Колхицин не следует назначать пациентам с тяжёлым поражением почек, ЖКТ, сердечно-сосудистой системы, поскольку увеличивается риск тяжёлых побочных эффектов.
· Потенциальные показания: неэффективность НПВП или наличие противопоказаний (например, лечение варфарином) для их назначения.
·Тактика применения:
§ 0,5-0,6 мг п/о каждый час до купирования артрита или появления побочных эффектов или до достижения максимально допустимой дозы (6 мг) либо в 1 -й день 3 мг (по 1 мг 3 раза после приёма пищи), на 2-й день 2 мг (по 1 мг утром и вечером), а затем по 1 мг/сут.
§ В некоторых случаях (особенно при обострении подагры в послеоперационном периоде) применяют колхицин в/в (не более 3 мг в 10—20 мл физиологического раствора вводят в течение 10-20 мин). В/в введение колхицина может привести к тяжёлым токсическим реакциям (миелосупрессия, почечная недостаточность, внутрисосудистая гиперкоагуляция, гепатонекроз, гипокальциемия, судороги, сердечная недостаточность).
§ Для профилактики обострений артрита в начале антигиперурикемической терапии — 0,5—1,5 мг/сут (лицам пожилого возраста и с почечной недостаточностью следует назначать минимально эффективную дозу колхицина).
· Комбинированная терапия колхицином и НПВП не имеет преимуществ перед монотерапией.
ГЛЮКОКОРТИКОИДЫ
· Применяют при наличии противопоказаний для назначения НПВП и колхицина.
· При поражении 1 или 2 суставов (при исключении септического артрита) — внутрисуставное введение триамцинолона (40 мг в крупные суставы, 5-20мг в мелкие), или метилпреднизолона ацепоната (40—80 мг в крупные суставы, 20—40 мг в мелкие суставы), или бетаметазона (1,5—6 мг).
· При множественном поражении суставов — системное назначение ГКС:
ü преднизолон 40—60 мг п/о в первый день, с последующим снижением дозы по 5 мг в каждый последующий день
ü триамцинолон 60 мг в/м или метилпреднизолон 50-150 мг в/в, при необходимости введение повторить через 24 ч.
АНТИГИПЕРУРИКЕМИЧЕСКАЯ ТЕРАПИЯ
Антигиперурикемическая терапия эффективно предотвращает рецидивирование подагрического артрита и развитие осложнений, связанных с неконтролируемой гиперурикемией.
Показания:
· Учащение приступов до 2 и более в год;
· Хроническая тофусная подагра.
ü На фоне лечения следует поддерживать концентрацию мочевой кислоты на уровне <400 мкмоль/л.
ü Антигиперурикемическая терапия должна проводится в течение всей жизни.
ü Не начинать антигиперурикемическую терапию во время острой атаки артрита до полного купирования атаки (если приступ артрита развился на фоне приёма антигиперурикемических ЛС, лечение следует продолжить).
ü Рассмотреть вопрос о возможности использования колхицина для профилактики обострения артрита в начале антигиперурикемической терапии.
Противопоказания:
· Антигиперурикемическая терапия не применяется у пациентов с бессимптомной гиперурикемией (за исключением пациентов с гиперурикемией на фоне химиотерапии злокачественных новообразований).
· При наличии противопоказаний возможно применение небольших доз НПВП или ГК (в/м) в виде коротких курсов.
· Не применять урикозурические агенты у пациентов с нефролитиазом.
Эффективность антигиперурикемической терапии определяется нормализацией уровня мочевой кислоты в сыворотке крови, уменьшением частоты приступов подагры, рассасыванием тофусов, отсутствием прогрессирования уролитиаза.
АЛЛОПУРИНОЛ
Абсолютные показания для назначения аллопуринола:
§ частые атаки острого подагрического артрита,
§ клинические и рентгенологические признаки хронического подагрического артрита,
§ образование тофусов в мягких тканях и субхондральной кости,
§ сочетание подагры с почечной недостаточностью,
§ нефролитиаз,
§ увеличение уровня мочевой кислоты в крови >780 мкмоль/л у мужчин и >600 мкмоль/л у женщин,
§ суточная экскреция мочевой кислоты более 1100 мг,
§ проведение цитотоксической терапии или рентгенотерапии при лимфопролиферативных опухолях.
Рекомендации
· Для профилактики острых приступов артрита и тяжёлых побочных реакций терапию аллопуринолом начинают с небольшой дозы (50 мг/сут) и постепенно увеличивают до достижения нормоурикемии (под контролем уровня мочевой кислоты каждые 2 нед). При правильном подборе дозы аллопуринола снижение уровня мочевой кислоты должно составлять не более 10% от исходного в течение месяца.
· Эффективная доза аллопуринола колеблется в широких пределах (от 100 мг/сут до 900 мг/сут и более).
· Аллопуринол в дозе более 300 мг/сут назначают в несколько приёмов.
· При подборе дозы аллопуринола следует учитывать клиренс креатинина (при снижении клиренса менее 30 мл/мин необходимо уменьшить дозу аллопуринола).
· При отмене аллопуринола уровень мочевой кислоты возвращается к исходному в течение 3—4 дней.
· Лечение аллопуринолом сопряжено с развитием побочных эффектов (иногда тяжёлых -5%) и должно проводиться под строгим контролем.
УРИКОЗУРИЧЕСКИЕ ПРЕПАРАТЫ
Определённым урикозурическим эффектом обладает антагонист рецепторов ангиотензина II — лозартан. Его применение особенно целесообразно у пациентов с гиперурикемией, индуцированной приёмом тиазидных диуретиков.
ПЕРИОДИЧНОСТЬ ОБСЛЕДОВАНИЯ ПАЦИЕНТОВ
· Осмотр каждые 3-6 мес.
· Определение уровня мочевой кислоты: в начале лечения — каждые 2—4 нед, в последующем — каждые 6 мес.
· Биохимическое исследование на фоне антигиперурикемической терапии: в начале лечения — каждые 3 нед, затем каждые 6 мес.
ОЦЕНКА ЭФФЕКТИВНОСТИ ТЕРАПИИ
· Снижение концентрации мочевой кислоты.
· Снижение потребности в НПВП, колхицине и ГК.
· Снижение частоты подагрических атак, ведущих к потере трудоспособности.
ПРОГНОЗ
В целом прогноз при подагрическом артрите благоприятный, но в 20—50% случаев развивается уролитиаз. Причиной смерти 18—25% больных подагрой является почечная недостаточность.
II МОТИВАЦИОННАЯ ХАРАКТЕРИСТИКА ТЕМЫ
Знание темы необходима для решения профессиональных задач по диагностике и лечению метаболического (микрокристаллического) артрита - подагры.
Изучение темы обеспечивается знанием и повторением курса нормальной анатомии, физиологии, биохимии, патанатомии, костно-мышечной системы, пропедевтики внутренних болезней, клинической фармакологии.
Цель занятия: знать этиологию, патогенез, клиническую картину, осложнения и лечение подагры (первичную и вторичную).
Уметь собирать жалобы, анамнез, проводить физикальные и лабораторно-инструментальные обследования больных подагрой (первичной и вторичной), назначить терапию.
Студент должен знать:
1. Выявить общие признаки острого и хронического заболевания суставов (бессимптомная гиперурекемия, острый подагрический артрит, межприступный период, хроническая тофусная подагра)
2. Предположить наличие подагры на основании особенностей общих и суставных проявлений заболевания
3. Провести дифференциальную диагностику с ревматоидным артритом, остеоартрозом, болезнью Бехтерева
4. Назначить индивидуальное лечение и оценить его эффективность.
Вопросы для подготовки к занятию:
1. Этиология и патогенез подагры
2. Клиническую и рентгенологическую картину подагры
3. Клинические проявления основных форм подагры
4. Дифференциальный диагноз между ревматоидным артритом, остеоартрозом, болезнью Бехтерева
5. Лечение подагры
Оснащение занятия:
· Больные с клинической и рентгенологической картиной подагры
· Результаты лабораторного и инструментального обследования больного с подагрой (анализы крови, биохимическое исследование крови, рентгенограммы)
ПЛАН ПРОВЕДЕНИЯ ЗАНЯТИЯ:
| 1. | Введение, создание мотивации для изучения темы | - 10 минут |
| 2. | Проведение контроля исходного уровня знания (тестовый контроль) | - 10 минут |
| 3. | Опрос студентов, обсуждение вопросов | - 10 минут |
| 4. | Самостоятельная курация больных в палате, в том числе тематических больных | - 60 минут |
| 5. | Клинический разбор по теме занятия | - 60 минут |
| 6. | Обсуждение результатов клинического разбора, решение ситуационных задач | - 20 минут |
| 7. | Заключение: подведение итогов (бально-рейтинговая система). Задание на следующее занятие | - 10 минут |
III ПОДАГРА. КЛИНИЧЕСКИЙ РАЗБОР.
