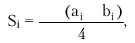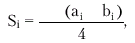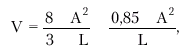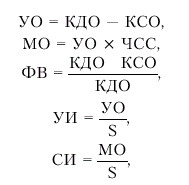| 2.5.1. Электрокардиограмма |  | |
| ЭКГ, зарегистрированная в покое, дает возможность выявить признаки перенесенного ИМ (патологический зубец Q), хронической ишемии миокарда, гипертрофии ЛЖ и/или ПЖ, различных нарушений ритма и проводимости. Диагностическое значение этих нарушений кратко приведено в таблице. Следует помнить, что наличие нормальной ЭКГ покоя в большинстве случаев (хотя и не всегда) позволяет почти полностью исключить диагноз хронической сердечной недостаточности. |
| 2.5.2. Суточное мониторирование ЭКГ по Холтеру |  | |
Суточное мониторирование ЭКГ по Холтеру у больных ХСН позволяет выявить важные в диагностическом и прогностическом отношении проявления электрической нестабильности сердечной мышцы и нарушения перфузии миокарда. 1. Преходящие нарушения ритма при суточном мониторировании ЭКГ обнаруживают у большинства больных ХСН, причем в 1,7–2,3 раза чаще, чем при регистрации ЭКГ покоя. Желудочковые аритмии высоких градаций (частые, политопные и полиморфные, парные, групповые желудочковые экстрасистолы, “пробежки” желудочковой тахикардии и т.д.) — это один из предикторов внезапной сердечной смерти у больных ХСН. Частота желудочковых аритмий хорошо коррелирует с выраженностью систолической дисфункции и снижением насосной функции сердца. Наличие наджелудочковых аритмий чаще ассоциируется с диастолической дисфункцией ЛЖ и размерами полости левого предсердия (ЛП). 2. Эпизоды болевой и безболевой ишемии миокарда у больных ИБС, осложненной ХСН, также хорошо выявляются с помощью холтеровского мониторирования. Признаками преходящей ишемии миокарда являются смещения сегмента RS–Т ниже или выше изоэлектрической линии на 1,0 мм и более по сравнению с исходным уровнем. Известно, что по мере прогрессирования сердечной декомпенсации у больных ИБС уменьшаются частота и тяжесть болевой ишемии (в виде типичных приступов стенокардии) и, наоборот, увеличиваются количество и продолжительность эпизодов так называемой безболевой ишемии миокарда, т.е. преходящих депрессий сегмента RS–Т, не сопровождающихся приступом болей в области сердца. По современным представлениям, именно безболевая ишемия миокарда является прогностически неблагоприятной и повышает риск возникновения ИМ и внезапной сердечной смерти (подробнее — см. главу 5). Таким образом, у больных ХСН, развившейся на фоне ИБС, суточное мониторирование ЭКГ по Холтеру является единственным методом, позволяющим количественно оценить суммарную суточную продолжительность диагностически значимых нарушений коронарного кровотока, что важно для выбора адекватного лечения больных ХСН. 3. Вариабельность сердечного ритма (ВСР) (HRV — heart rate variability) — это количественная оценка изменчивости длительности интервалов R–R последовательных циклов сердечных сокращений. Как в норме, так и при различных заболеваниях сердечно-сосудистой системы на изменчивость сердечного ритма влияет множество кардиальных и экстракардиальных факторов, в том числе соотношение активности симпатической и парасимпатической нервных систем, центральных, гуморальных влияний. Изменения ВСР являются результатом действия всей совокупности названных факторов. Важно, что количественные показатели ВСР прежде всего интегрально отражают активность важнейших нейрогормональных систем организма (САС, РААС и др.), что имеет важное прогностическое значение у больных, перенесших ИМ, больных ХСН, кардиомиопатиями и другими заболеваниями сердца. Существует несколько способов математической оценки распределения во времени интервалов R–R различной продолжительности. На рис. 2.21 представлены гистограммы вариабельности сердечного ритма, полученные у здорового человека и у больных ХСН. На оси абсцисс откладывается величина интервалов R–R, а на оси ординат — количество (абсолютное или относительное) интервалов R–R данной продолжительности. На рис. 2.21, а видно, что у здорового человека гистограмма значений интервалов R–R близка к так называемому нормальному распределению и очень напоминает классическую кривую Гаусса. При гиперсимпатикотонии (рис. 2.21, б) гистограмма имеет узкое основание, заостренную вершину и смещена влево — в область более низких значений интервалов R–R (укорочение R–R соответствует увеличению ЧСС). Даже простая визуальная оценка такой гистограммы свидетельствует об уменьшении ВСР. Наоборот, при преобладании активности парасимпатической нервной системы (рис. 2.21, в) гистограмма имеет широкое основание, закругленную вершину и смещена вправо — в область более высоких значений интервалов R–R (т.е. меньших значений ЧСС). В данном случае можно говорить о возрастании ВСР. Доказано, что у больных с постинфарктным кардиосклерозом, кардиомиопатиями и ХСН имеется существенное снижение ВСР, что связывают с длительной гиперактивацией нейрогормональных систем (САС, РААС и др.).  Запомните Снижение показателей вариабельности сердечного ритма, определяемое с помощью математического анализа результатов холтеровского мониторирования ЭКГ, свидетельствует о тяжелом течении ХСН и ассоциируется с высоким риском возникновения внезапной сердечной смерти. Показатели ВСР являются даже более чувствительными маркерами неблагоприятного течения ХСН, чем величина фракции выброса (ФВ) ЛЖ. Запомните Снижение показателей вариабельности сердечного ритма, определяемое с помощью математического анализа результатов холтеровского мониторирования ЭКГ, свидетельствует о тяжелом течении ХСН и ассоциируется с высоким риском возникновения внезапной сердечной смерти. Показатели ВСР являются даже более чувствительными маркерами неблагоприятного течения ХСН, чем величина фракции выброса (ФВ) ЛЖ. |
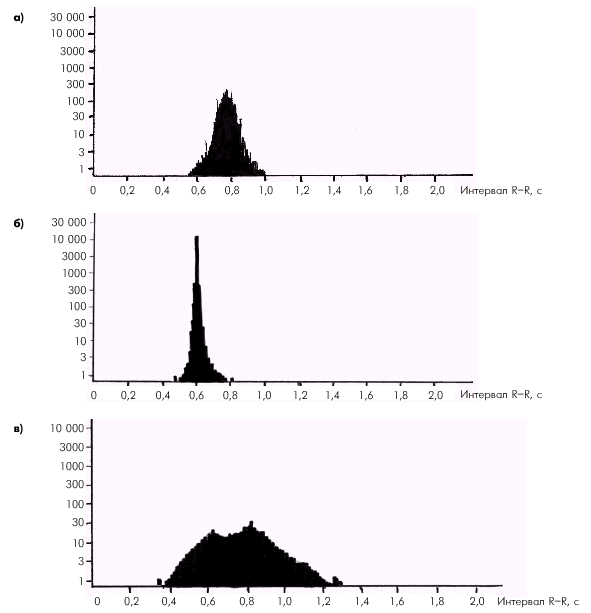 | | Рис. 2.21. Гистограмма интервалов R–R у здорового человека (а); больного ХСН с гиперсимпатикотонией (б); преобладанием активности парасимпатической нервной системы и выраженной дыхательной аритмией (в). Объяснение в тексте | |
| 2.5.3. Функциональные нагрузочные тесты |  | |
Функциональные нагрузочные тесты проводятся главным образом с целью выявления ранних стадий ХСН (ФК I–II по NYHА), симптомы которой (одышка, утомляемость, тяжесть в конечностях и т.д.) возникают только при физической нагрузке. Согласно рекомендациям Комитета экспертов ВОЗ, у больных с более высокими функциональными классами ХСН (III–IV) нагрузочные тесты проводить не следует. Для определения толерантности к физической нагрузке используют велоэргометрическую пробу, тредмил-тест, 6-минутный тест-ходьбу и др. При этом в качестве показателя физической работоспособности используют объем выполненной нагрузки (в кгм, джоулях или метрах пройденной за 6 мин дистанции), величину максимального потребления кислорода (VO2 max) или/и величину ФВ ЛЖ. 6-минутный тест-ходьба — это наиболее простой и распространенный способ оценки физической работоспособности больных ХСН. Обследование проводят обычно в больничном коридоре длиной не менее 30–50 м. После измерения исходных АД, ЧСС и регистрации ЭКГ больному предлагают в течение 6 мин ходить по коридору и затем измеряют (в метрах) пройденную дистанцию. Темп ходьбы пациенты выбирают самостоятельно с таким расчетом, чтобы после окончания теста они не могли бы продолжать ходьбу без появления одышки, мышечной утомляемости или тяжести в ногах. Если во время отведенных на исследование 6 мин больной пойдет слишком быстро и появятся перечисленные выше симптомы, он должен снизить темп ходьбы или даже остановиться, причем эта задержка должна включаться в общую продолжительность теста — 6 мин. Если тест выполнен правильно, пройденная пациентом за 6 мин дистанция хорошо соответствует ФК ХСН по NYHА (табл. 2.5). Таблица 2.5 Параметры физической активности и потребления кислорода у больных с различными ФК хронической сердечной недостаточности (по NYHА) | Функциональный класс | 6-минутная дистанция, м | Максимальное потребление кислорода, мл/мин/м2 | | | і 550 | і 22,1 | | I | 426–549 | 18,1–22,0 | | II | 301–425 | 14,1–18,0 | | III | 151–300 | 10,1–14,0 | | IV | < 150 | < 10,0 | Из таблицы видно, что дистанцию более 550 м за 6 мин преодолевают только здоровые люди (ФК 0 по NYHА). 6-минутная дистанция больных ХСН I ФК составляет от 426 м до 549 м, а ХСН II ФК — от 301 м до 425 м. Для пациентов III и IV ФК по NYHА 6-минутная дистанция не превышает, соответственно, 300 м и 150 м. Дополнительная оценка максимального потребления кислорода во время физической нагрузки позволяет еще более надежно классифицировать больных по степени снижения функциональных возможностей (табл. 2.5). Для определения максимального потребления кислорода регистрируют газовый состав выдыхаемого воздуха в процессе выполнения физической нагрузки (тредмил-теста или велоэргометрии). У здорового человека потребление кислорода при физической нагрузке увеличивается пропорционально ее мощности и повышению МО (рис. 2.22). При достижении определенного уровня нагрузки скорость прироста потребления кислорода начинает отставать от увеличения мышечной работы. Этот уровень и соответствует так называемому максимальному потреблению кислорода (VO2 max). У здоровых лиц максимальное потребление кислорода составляет более 22 мл/мин/м2, а у больных ХСН — уменьшается. Чем ниже VO2 max, тем меньше физическая работоспособность больного ХСН и тем тяжелее прогноз заболевания. Величина максимального потребления кислорода используется для объективной оценки функционального класса ХСН по NYHА и прогноза заболевания (табл. 2.5). Например, у больных с VO2 max Ј 10 мл/мин/м2 прогноз крайне неблагоприятный и 1-годовая летальность составляет 75%.  Запомните Функциональные нагрузочные тесты не являются собственно методом диагностики ХСН, а отражают лишь неспецифическое, характерное для многих заболеваний, снижение физической работоспособности. Последнее зависит от действия нескольких факторов: от интенсивности газового обмена в легких; от величины давления наполнения желудочков; от эффективности перфузии скелетных мышц; от интенсивности метаболических процессов в миокарде и скелетных мышцах. Запомните Функциональные нагрузочные тесты не являются собственно методом диагностики ХСН, а отражают лишь неспецифическое, характерное для многих заболеваний, снижение физической работоспособности. Последнее зависит от действия нескольких факторов: от интенсивности газового обмена в легких; от величины давления наполнения желудочков; от эффективности перфузии скелетных мышц; от интенсивности метаболических процессов в миокарде и скелетных мышцах. | | Рис. 2.22. Зависимость потребления кислорода от мощности физической нагрузки у здоровых лиц (черный цвет кривой) и больного с ХСН (красный цвет кривой). VО 2 mах – максимальное потребление кислорода | 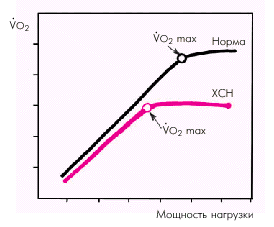 | |
| 2.5.4. Рентгенография органов грудной клетки |  | |
Рентгенография органов грудной клетки позволяет выявить важные морфологические изменения в легких и сердце, характерные для больных ХСН. Правильная интерпретация результатов рентгенологического исследования необходима для выявления у больных ХСН: - признаков кардиомегалии;
- признаков венозного застоя в легких или артериальной легочной гипертензии;
- выпота в плевральные полости;
- изменений аорты (расширение, кальциноз, аневризма и т.д.).
Рентгенография органов грудной клетки помогает также в диагностике инфильтративных, фиброзирующих и обструктивных заболеваний легких, клинические проявления которых могут напоминать клиническую картину ХСН (одышка, тахикардия и др.) или быть причиной изолированной правожелудочковой недостаточности (например, хронического легочного сердца). Методика рентгенографии легких и сердца подробно изложена в последующих главах руководства. В данном разделе обсуждаются возможности рентгенологической диагностики венозного застоя в легких, признаков легочной артериальной гипертензии, а также их сочетания. Как было показано выше, эти изменения весьма характерны для большинства больных бивентрикулярной ХСН, развившейся на фоне заболеваний, протекающих с преимущественным поражением левых отделов сердца (ИБС, постинфарктный кардиосклероз, АГ, миокардиты, кардиомиопатии, митральные и аортальные пороки сердца и т.д.). Вначале левожелудочковая (левосердечная) недостаточность сопровождается повышением давления наполнения ЛЖ и/или среднего давления в ЛП и легочных венах, что ведет к застою крови в венозном русле малого круга кровообращения (венозному полнокровию). Позднее к этим расстройствам часто (но не всегда) присоединяется повышение легочного сосудистого сопротивления (спазм, структурные изменения легочных артериол), что приводит к развитию легочной артериальной гипертензии. Последняя, как правило, сочетается с венозным полнокровием. Легочная артериальная гипертензия, обусловленная повышением легочного сосудистого сопротивления, характеризуется преимущественно двумя основными рентгенологическими признаками: - сужением (функциональным или/и органическим) артериол и мелких артерий и
- расширением легочной артерии и ее крупных ветвей.
Это сочетание по сути и определяет основные рентгенологические признаки легочной артериальной гипертензии, к которым относятся (рис. 2.23, б): 1. расширение ствола и крупных ветвей (правой и левой) легочной артерии и усиление их пульсации, выявляемой при рентгеноскопии. На рентгенограммах в прямой проекции определяется удлинение и выбухание второй дуги левого контура срединной тени (подробнее см. ниже); 2. резко выраженное сужение периферических артерий, которые оказываются как бы укороченными, “обрубленными”. В связи с этим происходит обеднение легочного рисунка на периферии легочных полей и повышение их прозрачности, тогда как корни легких могут быть несколько расширены и уплотнены; 3. признаки увеличения размеров правого желудочка (см. главу 13). Сочетание первых двух признаков, получившее название “прыжка калибра легочной артерии”, чрезвычайно характерно для легочной артериальной гипертензии, вызванной повышением легочного сосудистого сопротивления. Венозный застой в малом круге кровообращения, развившийся у больных ХСН, является следствием повышения давления в ЛП. На начальной стадии развития венозный застой сопровождается выраженным периваскулярным отеком в участках легких с наиболее богатым кровоснабжением и перераспределением кровотока в другие отделы легких с исходно меньшей интенсивностью циркуляции крови (преимущественно в верхушечные отделы легких). Наблюдается значительное расширение легочных вен (рис. 2.23, в). При повышении давления в левом предсердии до 18–25 мм рт. ст. развивается интерстициальный, а при дальнейшем росте давления — альвеолярный отек легких. Как правило, в этих случаях к венозному застою в малом круге кровообращения присоединяются признаки легочной артериальной гипертензии, возникающей в результате повышения легочного сосудистого сопротивления. Такое сочетание венозного застоя и легочной артериальной гипертензии наиболее характерно для больных с тяжелой систолической ХСН. Рентгенологически при таком сочетании венозного застоя и артериальной гипертензии, часто свидетельствующем о начинающемся интерстициальном отеке легких (рис. 2.23, г и 2.24), выявляются следующие характерные признаки. - Интенсивное, гомогенное затемнение корней легких, их значительное расширение и нерезкость очертаний за счет повышения проницаемости сосудистой стенки, усиленной транссудации жидкости в лимфатические сосуды, отечного набухания прикорневых тканей и расширения крупных ветвей легочной артерии.
- Обеднение легочного сосудистого рисунка на периферии обоих легких за счет выраженного сужения мелких артерий, дистальные отделы которых как бы “обрываются”. Это является характерным рентгенологическим признаком легочной артериальной гипертензии, сочетающейся с венозным застоем. При “чистом” венозном полнокровии и малой выраженности легочной артериальной гипертензии этот признак отсутствует или не столь выражен, и периферические отделы легких затемнены, хотя и не так значительно, как корни легких (см. рис. 2.23, в и 2.25).
- Расширение вен, преимущественно в верхних долях (перераспределение кровотока) или во всех отделах легких. (Некоторые исследователи считают этот признак недостаточно надежным, в частности при острой левожелудочковой недостаточности.)
- Появление на рентгенограммах легких так называемых “перегородочных” линий Керли типа В, представляющих собой плотные и тонкие полоски длиной от 0,5 до 3,0 см, горизонтально располагающихся в нижнелатеральных отделах легкого (рис. 2.24, б). Линии Керли возникают вследствие накопления жидкости в междольковых прегородках (отсюда название — “перегородочные”). Они появляются иногда при повышении давления заклинивания легочной артерии (или давления в левом предсердии) 18–25 мм рт. ст.
- Расширение и усиленная пульсация ствола легочной артерии и ее крупных ветвей, что наряду с обеднением сосудистого рисунка на периферии легких является важнейшим рентгенологическим признаком легочной артериальной гипертензии. При “чистом” венозном застое наблюдается снижение пульсации корней легких, выявляемое при рентгеноскопии, и отсутствие расширения легочной артерии и ее крупных ветвей.
Таким образом, рентгенологическое исследование позволяет не только выявить важные признаки начинающегося интерстициального отека легких, но и дифференцировать “чистый” венозный застой в легких от венозного полнокровия, сочетающегося с легочной артериальной гипертензией. 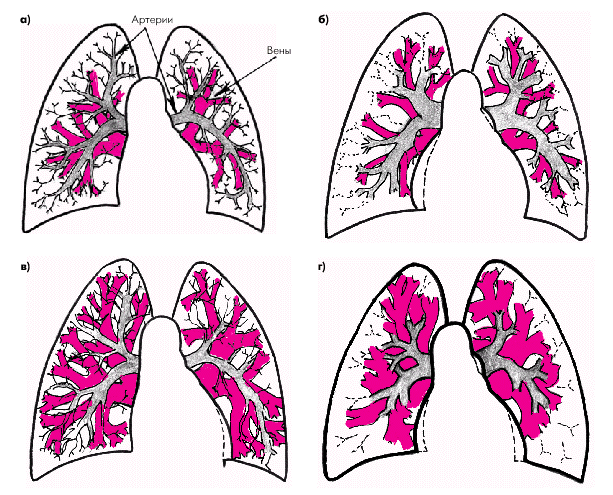 | | Рис. 2.23. Схема легочного сосудистого рисунка в норме (а); при легочной артериальной гипертензии (б); при венозном полнокровии без признаков повышения легочного сосудистого сопротивления (в) и при сочетании венозного застоя и легочной артериальной гипертензии (г). В последнем случае наблюдаются обеднение легочного рисунка на периферии, расширение крупных ветвей легочной артерии и расширение легочных вен. Артерии, по которым течет венозная кровь, обозначены серым цветом, а легочные вены (насыщенная кислородом артериальная кровь) — красным | 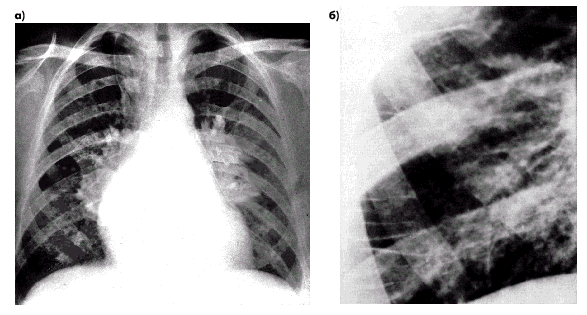 | | Рис. 2.24. Рентгенологические признаки интерстициального отека легких у больного с хроническим застоем крови в легких. а — рентгенограмма в прямой проекции: имеются выраженные признаки венозного полнокровия в сочетании с артериальной гипертензией, затемнение и расширение корней легких, обеднение легочного сосудистого рисунка и повышение прозрачности легких на периферии; б — фрагмент рентгенограммы: видны линии Керли типа В | | Рис. 2.25. Рентгенологические признаки венозного застоя в легких (без сочетания с легочной артериальной гипертензией). Имеются затемнение и расширение корней легких, умеренное расширение вен. В отличие от предыдущего случая (рис. 2.24, а), отсутствуют обеднение легочного рисунка на периферии и расширение ствола легочной артерии | 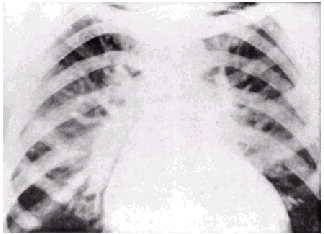 |  Запомните Перечисленные рентгенологические признаки интерстициального отека легких у половины больных ХСН появляются раньше, чем известные клинические симптомы этого патологического состояния. В то же время следует помнить, что после купирования отека легких и восстановления гемодинамики эти изменения на рентгенограммах могут сохраняться еще длительное время (до 3–4 суток), поскольку возвращение отечной жидкости из интерстициальной ткани легких в сосудистое русло происходит постепенно. Запомните Перечисленные рентгенологические признаки интерстициального отека легких у половины больных ХСН появляются раньше, чем известные клинические симптомы этого патологического состояния. В то же время следует помнить, что после купирования отека легких и восстановления гемодинамики эти изменения на рентгенограммах могут сохраняться еще длительное время (до 3–4 суток), поскольку возвращение отечной жидкости из интерстициальной ткани легких в сосудистое русло происходит постепенно. | |
| 2.5.5. Эхокардиография |  | |
Эхокардиографическое исследование позволяет получить ценную информацию о морфологических и функциональных изменениях в сердце у больных ХСН. С помощью эхокардиографии (ЭхоКГ) уточняют: - причины ХСН (ИБС, постинфарктный кардиосклероз, АГ, клапанные поражения сердца, кардиомиопатии и др.);
- количественные параметры, характеризующие систолическую (МО, УО, ФВ, СИ, УИ и др.) и диастолическую (отношение Е/А, длительность IVRT, DT — см. ниже) дисфункцию желудочков;
- патофизиологические варианты ХСН (с преобладанием систолической или диастолической дисфункции желудочков);
- некоторые морфометрические параметры (толщину стенок ЛЖ, МЖП, ПЖ и размер камер сердца — желудочков и предсердий);
- систолическое, диастолическое и среднее давление в легочной артерии (ЛА);
- признаки застоя в венах большого круга кровообращения и (косвенно) величину ЦВД.
Получение столь обширной информации возможно только при комплексном использовании трех основных режимов эхокардиографии: одномерного (М-режима), двухмерного (В-режима) и допплеровского режима. Оценка систолической функции левого желудочка Для определения размеров камер сердца во время систолы и диастолы желудочков ультразвуковой датчик устанавливают обычно в левой парастернальной (рис. 2.26, а) и/или верхушечной позиции (рис. 2.26, б), что позволяет хорошо визуализировать оба предсердия и желудочка, МЖП, заднюю стенку ЛЖ, атриовентрикулярные клапаны и другие структуры сердца. Исследование в одномерном М-режиме чаще проводят из левого парастернального доступа по длинной оси сердца (см. рис. 2.26, а). Угол наклона датчика выбирают таким образом, чтобы ультразвуковой луч как бы “рассекал” сердце на уровне створок митрального клапана, аортального клапана, а также на уровне папиллярных мышц. Для ориентировочного определения глобальной систолической функции ЛЖ используют направление ультразвукового луча в сторону верхушки и сухожильных нитей (хорд) митрального клапана. При этом на экране хорошо визуализируется полость ЛЖ, которая ограничена спереди (вверху) МЖП, а сзади (внизу) — собственно задней стенкой ЛЖ (рис. 2.27). При этом на одномерных эхокардиограммах регистрируются отчетливые систоло-диастолические колебания размера полости ЛЖ, а также толщины МЖП и задней стенки ЛЖ. В норме во время систолы желудочков МЖП и задняя стенка ЛЖ утолщаются и их внутренние контуры, обращенные в полость ЛЖ, движутся навстречу друг другу. При этом размер полости ЛЖ уменьшается и в конце систолы составляет в норме 22–38 мм. Это конечно-систолический размер ЛЖ (КСРЛЖ). Во время диастолы МЖП и задняя стенка ЛЖ истончаются и их внутренние контуры движутся в противоположные стороны, а размер полости ЛЖ увеличивается. В конце диастолы измеряется конечно-диастолический размер ЛЖ (КДРЛЖ), который в норме достигает 38–56 мм. Эти измерения можно использовать не только для выявления дилатации ЛЖ, но и для вычисления важнейших гемодинамических показателей — конечного систолического (КСО) и конечного диастолического (КДО) объемов, величины ударного объема (УО), фракции выброса (ФВ) и других (подробнее см. ниже). В табл. 2.6. представлены некоторые эхокардиографические показатели, полученные в М-режиме у здоровых лиц. Расчет показателей систолической функции ЛЖ по данным, полученным при одномерном ЭхоКГ, проводится по формуле L. Teicholz: где V — систолический или диастолический объем ЛЖ (КСО или КДО) и D — переднезадний размер ЛЖ в систолу или диастолу (КСР или КДР). УО определяется как разница КДО и КСО, а ФВ — как отношение УО к КДО. Таблица 2.6 Некоторые эхокардиографические показатели у здоровых лиц (М-режим) | Показатель | Значения, мм | | КДР лж | 38–56 | | КСР лж | 22–38 | | КДР пж | 15–22 | | ТМд МЖП | 7–10 | | ТМд ЗСЛЖ | 8–11 | 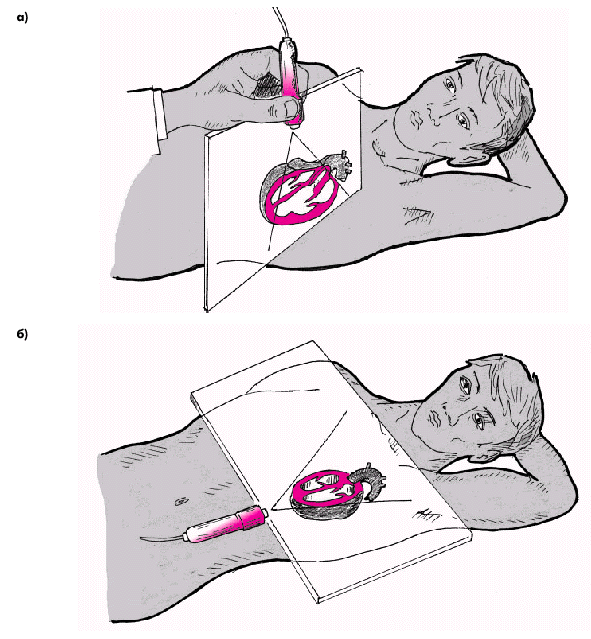 | | Рис. 2.26. Схема ультразвукового сканирования из левого парастернального доступа по длинной оси левого желудочка (а) и в апикальной позиции четырехкамерного сердца (б) | 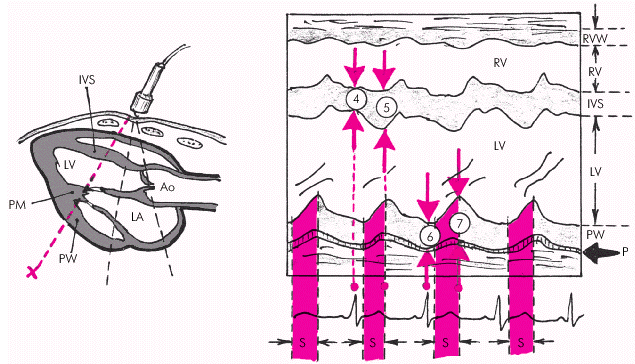 | | Рис. 2.27. Схема получения одномерной ЭхоКГ при сканировании из левого парастернального доступа на уровне папиллярных мышц. LV и RV — левый и правый желудочки; LА — левое предсердие; IVS — межжелудочковая перегородка; PW — задняя стенка ЛЖ; Ао — аорта; RVW — передняя стенка ПЖ; P — перикард; PM — папиллярные мышцы; «4» и «5» — толщина МЖП во время диастолы и систолы; «6» и «7» — толщина ЗСЛЖ во время диастолы и систолы; S – систола желудочка |  Запомните В настоящее время большинство исследователей отказались от такого способа определения гемодинамических показателей (по L. Teicholz), поскольку расчет КДО и КСО ЛЖ согласно этой методике основан на измерении КДР и КСР лишь небольшой части ЛЖ у его основания и не учитывает всей сложной геометрии полости желудочка. Способ Teicholz не пригоден также для определения УО у большинства больных ИБС, у которых имеются локальные очаговые нарушения сократимости ЛЖ. Это требует от практического врача весьма осторожного отношения к этим измерениям и расчетам. Запомните В настоящее время большинство исследователей отказались от такого способа определения гемодинамических показателей (по L. Teicholz), поскольку расчет КДО и КСО ЛЖ согласно этой методике основан на измерении КДР и КСР лишь небольшой части ЛЖ у его основания и не учитывает всей сложной геометрии полости желудочка. Способ Teicholz не пригоден также для определения УО у большинства больных ИБС, у которых имеются локальные очаговые нарушения сократимости ЛЖ. Это требует от практического врача весьма осторожного отношения к этим измерениям и расчетам. | Существенно более точные результаты вычисления глобальной сократимости ЛЖ могут быть получены при количественной оценке двухмерных эхокардиограмм. Наиболее пригоден для этой цели метод дисков (модифицированный метод Симпсона [Simpson]), основанный на планиметрическом определении и суммировании площадей 20 дисков, представляющих собой своеобразные поперечные срезы ЛЖ на разных уровнях. Для расчета систолических и диастолических объемов ЛЖ получают два взаимоперпендикулярных двухмерных изображения сердца из верхушечного доступа в позициях двухкамерного и четырехкамерного сердца (рис. 2.28). После выделения курсором в обеих проекциях внутреннего контура ЛЖ последний автоматически делится на 20 дисков (ai и bi) одинаковой высоты и вычисляется их площадь (Si): Для расчета объема ЛЖ (V) площади 20 дисков суммируются, и сумма умножается на высоту каждого диска ЛЖ (L/20): где L — длина ЛЖ. Так получают значения КДО и КСО.  | | Рис. 2.28. Эхокардиографическое определение объемов левого желудочка по методу дисков (по Симпсону): а — схема получения изображения при позиции двухкамерного сердца; б — схема получения изображения при позиции 4-х камерного сердца. Объяснение и обозначения в тексте | Метод “площадь–длина”. При отсутствиии региональных нарушений сократимости может быть использован еще один простой и достаточно точный метод определения УО с помощью двухмерной эхокардиографии. На эхокардиограмме четырехкамерного или двухкамерного сердца (рис. 2.29), зарегистрированной из верхушечного доступа, планиметрически определяют площадь полости ЛЖ и его длину. Объем ЛЖ (V) определяют по формуле: где А — площадь ЛЖ на изображении и L — длина полости ЛЖ. Дальнейший расчет гемодинамических показателей проводится по классическим формулам: где МО — минутный объем, УИ — ударный индекс, СИ — сердечный индекс, S — площадь поверхности тела, определяемая по специальным номограммам. 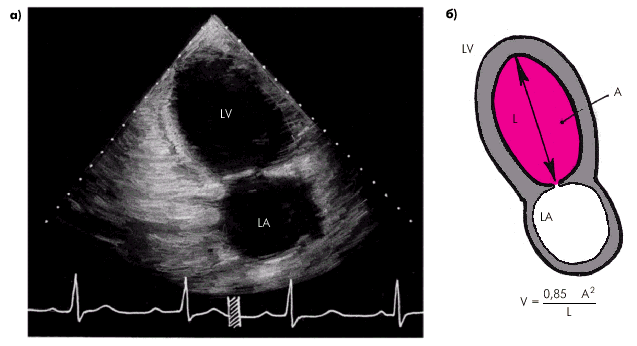 | | Рис. 2.29. Эхокардиограмма двухкамерного сердца, зарегистрированная из апикального доступа (а), и расчет гемодинамических показателей по методу «площадь–длина» (б). V — объем ЛЖ; A — площадь ЛЖ в позиции двухкамерного сердца; L — длина полости ЛЖ | Для оценки указанных гемодинамических показателей может быть использован метод допплер-эхокардиографии, основанный на измерении величины объемного кровотока через аортальный клапан. С этой целью из верхушечного доступа (см. рис. 2.26, б) в позициях двухкамерного или пятикамерного сердца проводят допплер-локацию выходного отдела ЛЖ в импульсном режиме, устанавливая контрольный объем (“фокусируя” ультразвуковой пучок) в центре выходного тракта на 10 мм проксимальнее закрытых створок аортального клапана (рис. 2.30, а), и получают систолический спектр линейной скорости кровотока в выходном отделе ЛЖ (рис. 2.30, б). При этом автоматически рассчитывают среднюю скорость кровотока (VСР) и интеграл линейной скорости кровотока (LVОТ VTI), т.е. сумму всех ее моментных значений во время изгнания крови в аорту (площадь под кривой допплерограммы, показанной на рис. 2.30, б). Величину LVОТ VTI можно представить также как произведение VСР (см/с) на длительность периода изгнания (ЕТ) в секундах: Наши рекомендации |


 Запомните Снижение показателей вариабельности сердечного ритма, определяемое с помощью математического анализа результатов холтеровского мониторирования ЭКГ, свидетельствует о тяжелом течении ХСН и ассоциируется с высоким риском возникновения внезапной сердечной смерти. Показатели ВСР являются даже более чувствительными маркерами неблагоприятного течения ХСН, чем величина фракции выброса (ФВ) ЛЖ.
Запомните Снижение показателей вариабельности сердечного ритма, определяемое с помощью математического анализа результатов холтеровского мониторирования ЭКГ, свидетельствует о тяжелом течении ХСН и ассоциируется с высоким риском возникновения внезапной сердечной смерти. Показатели ВСР являются даже более чувствительными маркерами неблагоприятного течения ХСН, чем величина фракции выброса (ФВ) ЛЖ. 

 Запомните Функциональные нагрузочные тесты не являются собственно методом диагностики ХСН, а отражают лишь неспецифическое, характерное для многих заболеваний, снижение физической работоспособности. Последнее зависит от действия нескольких факторов: от интенсивности газового обмена в легких; от величины давления наполнения желудочков; от эффективности перфузии скелетных мышц; от интенсивности метаболических процессов в миокарде и скелетных мышцах.
Запомните Функциональные нагрузочные тесты не являются собственно методом диагностики ХСН, а отражают лишь неспецифическое, характерное для многих заболеваний, снижение физической работоспособности. Последнее зависит от действия нескольких факторов: от интенсивности газового обмена в легких; от величины давления наполнения желудочков; от эффективности перфузии скелетных мышц; от интенсивности метаболических процессов в миокарде и скелетных мышцах. 




 Запомните Перечисленные рентгенологические признаки интерстициального отека легких у половины больных ХСН появляются раньше, чем известные клинические симптомы этого патологического состояния. В то же время следует помнить, что после купирования отека легких и восстановления гемодинамики эти изменения на рентгенограммах могут сохраняться еще длительное время (до 3–4 суток), поскольку возвращение отечной жидкости из интерстициальной ткани легких в сосудистое русло происходит постепенно.
Запомните Перечисленные рентгенологические признаки интерстициального отека легких у половины больных ХСН появляются раньше, чем известные клинические симптомы этого патологического состояния. В то же время следует помнить, что после купирования отека легких и восстановления гемодинамики эти изменения на рентгенограммах могут сохраняться еще длительное время (до 3–4 суток), поскольку возвращение отечной жидкости из интерстициальной ткани легких в сосудистое русло происходит постепенно. 
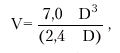


 Запомните В настоящее время большинство исследователей отказались от такого способа определения гемодинамических показателей (по L. Teicholz), поскольку расчет КДО и КСО ЛЖ согласно этой методике основан на измерении КДР и КСР лишь небольшой части ЛЖ у его основания и не учитывает всей сложной геометрии полости желудочка. Способ Teicholz не пригоден также для определения УО у большинства больных ИБС, у которых имеются локальные очаговые нарушения сократимости ЛЖ. Это требует от практического врача весьма осторожного отношения к этим измерениям и расчетам.
Запомните В настоящее время большинство исследователей отказались от такого способа определения гемодинамических показателей (по L. Teicholz), поскольку расчет КДО и КСО ЛЖ согласно этой методике основан на измерении КДР и КСР лишь небольшой части ЛЖ у его основания и не учитывает всей сложной геометрии полости желудочка. Способ Teicholz не пригоден также для определения УО у большинства больных ИБС, у которых имеются локальные очаговые нарушения сократимости ЛЖ. Это требует от практического врача весьма осторожного отношения к этим измерениям и расчетам.