Осложненные повреждения позвоночника
В мирное время травмы спинного мозга составляют 0,7 – 2% всех травматических повреждений. На догоспитальном этапе и в стационаре погибает 50 –90 % пострадавших (в большей степени это касается травмы шейного отдела). Шейный отдел повреждается в 6 – 9%, грудной – в 42 – 45%, поясничный – в 46 –50 % наблюдений. Шейный отдел чаще повреждается при нырянии на мелководье, а грудной и поясничный – при падении с высоты, производственной и транспортной травмах.
При закрытой травме позвоночника наблюдаются разные степени повреждения спинного мозга и корешков «конского хвоста»: от микроскопических изменений до ушибов, размозжения и анатомического перерыва. При этом отек мозга может достигать такой степени, что мозг заполняет весь просвет позвоночного канала, что наиболее опасно в шейном отделе, когда восходящий отек приводит к смертельному исходу. Огромное значение в патогенезе осложненной травмы имеют сосудистые нарушения, особенно в верхнешейном и средне-грудном отделах, где артериальный кровоток зависит от передней спинальной системы соседних бассейнов с обильным кровоснабжением. Травма в этих зонах часто приводит к необратимым поражениям.
Классификация.В зависимости от степени повреждения спинного мозга, изменений спинного мозга и корешков «конского хвоста» больные с последствиями спинальной травмы могут быть разделены на три группы:
- обратимые функциональные изменения спинного мозга и корешков «конского хвоста» (сотрясение спинного мозга), патоморфологически проявляющиеся преходящими нарушениями спинального кровообращения;
- сочетание обратимых и необратимых изменений спинного мозга и корешков «конского хвоста» (ушиб и компрессия спинного мозга);
- необратимые изменения (анатомический перерыв или травматическая гематомиелия поперечника спинного мозга).
Тяжесть повреждения спинного мозга зависит от преобладания необратимых морфологических изменений, а восстановление его функций происходит за счет сглаживания обратимых функциональных изменений.
В зависимости от срока, прошедшего с момента травмы, изменения в спинном мозге могут относиться как к собственно травматическому поражению, возникающему в момент травмы и обусловленному ею, так и к вторичным изменениям, преимущественно ангионевротического характера, демиелинизациям и дегенерациям, а в отдаленном периоде – к последствиям травмы, характеризующимся процессами организации, рубцевания и кистообразования в спинном мозге.
Травматической болезнью спинного мозга называют сложный патологический процесс, развивающийся в организме в результате повреждения спинного мозга. Выделяют четыре периода травматической болезни спинного мозга:
Острый период (2 – 3 сут). В результате непосредственного воздействия травмирующего агента возникают первичные некрозы, отек спинного мозга, сосудистые расстройства. Нарушение кровообращения объясняет иногда встречающееся несоответствие между клиническими симптомами и уровнем повреждения позвоночника. Нарастают явления спинального шока. При тяжелой травме спинного мозга в этот период на основании клинических проявлений уточнить характер морфологических изменений в спинном мозге и корешках «конского хвоста» практически не представляется возможным.
Ранний период (до 2 – 3 нед). Увеличивается зона первичных и вторичных некрозов, прогрессируют расстройства крово- и ликвороциркуляции, начинается пролиферативная реакция с новообразованием сосудов и соединительнотканных волокон, формированием Рубцовых тканей. Дистальнее зоны повреждения развивается демиелинизация нервных волокон. В этой стадии некрозов и кровоизлияний, когда кажущаяся анатомическая целостность спинного мозга макроскопически сохранена, при хирургической ревизии спинного мозга обнаруживают участки ушиба, размозжения и геморрагические очаги. Клинически этот период также чаще проявляется синдромом полного функционального перерыва спинного мозга, однако при незначительном повреждении может проявляться частичный регресс неврологических нарушений за счет уменьшения отека.
Промежуточный период (до 3–4 мес). В начальной фазе этого периода исчезают явления спинального шока, формируется грубый соединительнотканный рубец в зоне травмы и выявляется истинный характер повреждения. При дефекте спинного мозга рубцовый процесс развивается как в дистальном, так и в проксимальном концах, происходит кистозная дегенерация спинного мозга. Часто образуются грубые сращения вещества мозга с поврежденными его оболочками и стенками позвоночного канала. Формирующаяся костная мозоль в зоне перелома может усугублять сдавление мозга.
Поздний период (от 3 – 4 мес до конца жизни) характеризуется дальнейшим развитием в очаге повреждения сначала глиального, а затем грубого соединительнотканного рубца, нередко с образованием в веществе мозга посттравматических кист, что еще более нарушает функцию спинного мозга и делает прогноз в большинстве случаев неблагоприятным. Рубцовые изменения, развивающиеся в мозговых оболочках и эпидуральной клетчатке, а также образование костной мозоли могут привести в позднем периоде к сдавлению спинного мозга с нарушением крово- и ликворообращения, явлениями отека вещества мозга, что в свою очередь обусловливает возникновение вторичных очагов некроза и даже кровоизлияний. В результате нарастающей компрессии могут прогрессировать дистантные изменения в проксимальном конце спинного мозга.
Клиника и диагностика.Синдром функционального перерыва спинного мозга при осложненной травме позвоночника характеризуется в остром периоде (в зависимости от уровня повреждения) тетра- или параплегией с низким тонусом, арефлексией, анестезией по проводниковому типу, приапизмом, нарушением функции тазовых органов и вегетативной функции (потоотделение, пиломоторные рефлексы, изменения кожной температуры, нарушения гемодинамики и др.). В клинической практике период, характеризующийся указанными симптомами, обозначают термином «спиналъный шок». Длительность этого периода в случае обратимости неврологической патологии различна и может иногда составлять несколько недель и даже месяцев. У большинства больных картина поражения спинного мозга достигает максимальной выраженности в момент травмы позвоночника, что свидетельствует о значении внезапного изменения конфигурации позвоночного канала на уровне поражения. При всех повреждениях ниже шейного отдела и выше пояснично-сакральных сегментов вялая параплегия в дальнейшем переходит в спастическую. В случае отсутствия восходящей кистозной дегенерации при повреждениях ниже шейного отдела неврологических периферических расстройств в руках не отмечается.
В разные периоды травматической болезни спинного мозга в зависимости от морфологических изменений, нарушений крово- и ликворообращения, развития кистозной дегенерации клиническая картина может изменяться и проявляться различными неврологическими синдромами дисфункции спинного мозга по поперечнику поражения:
- синдром полного поперечного поражения (функциональный перерыв спинного мозга);
- синдром поражения половины поперечника спинного мозга (вентральный, дорсальный или латеральный);
- синдром центромедуллярного поражения.
Каждый из этих синдромов характеризуется определенным комплексом симптомов, которые в свою очередь тесно переплетаются, переходя в разных стадиях из одного в другой. Кроме объективных расстройств чувствительности (гипестезия, анестезия, болевая, тактильная и суставно-мышечная), определенную диагностическую ценность представляют субъективные расстройства, характеризующиеся симптомами раздражения или выпадения, или же те и другие признаки появляются у больного одновременно.
К симптомам раздражения относятся боли и парестезии. Характер болей весьма разнообразен. Чаще всего отмечают боли разной интенсивности, которые больные определяют как «глубокие» (ломота в костях). Продолжительность болей также не одинакова. Они могут носить пароксизмальный характер, сначала в виде кратковременных приступов, которые затем продолжаются несколько дней. В других случаях боли более продолжительны, сохраняются неделями и месяцами, меняясь в своей интенсивности. Часто в местах их распространения имеется гипестезия или анестезия. В 0,3 – 0,5 % случаев болевой синдром при травматической болезни спинного мозга настолько выражен, что составляет самостоятельную хирургическую проблему.
Парестезии (тактильные, температурные) обычно возникают там, где ощущается боль, но могут существовать и самостоятельно. Часто парестезии выражаются онемением или чувством одеревенелости какой-либо части тела. Иногда к онемению присоединяется ощущение «ползания мурашек», «пробегания электрического тока» вдоль позвоночника (синдром Лермитта), которое связывают с поражением задних стволов спинного мозга. Температурные парестезии наблюдаются значительно реже, выражаются или чувством холода (прикосновение холодного предмета), озноблением части тела, или же чувством жара, жжения. Иногда оба вида температурных парестезии наблюдаются одновременно: чувство холода сменяется жаром или, наоборот, тепловая парестезия переходит в холодовую.
Локализация чувствительных расстройств позволяет установить место первичного и вторичного поражения спинного мозга как по длине, так и в поперечном направлении. Однако точность этого определения носит относительный характер.
Нарушения двигательной сферы касаются произвольных движений, рефлекторной сферы, мышечного тонуса. Характерным при надсакральных поражениях спинного мозга является спастический синдром. Участок спинного мозга каудальнее места поражения приобретает известную автономную активность, связанную с функционированием моно- и полисинаптических рефлекторных дуг. Одним из наиболее ярких признаков повышения активности нейронов спинного мозга являются защитные рефлексы, проявляющиеся в форме разнообразных длительных синергии. В прямой зависимости от частоты и выраженности синергии находятся изменения мышечного тонуса. Однако спастичность в приводящих мышцах бедер и пояснично-подвздошных мышцах отмечается независимо от форм синергии. Повреждения мозгового конуса и корешков «конского хвоста» характеризуются стойкими вялыми парезами или параличами нижних конечностей с угнетением или выпадением коленных и пяточных рефлексов, гипотонией и гипотрофией мышц.
Нарушение мочепузырных функций. Одним из частых проявлений травматических поражений спинного мозга является нарушение мочеиспускания, нередко осложняющееся внутрипузырной инфекцией вследствие застаивания мочи. Это в свою очередь ведет к появлению рефлюкса, осложняясь пиелитом или уросепсисом. Затруднения мочеиспускания связаны с нарушением нормальных механизмов регуляции сокращения детрузора и расслабления сфинктера.
Пролежни являются одним из наиболее частых осложнений у больных с повреждениями спинного мозга (20 – 53 % случаев). Чем выше уровень поражения спинного мозга, тем больше опасность развития пролежней. Будучи входными воротами инфекции, пролежни служат источником септических осложнений и в 20 – 30 % случаев обусловливают летальный исход. Через пролежни происходит большая потеря белковых фракций, что усиливает гипопротеинемию и еще больше отягощает состояние больных.
Гетеротопические оссификаты в области крупных суставов конечностей представляют костные перемычки, формирующиеся в параартикулярных тканях и приводящие к ограниченной или полной неподвижности сустава при сохраненной суставной щели. При травматической болезни спинного мозга гетеротопические оссификаты встречаются довольно часто (16 – 53%) и являются серьезным препятствием на пути активной реабилитации больных.
При планировании лечебной тактики во всех случаях травматической болезни спинного мозга проводят спондилографию, люмбальную пункцию с исследованием проходимости субарахноидальных пространств (ликвородинамические пробы), компьютерную и магнитно-резонансную томографии.
Лечение.Прогноз спинальной травмы во многом зависит от времени оказания специализированной помощи, алгоритм которой складывается из спасения жизни (компенсация нарушений жизненно важных функций), экстренной операции (декомпрессия спинного мозга, фиксация позвоночника на уровне повреждения), профилактики осложнений (пролежни, пневмония, уроинфекция) и реконструктивных операций в более поздние сроки (промежуточный и поздний периоды травматической болезни).
Принципы экстренного хирургического лечения осложненной травмы позвоночника. Одной из причин прогрессирующей спинальной патологии при травмах спинного мозга является неустраненная в остром периоде травматической болезни компрессия спинного мозга и его корешков, деформация и нестабильность поврежденного позвоночного сегмента. Наличие костных фрагментов в позвоночном канале или веществе спинного мозга, воздействующих механически на спинной мозг и его сосуды, может привести к появлению в них внеочаговых деструктивных изменений, кистообразованию, глиальному перерождению спинного мозга (вплоть до анатомического разобщения). Наиболее часто это наблюдается в шейном и грудопоясничном отделах позвоночника как в наиболее подвижных его участках.
При определении показаний и выборе метода хирургического вмешательства следует учитывать следующие моменты:
- любая осложненная травма позвоночника сопровождается повреждением опорно-связочного аппарата и должна расцениваться как нестабильная, которая в остром и отдаленном периодах травматической болезни спинного мозга может усугубить его морфологические изменения;
- при вывихе, переломовывихе и проникающем компрессионном переломе тел позвонков первичным компрессионным фактором являются смещенный позвонок или деформированный отрезок позвоночного канала и костные фрагменты позвонка, которые создают переднюю компрессию спинного мозга и обусловливают травматизацию передней спинальной и корешковых артерий, что может привести к нарушению васкуляризации спинного мозга, дистантным поражениям и образованию ишемических полостей.
В остром периоде повреждения спинного мозга в зависимости от данных обследования возможны два варианта операции: задним (ламинэктомия) и передним доступами с удалением смещенного тела позвонка. На шейном уровне в основном используют переднюю декомпрессию и спондилодез аутокостью и металлической пластиной, что позволяет решить сразу две проблемы – декомпрессии и фиксации. На грудном и поясничном уровнях чаще используют ламинэктомию и транспедикулярную фиксацию.
Оперативный метод вправления и стабилизации в грудопоясничном отделе позвоночника при травматической болезни спинного мозга выходит за рамки только вправления сместившихся позвонков, так как при соответствующих показаниях и возникшей необходимости позволяет ревизовать позвоночный канал и провести необходимые манипуляции на его содержимом (сшивание корешков, менингомиелорадикулолиз, вскрытие кист и др.). Декомпрессию спинного мозга следует проводить не только на уровне повреждения, но и на один уровень выше и ниже травмы. Ламинэктомия, проведенная на одном уровне (рис. 22), может привести еще к большему сдавлению спинного мозга, в результате продолжающегося отека и ущемления в ламинэктомическом «окне». Все манипуляции на спинном мозге и его корешках должны выполняться под оптическим увеличением с применением микрохирургической техники.
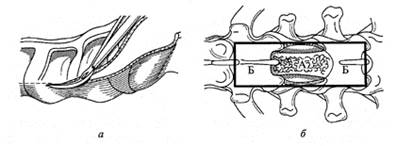 |
Рис. 22. Ламинэктомия: а — удаление остистых отростков; б — резекция дуг (А — на уровне травмы, Б — выше и ниже травмы).
Противопоказания к экстренной операции при осложненной травме позвоночника могут быть абсолютными (наличие симптомов поражения ствола мозга в сочетании с функциональным перерывом спинного мозга, а также сопутствующих повреждений или заболеваний, недопустимо повышающих степень операционного риска) и относительными (быстрый, в пределах нескольких часов, регресс неврологических симптомов).
Профилактика и лечение осложнений. Пролежни. Отсутствие чувствительности при спинальной травме приводит к тому, что пациент не ощущает ишемических болей при начинающемся некрозе, поэтому чрезвычайно важна постоянная инспекция кожных покровов (особенно в местах костных выступов), постоянное изменение положения больного каждые 2 – 3 ч. Правильный уход за кожей, ранний массаж, использование подвешивающих устройств и противопролежневых матрасов, особенно в остром и раннем периодах травматической болезни спинного мозга могут предотвратить развитие пролежней. В то же время обязательным условием профилактики развития пролежней является грамотный и тщательный круглосуточный уход.
В качестве лечебных мероприятий применяют хирургическое (некрэктомия), физическое (вакуумирование, аппликации сорбентов), химическое (протеолитические ферменты) очищение от некротических тканей, аппликации биостимулирующих и антибактериальных раневых покрытий, антимикробная терапия (кварцевание, лазеротерапия, озонотерапия, антибиотики и антисептики), электростимуляция. Для ликвидации образовавшихся кожных дефектов применяют разные виды кожной пластики.
Нарушения мочеиспускания и уроинфекция. Тактику наложения надлобкового мочепузырного свища у больных с нарушениями мочеиспускания при любой тяжести повреждения спинного мозга в мирное время следует считать порочной. На фоне антибиотике-терапии возможна длительная периодическая катетеризация мочевого пузыря. Катетеризацию обычно осуществляют от 3 – 4 до 6 раз в сутки в зависимости от скорости наполнения мочевого пузыря. Даже при постоянной катетеризации (до 6 – 8 мес) у большинства больных при правильном проведении манипуляций с тщательным соблюдением правил асептики и антисептики не наблюдается каких-либо признаков мочепузырной инфекции. Периодическая катетеризация строго в определенные часы приводит к образованию стойкого мочевого автоматизма.
С определенной осторожностью следует относиться также к оставлению постоянного катетера в мочевом пузыре. Пребывание его в мочеиспускательном канале допустимо длительное время при условии периодических промываний мочевого пузыря (2 – 3 раза в сутки). Система Монро не всегда оправдывает те надежды, которые на нее возлагают в плане профилактики мочепузырной инфекции и выработки автоматизма мочеиспускания. В ряде случаев эта система может быть использована, однако при этом необходимо следить за появлением начальных симптомов автоматизма и в случаях их возникновения переходить на периодическую катетеризацию (частота ее зависит от количества остаточной мочи). «Передержива-ние» системы Монро чревато опасностью дезорганизации автоматизма опорожнения мочевого пузыря.
Гетеротопическая оссификация. Одним из признаков зреющего гетеро- топического оссификата является повышение уровня щелочной фосфатазы в крови. Предотвратить образование параартикулярных гетеротопических оссификатов практически невозможно, однако реально минимизировать отрицательные ортопедические
последствия их развития, осуществляя постоянные пассивные движения в суставах конечностей с максимальной амплитудой. В случае сформировавшегося гетеротопического параартикулярного оссификата показано оперативное лечение – удаление оссификата, которое, однако, не гарантирует от рецидивов.
Поздние хирургические вмешательства при осложненной травме позвоночнике а. Особенностью ламинэктомий при поздних хирургических вмешательствах являются их обширность и радикальность на любом уровне позвоночника. Конечными целями операции являются устранение всех источников раздражения или сдавления спинного мозга и восстановление ликвороциркуляции, что удается благодаря разъединению всех спаек (менингомиелорадикулолиз), вскрытия интрамедуллярных кист и мобилизации спинного мозга. Большое значение имеет устранение деформации позвоночного канала и при явлениях нестабильности – полноценная фиксация, которая является профилактикой прогрессирующих расстройств спинного мозга в результате продолжающейся микротравматизации.
В позднем периоде травматической болезни спинного мозга выполняют ортопедические операции на конечностях, помогающие больным в реабилитации (устранение деформаций, мобилизация или, наоборот, стабилизация конечностей, увеличение захвата кистей, удлинение или транспозиция мышц и сухожилий и др.). Проводят также операции, уменьшающие спастический и болевой синдромы.
Послеоперационное лечение складывается из общей медикаментозной и локальной лекарственной терапии, электростимуляции, физио- и кинезотерапии, массажа, лечебной физкультуры и лечения осложнений. Основная задача реабилитационного периода – обучение пациентов навыкам, позволяющим им самостоятельно двигаться, обслуживать себя, а также, по возможности, работать.
