Консервативное лечение болезни Грейвса
Патогенез
БГ является мультифакториальным заболеванием, при котором генетические особенности иммунного реагирования реализуются на фоне действия факторов окружающей среды. Наряду с этнически ассоциированной генетической предрасположенностью (носительство гаплотипов HLA–B8, –DR3 и –DQA1*0501 у европейцев) в патогенезе БГ определенное значение придается психосоциальным и средовым факторам. Так, уже достаточно давно обсуждается значение инфекционных и стрессорных факторов, в частности, ряд работ выдвигает теорию «молекулярной мимикрии» между антигенами ЩЖ, ретробульбарной клетчатки и рядом стресс–протеинов и антигенов бактерий (Yersinia enterocolitica). Эмоциональные стрессорные и экзогенные факторы, такие как курение, могут способствовать реализации генетической предрасположенности к БГ. Так, была обнаружена временная взаимосвязь между манифестацией БГ и потерей супруга (партнера). Курение повышает риск развития БГ в 1,9 раз.
БГ в ряде случаев сочетается с другими аутоиммунными эндокринными заболеваниями (сахарный диабет 1 типа, первичный гипокортицизм); такое сочетание принято обозначать, как аутоиммунный полигландулярный синдром II типа.
В результате нарушения иммунологической толерантности, аутореактивные лимфоциты (CD4+ – и CD8+ –T–лимфоциты, B–лимфоциты) опосредованно адгезивными молекулами (ICAM–1, ICAM–2, E–селектин, VCAM–1, LFA–1, LFA–3, CD44) инфильтрируют паренхиму ЩЖ, где распознают ряд антигенов, которые презентируются дендридными клетками, макрофагами, В–лимфоцитами и HLA–DR–экспримирующими фолликулярными клеткам. В дальнейшем цитокины и сигнальные молекулы инициируют антигенспецифическую стимуляцию В–лимфоцитов, в результате чего начинается продукция специфических иммуноглобулинов против различных компонентов тироцитов. В патогенезе БГ основное значение придается образованию стимулирующих антител к рецептору ТТГ (АТ–рТТГ). Эти антитела связываются с рецептором ТТГ, приводят его в активное состояние, запуская внутриклеточные системы (каскады цАМФ и фосфоинозитолов), которые стимулируют захват ЩЖ йода, синтез и высвобождение тиреоидных гормонов, а также пролиферацию тироцитов. В результате развивается синдром тиреотоксикоза, доминирующий в клинической картине БГ.
Клиническая картина
Классическая мерзебургская триада (зоб, тахикардия, экзофтальм), описанная еще Карлом Базедовым, встречается примерно у 50% пациентов. Примерно в 2/3 случаев БГ развивается в возрасте после 30 лет, не менее, чем в 5 раз чаще – у женщин. В отдельных популяциях (Япония, Швеция) БГ почти в половине случаев манифестирует на протяжении первого года после родов.
Как указывалось, клиническая картина БГ определяется синдромом тиреотоксикоза, для которого характерны: похудение (часто на фоне повышенного аппетита), потливость, тахикардия и ощущение сердцебиения, внутреннее беспокойство, нервозность, дрожь рук (а порой, всего тела), общая и мышечная слабость, быстрая утомляемость и ряд других симптомов, подробно описанных в литературе. В отличие от многоузлового токсического зоба, который связан с функциональной автономией ЩЖ, при БГ, как правило, имеет место короткий анамнез: симптомы развиваются и прогрессируют быстро и в большинстве случаев приводят пациента к врачу в пределах 6–12 месяцев. У пожилых пациентов тиреотоксикоз любого генеза часто протекает олиго– или моносимптомно (вечерний субфебрилитет, аритмии) или даже атипично (анорексия, неврологическая симптоматика). При пальпаторном исследовании примерно у 80% пациентов удается выявить увеличение ЩЖ, порой весьма значительное: пальпаторно железа плотноватая, безболезненная.
В ряде случаев, при БГ на первое место могут выходить проявления эндокринной офтальмопатии (выраженный экзофтальм, нередко имеющий несимметричный характер, диплопия при взгляде в одну из сторон или вверх, слезотечение, ощущение «песка в глазах», отечность век). Здесь следует оговориться, что наличие у пациента выраженной эндокринной офтальмопатии (ЭОП) позволяет практически безошибочно установить пациенту этиологический диагноз уже по клинической картине, поскольку среди заболеваний, протекающих с тиреотоксикозом, ЭОП сочетается только с БГ.
Диагностика
Диагностика в типичных случаях не вызывает существенных трудностей (табл. 1). При подозрении на наличие у пациента тиреотоксикоза ему показаноопределение уровня ТТГ высокочувствительным методом (функциональная чувствительность не менее 0,01 мЕд/л). При обнаружении пониженного уровня ТТГ пациенту проводится определение уровня свободных Т4 и Т3: если хотя бы один из них повышен – речь идет о манифестном тиреотоксикоза, если они оба в норме – о субклиническом.
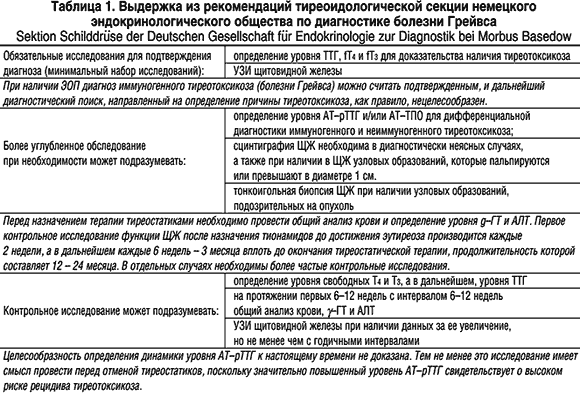
После подтверждения наличия у пациента тиреотоксикоза проводится этиологическая диагностика, направленная на выявление конкретного заболевания, которое его обусловило. При УЗИ примерно в 80% случаев БГ обнаруживается диффузное увеличение ЩЖ; кроме того, этот метод может выявить характерную для большинства аутоиммунных заболевания гипоэхогенность ЩЖ. По данным сцинтиграфии при БГ выявляется диффузное усиление захвата изотопа железой. Как и при всех других аутоиммунных заболеваниях ЩЖ, при БГ могут определяться высокие уровни классических антител к ЩЖ (антитела к тиреоидной пероксидазе – АТ–ТПО и антитела к тиреоглобулину – АТ–ТГ). Это наблюдается не менее чем в 70–80% случаев БГ. Таким образом, обнаружение классических антител не позволяет отличить БГ от хронического аутоиммунного, послеродового и «безболевого» («молчащего») тиреоидита, но может, в сумме с другими признаками, существенно помочь в дифференциальной диагностике БГ и функциональной автономии ЩЖ. Следует помнить о том, что классические антитела могут обнаруживаться у здоровых людей без каких–либо заболеваний ЩЖ. Большее диагностическое значение имеет определение уровня антител к рецептору ТТГ (АТ–рТТГ), которое, увы, пока не абсолютно из–за несовершенства имеющихся тестсистем. В таблице 2 представлена краткая характеристика других заболеваний, протекающих с тиреотоксикозом, с которыми необходимо дифференцировать БГ.

Лечение
Прежде всего, планируя лечение, нужно отчетливо понимать, что при БГ речь идет об аутоиммунном заболевании, причиной которого является выработка антител к ЩЖ иммунной системой. Вопреки этому, к сожалению, очень часто приходится сталкиваться с представлением о том, что хирургическое удаление части ЩЖ само по себе способно вызвать ремиссию заболевания (т.е., по сути, аутоиммунного процесса), хотя как хирургия БГ, так и терапия радиоактивным йодом–131 идеологически должна восприниматься, лишь как удаление из организма «органа–мишени» для антител, ликвидирующее тиреотоксикоз. В настоящее время существует 3 метода лечения БГ, каждый из которых не лишен существенных недостатков.
Прежде всего, планируя лечение, нужно отчетливо понимать, что при БГ речь идет об аутоиммунном заболевании, причиной которого является выработка антител к ЩЖ иммунной системой. Вопреки этому, к сожалению, очень часто приходится сталкиваться с представлением о том, что хирургическое удаление части ЩЖ само по себе способно вызвать ремиссию заболевания (т.е., по сути, аутоиммунного процесса), хотя как хирургия БГ, так и терапия радиоактивным йодом–131 идеологически должна восприниматься, лишь как удаление из организма «органа–мишени» для антител, ликвидирующее тиреотоксикоз. В настоящее время существует 3 метода лечения БГ, каждый из которых не лишен существенных недостатков.
Консервативное лечение болезни Грейвса
Назначается для достижения эутиреоза перед оперативным лечением, а также в отдельных группах пациентов в качестве базового длительного курса лечения, который в некоторых случаях приводит к стойкой ремиссии. Длительную консервативную терапию имеет смысл планировать далеко не у всех пациентов. В первую очередь, речь идет о пациентах с умеренным увеличением объема ЩЖ (до 40 мл); при зобе больших размеров после отмены тиреостатиков неминуемо разовьется тиреотоксикоз. Кроме того, консервативную терапию нецелесообразно планировать у пациентов с крупными (более 1–1,5 см) узловыми образованиями в ЩЖ и при наличии выраженных осложнений тиреотоксикоза (мерцательная аритмия, выраженный остеопороз и др.). Практически бессмысленно (и главное – небезопасно для пациента) назначение повторных курсов лечения при развитии рецидива тиреотоксикоза спустя 12–24 месяца тиреостатической терапии. Важным условием планирования длительной тиростатической терапии является готовность пациента следовать рекомендациям врача (комплаентность) и доступность квалифицированной эндокринологической помощи.
В качестве основных тиреостатиков на протяжении многих десятилетий в клинической практике во всем мире используются препараты из группы тионамидов: тиамазол (Метизол) и пропилтиоурацил. Ключевой механизм действия тионамидов заключается в том, что, попадая в ЩЖ, они подавляют действие тиреоидной пероксидазы, ингибируют окисление йода, йодирование тиреоглобулина и конденсацию йодтирозинов. В результате прекращается синтез тиреоидных гормонов и купируется тиреотоксикоз. Наряду с этим выдвигается не всеми поддерживаемая гипотеза о том, что тионамиды, в первую очередь, тиамазол, обладают эффектами на иммунологические изменения, развивающиеся при БГ. В частности, предполагается, что тионамиды влияют на активность и количество некоторых субпопуляций лимфоцитов, снижают иммуногенность тиреоглобулина за счет уменьшения его йодирования, снижают продукцию простагландинов Е2, IL–1, IL–6 и продукцию тироцитами белков теплового шока. Именно с этим связывается тот факт, что в правильно отобранной группе пациентов с БГ, на фоне подержания тионамидами эутироза в течение 12–24 месяцев примерно в 30% случаев можно ожидать развития стойкой ремиссии заболевания.
Если пациенту планируется проведение курса тиростатической терапии, тионамиды в начале назначаются в относительно больших дозах: 30–40 мг тиамазола (на 2 приема) или пропилтиоурацила – 300 мг (на 3–4 приема). На фоне такой терапии спустя 4–6 недель у 90% пациентов с тиреотоксикозом средней тяжести удается достичь эутиреоидного состояния, первым признаком которого является нормализация уровня свободного Т4. Уровень ТТГ может еще долго оставаться сниженным. На период до достижения эутиреоза (зачастую и на более длительный срок) большинству пациентов целесообразно назначение b-адреноблокаторов (пропранолол – 120 мг/сут на 3–4 приема или длительнодействующие препараты, например, атенолол – 100 мг/сут однократно). От «увлечения» малыми стартовыми дозами тиамазола, когда исходно предлагалось назначать 10–15 мг препарата в день, в последнее десятилетие большинство руководств отошли, поскольку при таком варианте терапии достижение эутиреоза растягивается на слишком большой промежуток времени, что клинически не выгодно, зачастую небезопасно и не исключает риска лейкопенических реакций. В то же время от небезопасного назначения мегадоз тиамазола в качестве стартовой терапии (80–120 мг) также отошли за исключением случаев тяжелейшего тиреотоксикоза.
После нормализации уровня свободного Т4 пациенту начинают снижать дозу тиреостатика и примерно через 2–3 недели переходят на прием поддерживающей дозы (10–15 мг в день). Параллельно, начиная от момента нормализации уровня Т4 или несколько позже, пациенту назначается левотироксин в дозе 50–100 мкг в день. Такая схема получила название «блокируй и замещай»: один препарат блокирует железу, другой замещает формирующийся дефицит тиреоидных гормонов. Схема «блокируй и замещай» проста в использовании, поскольку позволяет полностью заблокировать продукцию тиреоидных гормонов, что исключает возможность возвращений тиреотоксикоза. Критерием адекватности терапии является стойкое поддержание нормального уровня Т4 и ТТГ (последний может приходить в норму на протяжении нескольких месяцев от начала лечения). Вопреки бытующим представлениям тиамазол и пропилтиоурацил сами по себе не обладают так называемым «зобогенным» эффектом. Увеличение размера ЩЖ на фоне их приема закономерно развивается лишь при развитии медикаментозного гипотиреоза, которого можно легко избежать, назначив левотироксин в рамках схемы «блокируй и замещай».
Поддерживающая терапия «блокируй и замещай» (10–15 мг тиамазола и 50–100 мкг левотироксина) продолжается от 12 до максимум 24 месяцев (табл. 1). Дальнейшее увеличение объема ЩЖ на фоне проводимой терапии даже при условии стойкого поддержания эутиреоза (это закономерно произойдет при медикаментозном гипотиреозе или, наоборот, при недостаточной блокаде ЩЖ) существенно снижает шансы на успех лечения. На протяжении всего лечения у пациента с интервалом не менее чем 1 раз в месяц необходимо проводить определение уровня лейкоцитов и тромбоцитов. Редким (0,06%), но грозным осложнением тионамидов (как тиамазола, так, с практически одинаковой частотой пропилтиоурацила) является агранулоцитоз, казуистически редко – изолированная тромбоцитопения. После окончания курса лечения препараты отменяются; наиболее часто рецидив развивается в течение первого года после прекращения терапии.
Оперативное лечение
По современным представлениям, целью оперативного лечения, равно как и обсуждаемой ниже терапии йодом–131, является удаление большей части ЩЖ, с одной стороны, обеспечивающее развитие послеоперационного гипотиреоза, а с другой (что наиболее принципиально) – исключающее любую возможность рецидива тиреотоксикоза. С этой целью рекомендуется проведение предельно субтотальной резекции ЩЖ с оставлением тиреоидного остатка не более 2–3 мл. Проведение субтотальных резекций, с одной стороны, несет высокий риск сохранения или отдаленного рецидива тиреотоксикоза, а с другой, отнюдь не исключает развития гипотиреоза. При выполнении так называемых «экономных резекций», объем которых во всем мире расцениваются, как неадекватный, следует понимать, что оставляя во время операции достаточную для продукции тиреоидных гормонов часть ЩЖ, в организме, по сути дела, остается «мишень» для антитиреоидных антител, продуцирующихся клетками иммунной системы.
Таким образом, полеоперационный гипотиреоз в настоящее время перестал рассматриваться, как осложнение оперативного лечения БГ, и является его целью. Предпосылкой для этого стало внедрение в широкую клиническую практику современных препаратов левотироксина, на фоне адекватного приема которых у пациента сохраняется стойкий эутиреоз и качество жизни, не отличающееся от обычного. На сегодняшний день можно без преувеличения сказать, что не существует такого гипотиреоза, компенсация которого при грамотном использовании современных препаратов тиреоидных гормонов была бы невозможна. Неудачи в лечении послеоперационного и любого другого гипотиреоза следует искать либо в недостаточной квалификации проводящего заместительную терапию, либо в несоблюдении пациентом достаточно простых рекомендаций по приему препарата.
