Схема занятия лечебной гимнастикой при переломах шейного отдела позвоночника в первый период ЛФК
| Часть занятия | Общая характеристика упражнений | Дозировка, мин |
| Вводная | Лежа на вытяжении. Упражнения для мелких и средних мышечных групп конечностей. Статические дыхательные упражнения: полное, грудное, брюшное | 1—1,5 |
| Основная | Лежа на вытяжении. Упражнения для всех мышечных групп конечностей и корпуса (полуповорот таза), за исключением мышц шеи и плечевого пояса. Активные с небольшим дополнительным усилием за счет тяжести тела и снарядов (начиная с 8-го дня занятий). Без снарядов и со снарядами массой до 1 кг. Упражнения простые и наиболее элементарные на координацию и упражнения в расслаблении. Статические дыхательные упражнения: полное, брюшное, грудное, с толчкообразным выдохом. Динамические дыхательные с движением рук ниже уровня плеч. Паузы отдыха 20—30 с (по состоянию больного) | 8-10 |
| Заключительная | Лежа на вытяжении. Упражнения для средних и мелких групп конечностей. Статические дыхательные упражнения: полное, брюшное, грудное | 1-1,5 |
мические дыхательные упражнения выполняются с неполной амплитудой — ниже уровня плеч.
3. Движения ногами больной выполняет поочередно, пер
вую неделю не отрывая их от плоскости постели.
4. Движения в плечевых суставах активные, с неполной
амплитудой ниже уровня плеч.
5. Исключаются упражнения в прогибании туловища, по
вороты и наклоны головы.
Этот комплекс упражнений больные выполняют либо до
наложения гипсовой повязки, либо при консервативном ведении больного методом вытяжения в течение 3—5 недель.
В период иммобилизации гипсовой повязкой или полукорсетом двигательный режим расширяется, больному разрешают сидеть и ходить. Задачи ЛФК в этот период следующие: подготовить больного к вертикальным нагрузкам, предупредить атрофию мышц туловища, шеи и конечностей, восстановить бытовые навыки и навыки ходьбы, улучшить кровообращение в области перелома с целью стимуляции регенерации. В занятия ЛГ включаются общеразвивающие упражнения для мышц туловища, верхних и нижних конечностей, выполняемые в положениях лежа, сидя, стоя, упражнения на равновесие и координацию движения, а также ходьба и упражнения в ходьбе, упражнения на поддержание правильной осанки. Для укрепления мышц шеи используются изометрические напряжения мышц от 2—3 до 5—7 с, занятия проводятся 3—4 раза в день каждое продолжительностью 15—20 мин (В. А. Епифанов) Движения туловища вперед противопоказаны. Через 8—10 недель иммобилизацию снимают.
После снятия гипса задачами ЛФК являются: восстановление подвижности в шейном отделе позвоночника, укрепление мышц шеи и верхнего плечевого пояса, устранение координационных нарушений, адаптация к бытовым и профессиональным нагрузкам.
В первые дни после прекращения иммобилизации для уменьшения нагрузки на шейный отдел занятия проводятся только в положении лежа, а затем сидя и стоя. Для укрепления мышц шеи продолжаются изометрические напряжения ее мышц, в том числе с сопротивлением (рукой методиста или самого больного) Полезны также упражнения в удержании приподнятой головы в положении лежа на спине, животе, на боку. Используются самые различные упражнения для конечностей, особенно верхних конечностей, в том числе упражнения на верхнюю часть трапециевидной мышцы, мышц, поднимающих лопатку, и лестничных мышц. Для этого используют движения руками выше горизонтального уровня, поднимание надплечья, отведение рук от тела на 90° с отягощением различными грузами. Используется также трениров-
ка на блоковых и других тренажерах. Для увеличения подвижности позвоночника в занятия включают наклоны, повороты туловища, головы и ее вращения. В этот период важно выполнять упражнения на равновесие, координацию движений и на осанку.
Занятия должны проводиться не только в зале ЛФК, но и
в бассейне.
В реабилитации больных с переломами позвоночника значимое место отводится массажу и физиотерапевтическим процедурам.
Для профилактики образования пролежней применяют поглаживания, растирания кожи шеи, верхней части спины. Назначают также массаж верхних конечностей, сегментарно-реф-лекторный массаж шейных и верхних грудных сегментов. Массаж сочетают с пассивными упражнениями. Широко используются и физиопроцедуры
Трудоспособность больных возвращается через 3—6 месяцев, в зависимости от тяжести повреждения
Реабилитация при компрессионных переломах грудных и поясничных позвонков. При переломах позвоночника в грудном и поясничном отделах чаще повреждаются позвонки на границе более или менее подвижных отделов (11—12 грудные и 1—2 поясничные позвонки) В большинстве случаев причиной переломов является чрезмерное насильственное сгибание позвоночника, исключительно редко — разгибание. Лечение переломов позвоночника этой локализации направлено на восстановление его анатомической целостности и создание естественного мышечного корсета. В стационаре больного укладывают на кровать со щитом, выполняя постепенно возрастающее переразгибание позвоночника (Выражение «переразгибание» условно, в действительности позвоночник разгибается в нормальных пределах, так как большего разгибания не допускают крепкие передние связки, а на отдельных участках позвоночника — и мышцы.) С этой целью под поясницу больного кладут плотный валик высотой 3—4 см, шириной 11—12 см, длиной 20—25 см. В течение первых 10—12 дней высоту валика постепенно и строго индивидуально увеличивают до 7—12 см. Головной конец кровати приподнима-
ют до 30—40 см и с помощью лямок и ватно-марлевых колец в подмышках создают вытяжение (рис. 15). На 3—5-й день после этого больному разрешают (сначала с помощью обслуживающего персонала) переворачиваться на живот (переразгибание сохраняется с помощью подушек, подложенных под плечи и верхнюю половину грудной клетки, или с помощью специальной подставки).
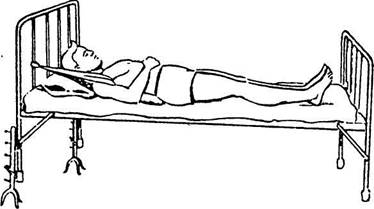
Рис. 15. Вытяжение на наклонной плоскости при переломе позвоночника
С первых дней поступления в стационар при удовлетворительном общем сосгоянии больному назначают ЛФК. Задачи первого этапа ЛФК: улучшить психоэмоциональное состояние больного и повысить общий тонус организма, предотвратить развитие осложнений, связанных с постельным режимом, улучшить регенеративные процессы. На первом этапе (длительность около 2 недель) используются общеразвивающие упражнения для мышц конечностей и туловища, специальное и дыхательные упражнения. Вначале больной, двигая ногами, не должен ' отрывать пятки от постели (чрезмерное напряжение подвздош-но-поясничной мышцы может вызвать боль в области перелома). Позднее добавляются упражнения на прогибание* позвоночника и укрепление мышц передней поверхности голени, чтобы не отвисала стопа. Темп движений медленный и сред-
ний. Во время занятия ЛГ лямки для вытяжения снимаются. Длительность одного занятия 10—15 мин, но проводятся они 3—4 раза в день.
Во втором этапе, продолжающемся в среднем 4 недели, задачи ЛФК: стимуляция регенеративных процессов, формирование и укрепление мышечного корсета, нормализация деятельности внутренних органов. В занятия включаются упражнения, интенсивно воздействующие на мышцы верхних и нижних конечностей, туловища и особенно спины (П. В. Юрьев, 1980). Физические упражнения больные выполняют лежа на спине и животе. Переходу в положение на живот больных следует специально обучать: для поворота через левое плечо больной сдвигается к правому краю кровати, кладет правую ногу на левую, руками скрестно захватывает спинку кровати — правая над левой (левая — хватом снизу, правая — сверху) и делает поворот с напряженной спиной. Освоив технику поворота, больной должен несколько раз в день менять положение тела на спине и животе. Во второй половине периода для стимуляции подвижности позвоночника в занятия добавляются наклоны туловища в стороны и ротационные движения, прогибания позвоночника. Наклонять туловище вперед нельзя. В момент прогибания грудной отдел позвоночника не должен оставаться ки-фозированным, плечи надо разводить до соединения лопаток. Выполняя движения ногами, больной уже может отрывать их от постели и поднимать до 45 °. В занятия необходимо включать упражнения для тренировки вестибулярного аппарата, т.е. различные наклоны, повороты и круговые движения головой в сочетании с движениями верхних и нижних конечностей.
В процессе занятий нагрузка увеличивается, но больной делает паузы для отдыха, обращая внимание на правильное дыхание, отсутствие его задержек. Длительность занятий — 20—25 мин. Упражнения для укрепления отдельных мышечных групп желательно повторять 3—4 раза в день по 10—15 мин. (Примерный комплекс физических упражнений при компрессионном переломе позвоночника во второй период см. в приложении 2.)
На третьем этапе ЛФК, который продолжается около 2 недель, стоят следующие задачи: продолжать стимулировать регенеративные процессы в области перелома, увеличить силу
мышц, формирующих мышечный корсет, постепенно приспосабливая позвоночный столб к вертикальным нагрузкам.
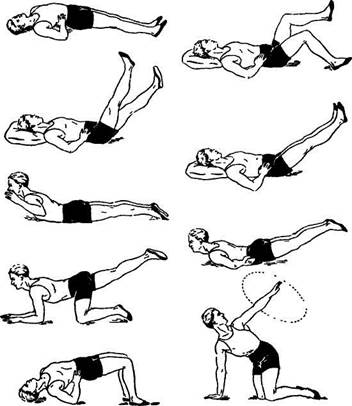
Кроме упражнений лежа на спине и животе включаются движения стоя на коленях, которые способствуют восстановлению статокинетических рефлексов, тренировке вестибулярного аппарата, улучшению подвижности позвоночника и адаптации его к вертикальным нагрузкам. Чтобы стать на колени, больной передвигается к головному концу кровати, который опущен, берется руками за спинку, и, опираясь на руки, выпрямляется. В этом положении он может выполнять упражнения по всем осям позвоночного столба, за исключением наклонов туловища вперед. Продолжительность занятия до 30— 45 мин. Перечень специальных упражнений при компрессионном переломе грудных и поясничных позвонков в третьем периоде ЛФК (по П. В. Юрьеву, 1980) следующий;
Исходное положение коленно-кистевое.
1. Поочередное отведение рук в стороны с одновременным
подниманием головы.
2. Поочередное поднимание прямых рук вверх с одновремен
ным подниманием головы.
3. Поочередные круговые движения прямыми руками с пово
ротом головы в одноименную сторону.
4. Поочередное поднимание прямых ног назад.
5. Поочередное поднимание прямых рук вверх с одновремен
ным подниманием противоположной ноги назад.
6. Поочередное поднимание прямых рук вверх с одновремен
ным подниманием одноименной ноги назад.
При выполнении указанных упражнений спина должнабыть прогнута; принятое положение рук и ног удерживать 5—7 с. 7 Передвижение на четвереньках вперед, назад.
8. Передвижение на четвереньках по кругу вправо и влево. Исходное положение стоя на коленях.
1. Руки кплечам. Круговые движения в плечевых составах
вперед и назад.
2. Наклоны туловища вправо и влево.
3. Руки на пояс. Поворот направо, правую руку в сторону. То
же налево.
4.Ноги на ширину плеч, руки к плечам. Поворот направо,
руки вверх и сторону. То же налево.
5. Передвижение на коленях вперед и назад.
6. Передвижение на коленях по кругу вправо и влево.
| Рис. 16 |
Все упражнения должны выполняться с прогнутой поясницей и небольшой задержкой в крайней точке движения (рис. 16).
Четвертый этап начинается через 2 месяца после травмы. Больного переводят в вертикальное положение стоя из положения стоя на коленях. После его адаптации к вертикальному положению начинают применять дозированную ходьбу, постепенно увеличивая ее продолжительность. Вначале рекомендуется вставать 2—3 раза в день и ходить не более 15—20 мин. При ходьбе необходимо следить за осанкой больного, обращая внимание на то, чтобы позвоночный столб в области повреждения был лордозирован. Помимо ходьбы и специальных упражнений в разгрузочных положениях (лежа, на четвереньках, на коленях) начинают применять упражнения в положении стоя. При этом очень важно укреплять мышцы ног и особенно стопы. Упражнения для туловища выполняются с большой амплитудой в различных плоскостях, исключаются только наклоны вперед. К концу третьего месяца после травмы продолжительность ходьбы без отдыха может достигать 1,5—2 ч, сидеть больному разрешается через 3—3,5 месяца после травмы (вначале по 10—15 мин несколько раз в день). Обязательным при этом является сохранение поясничного лордоза. В это же время разрешается выполнять наклоны туловища вперед, но сначала с напряженной прогнутой спиной. Особенно эффективно функции позвоночника восстанавливаются при плавании и упражнениях в бассейне.
При переломах в грудном и поясничном отделах позвоночника для профилактики пролежней спину и ягодицы больного обрабатывают камфорным спиртом поглаживающими и растирающими движениями. В подостром периоде проводят массаж нижних конечностей и сегментарно-рефлекторный массаж па-равертебральных зон грудных и поясничных сегментов, полезен массаж в теплой воде. В последующем используется разминание в сочетании с поглаживанием и потряхиванием мышц спины и ягодиц. В конце лечения можно рекомендовать общий массаж.
Физиотерапевтическое воздействие при переломах осуществляется по общепринятой методе с преимущественным использованием электро-, свето- и теплолечения. После иммобилизации для уменьшения болей у больного применяют сла-боэритемные УФО выше места перелома, УВЧ слаботепловой
интенсивности через гипс по 10—15 мин ежедневно (10—12 процедур), индуктотермия на область перелома 15—20 мин, ежедневно до 12 процедур, облучение лампой соллюкс или с помощью электросветовых ванн (33—36°С). Со 2—3-Й недели назначают ультразвук на область перелома по 10 мин ежедневно (12 процедур). Хорошее действие оказывает электрофорез с кальцием на область перелома в чередовании с фосфором 20— 30 мин ежедневно (до 15 процедур). Курс лечения — 2—3 месяца.
Через месяц после травмы применяют парафиновые, озо-керитовые (48—50°С) и грязевые (40—42°С) аппликации. После снятия гипсовой повязки проводят электростимуляцию функционально ослабленных мышц. При тугоподвижности суставов в результате длительной иммобилизации перед занятиями лечебной физкультурой назначают ДДТ (токи Бернара) на область перелома, применяя модулированный ток — короткими периодами по 4 мин (6—8 процедур). Через 5—6 недель в лечебный комплекс включают общие ванны: йодобромные, хло-ридо-натриевые, шалфейные.
После выписки из стационара лечение необходимо продолжать в амбулаторных или санаторно-курортных условиях, систематически занимаясь специализированной лечебной физкультурой и восстанавливая адаптацию к нагрузкам, идентичным основному виду деятельности больного. К легкой работе можно приступать через 4—5 месяца после травмы, а к тяжелой — через 10—12.
Переломы таза
Повреждения таза возникаюг при сдавливании его в сагиттальной или фронтальной плоскостях, во время автоаварий, при обвалах, при падении с высоты и т.д. Они составляют 2—5% всех переломов костей скелета у взрослых и 4,35—6% у детей (М.Ф. Романов). Переломы костей таза делят на открытые и закрытые, с повреждением и без повреждения тазовых органов. Отдельную группу составляют огнестрельные ранения, которые протекают очень тяжело, что обусловлено одновременным повреждением крупных сосудов, нервов и органов, расположенных в полости таза.
Переломы, не сопровождающиеся повреждениями суставов тазового кольца, не вызывают осложнений со стороны нервной системы, а также расстройств в статике и динамике и обычно быстро излечиваются консервативными методами. Осложненные переломы, как правило, бывают множественными и сопровождаются повреждением суставов тазового кольца, сосудов, нервов и органов таза, поэтому протекают значительно тяжелее. Наиболее частой локализацией переломов таза являются его передние отделы. Различают следующие виды переломов таза:
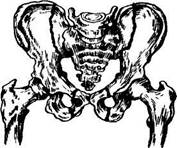 |
| Рис. 17. Перелом таза типа Мальгеня 150 |
— краевые переломы костей таза (отрыв передневерхней
ости повздошной кости); поперечные и продольные пе
реломы крыла повздошной кости; переломы копчика,
переломы крестца;
— переломы костей таза без нарушения его непрерывнос
ти;
— переломы костей таза с нарушением его непрерывности
(переломы типа Мальгеня — вертикальный перелом двух
повздошных, двух лонных и седалищных костей,
рис. 17);
— переломы вертлужной впадины;
— переломы таза в сочетании с повреждениями тазовых
органов;
— комбинированные переломы.
Пострадавшие с переломами костей таза являются тяжелыми больными, состояние которых зависит от степени и характера повреждения тазовых органов. Множественные переломы таза, как правило, сопровождаются шоком.
При переломе горизонтальной ветви лобковой кости у больного отмечается симптом прилипшей пятки, когда больной не может оторвать от постели пятку выпрямленной ноги, но самостоятельно удерживает ногу, приподнятую кем-либо. Для перелома обеих лобковых и седалищных костей и вертикальных переломов таза характерно положение «лягушки» (симптом Волковича), при котором колени согнуты и разведены. При разрыве лонного сочленения ноги согнуты в коленных суставах и приведены.
В большинстве случаев больных с переломами костей таза Яечат консервативно. При изолированном переломе одной кости или костей тазового кольца (в любом варианте) больного укладывают на постель с деревянным щитом, ноги кладут на валик диаметром 60—80 см(в зависимости от роста) так, чтобы угол сгибания в коленных суставах был 140°, пятки ног соединены, колени разведены (положение «лягушки»), ножной конец кровати поднимают на 30 см от пола, под голову подкла-дывают обычную подушку. Такое положение больного способствует расслаблению мышц, прикрепляющихся к костям таза, сопоставлению отломков и уменьшению болевых ощущений.
При разрыве лонного сочленения ноги больного укладывают на валик параллельно, тазовая область фиксируется поясом Гильфердинга. При переломе вертлужной впадины накладывают скелетное вытяжение (спицу вводят за мыщелки бедра или большеберцовой кости). Больного укладывают на кровать с щитом, ногу с поврежденной стороны — на шину Беллера. Величина груза (5—8 кг) зависит от стояния головки бедра в вертлужной впадине и тяжести повреждения. При переломе типа Мальгеня одна половина костей таза смещена кверху. Скелетное вытяжение с грузом 7—10 кг накладывается на конечность со стороны смещения, а при двусторонних смещениях — с двух сторон, с большим грузом с той стороны, которая больше смещена. Смещение контролируется рентгенографически и корригируется величиной груза. Помимо скелетного вытяжения накладывается пояс Гильфердинга.
ЛФК назначается на 2-й день после травмы и подразделяется на три периода, длительность которых зависит от характера переломов (табл. 5).
Таблица 5
Длительность отдельных периодов ЛФК (дни) в зависимости от характера переломов таза
| Виды перелома | 1-й | 2-й | 3-й | Весь курс | ||
| весь период | весь период | от начала периода до поворота на живот | весь период | от начала до вставания и ходьбы | ||
| Краевые переломы | 4-3 | 8-10 | 4-5 | 16-21 | 2-6 | 28-36 |
| Переломы костей тазо неп | вого кольца без нарушения его рерывности: | |||||
| а) без смешения отломков | 5-7 | 10-14 | 5-7 | 20-35 | 6-7 | 35-56 |
| б) со смещением отломков | 7-10 | 18-20 | 9-10 | 31-54 | 17-19 | 56-84 |
| Переломы костей тазе неп | )вого кольца с нарушением его рерывности: | |||||
| а) без смещения отломков | 10-12 | 20-24 | 10—12 | 33-69 | V9-20 | 63-105 |
| б) со смещением отломков | 20-22 | 33-44 | 17-22 | 36-84 и далее | 21-24 | 90-150 и далее |
Первый период ЛФК длится до момента, когда больной может поднять прямые ноги вверх, выше валика и перевернуться на живот. Задачи ЛФК в первом периоде:
— способствовать повышению общего тонуса организма;
— способствовать расслаблению мышц тазового пояса для
правильной консолидации отломков и снятия болевых
ощущений;
— ликвидировать кровоизлияние и отечность;
— восстановить мышечный тонус нижних конечностей
(больной не может поднять прямую ногу вверх выше валика);
— нормализовать работу кишечника, органов выделения и
кровообращения, улучшить обмен веществ;
— укрепить мышцы плечевого пояса, спины;
— обеспечить профилактику контрактуры суставов и атро
фии мышц.
Под руководством инструктора ЛФК больной ежедневно занимается лечебной гимнастикой. После обучения больного специальным упражнениям рекомендуется выполнять их самостоятельно по 6—8 раз в течение одного занятия, 3—4 раза в день. Комплекс специальных упражнений при переломе костей таза в первом периоде ЛФК (исходное положение — лежа на спине, прямые ноги на валике):
1. Согнуть пальцы ног, выпрямить (8—10 раз).
2. Поочередно, отрывая пятку от кровати, поднимать го
лень до высоты валика. Затем то же, но поднимая обе голени
одновременно (6—8 раз).
3. Всевозможные движения в голеностопных суставах: со
гнуть стопу на себя, от себя, наклонить ее вправо (6—8 раз).
4. Подтянуть левую ногу к животу, согнуть ее в коленном
и тазобедренном суставах, то же правой ногой (8—10 раз каж
дой ногой).
5. Отвести левую ногу в сторону, затем вернуться в исход
ное положение. То же — правой ногой (8—10 раз каждой но
гой). Упражнение противопоказано при разрыве лонного со
членения.
6. Поднять правую ногу вверх, затем левую, потом обе од
новременно (8—10 раз).
Задачи ЛФК второго периода:
— повысить общий тонус организма;
— восстановить мышечный тонус нижних конечностей;
— укрепить мышцы спины и тазовой области;
— нормализовать работу кишечника, органов выделения и
кровообращения, улучшить обмен веществ.
ЛФК этого периода способствует укреплению мышц нижних конечностей и тазового пояса, создавая тем самым устойчивое Положение тазового кольца. Период начинается с поворота на
живот и длится до вставания и хождения. Переход из положения лежа на спине в положение лежа на животе осуществляется следующим образом: лежа на спине больной должен передвинуться на край кровати с поврежденной стороны; ногу, которая ближе к краю кровати, положить на другую ногу и быстро повернуться на живот.
Комплекс специальных упражнений при переломах костей таза во втором периоде ЛФК. Исходное положение — лежа на животе и на подушке, верхний конец которой находится на уровне гребешков подвздошных костей и пупочной линии, руки вдоль туловища, упираясь ногами.
1. Согнуть ноги в коленях, затем максимально выпрямить
(6—8 раз).
2. Поднять прямую правую ногу вверх, опустить, затем
левую (8—10 раз).
3. Согнуть правую ногу в колене и выпрямить. То же левой
ногой (6—8 раз каждой ногой).
4. Ноги выпрямлены, одновременно поднять голову, грудь
вверх, руки отвести назад, вернуться в исходное положение (6—
8 раз).
5. Ноги прямые, носки оттянуть, одновременно поднять
ноги и опустить (6—8 раз).
6. Руки прижать к туловищу, одновременно поднять ноги,
туловище, голову, руки отвести назад (6—8 раз).
7. Опираясь на предплечья, выгнуть спину, затем прогнуть
(8—10 раз).
8. Выпятить живот и втянуть (8—10 раз).
9. Выпрямить и поднять правую ногу вверх, вернуться в
исходное положение, то же левой ногой (8—10 раз).
10. Левым коленом достать локоть левой руки, затем ле
вую ногу выпрямить и поднять вверх-назад и вернуться в ис
ходное положение, то же правой ногой (6—8 раз каждой но
гой).
11. Сесть на пятки и вернуться в исходное положение (8—
10 раз).
12. Выгнуть спину, сблизив локти и колени, затем вернуться
в исходное положение (6—8 раз).
13. Правым коленом достать локоть правой руки, затем ле
вым коленом локоть левой руки (6—8 раз).
14. Сесть на пятки, вытянуть руки и вернуться в исходное
положение (8—10 раз).
15. Передвинуть правое колено к кисти левой руки и вер
нуться в исходное положение, то же левой ногой к правой руке
(6—8 раз каждой ногой).
16. Упираясь коленями и носками ног и перебирая прямы
ми руками, переместиться вправо, затем влево (6—8 раз в каж
дую сторону).
17. Поднять правую руку, отвести ее в сторону и вернуться
в исходное положение, то же левой рукой (8—10 раз).
18. «Перешагивать» прямыми руками вперед и назад к ко
ленным суставам, выпрямляя и округляя спину (8—10 раз).
19. Подняв руки, голову и туловище, встать на колени, за
тем вернуться в исходное положение (6—8 раз).
Переходить из положения лежа на животе в положение стоя разрешается через 4—8 недель после травмы при условии, что лежа на спийе больной может свободно выполнять следующие упражнения, поднять прямые ноги вверх, на весу согнуть их в коленях и подтянуть к животу, выпрямить на весу, развести в стороны (это движение не делают при разрыве лонного сочленения), соединить и опустить на кровать.
Встать с кровати из положения лежа на животе поперек нее можно так: опираясь на руки, спустить обе ноги на пол на носки и передвигать руки к краю кровати, одновременно опускаясь на всю ступню; когда стопы будут полностью стоять на полу, выпрямиться и перенести руки на пояс.
Задачи ЛФК в третьем периоде:
— создать предпосылки для перехода в положение стоя; - — восстановить нормальную походку.
Когда больной может поднимать ноги высоко от пола (руки на поясе), он начинает медленно передвигать ноги вперед (несколько первых дней), постепенно переходя на ходьбу обычным шагом. Для освоения ходьбы рекомендуются упражнения в положении стоя: ходьба на носках, на пятках, с движением рук в разных направлениях, полуприсев, боком, назад, скрестным шагом; маховые движения ногами во всевозможных направлениях; круговые движения в тазобедренных суставах; сгибание ног к животу; упражнения на гимнастической стенке (лазание, приседание, отжимание). Сидеть разрешает-
ся при условии, если после двухчасового пребывания на ногах больной не ощущает тяжести в ногах и боли в области перелома. В положении сидя выполняют упражнения для нижних конечностей, в первую очередь движения в тазобедренных суставах во всех направлениях. При разрыве лонного сочленения отведение ног в сторону и приседание с разведенными ногами противопоказаны в течение 6—8 месяцев после травмы.
В занятиях лечебной гимнастикой продолжают укреплять мышцы нижних конечностей, тазового пояса, корпуса, тренируют вестибулярный аппарат. Такие занятия подготавливают больного к вставанию и ходьбе, больные обучаются правильной походке, подготавливаются к бытовым нагрузкам и самостоятельным занятиям дома. В третьем периоде при любых переломах костей таза полезна лечебная гимнастика в бассейне. Особенно эффективны ходьба (обычная, скрестным шагом, полуприсев), маховые и круговые движения в тазобедренных суставах, отведение ног в сторону, сгибание их к животу, приседания, поочередное поднимание прямых ног в воде, повороты стоп носками внутрь и наружу.
Помимо занятий лечебной гимнастикой на заключительном этапе больному рекомендуются прогулки с постепенным увеличением времени пребывания на ногах. При выписке из стационара больному следует продолжать самостоятельно занятия лечебной гимнастикой. Комплексы лечебной гимнастикой (по периодам) больные с переломом костей таза осваивают в различные сроки в зависимости от характера и сложности перелома.
При сложных переломах костей таза со смещением отломков больному накладывают вытяжение. Если поражение одностороннее — дается большое количество разнообразных упражнений для ноги со стороны, противоположной травме: сгибание пальцев, разгибание стопы, вращение в голеностопном суставе, разгибание и сгибание ноги в коленном суставе с помощью блока, статическое напряжение мышц всей ноги и четырехглавой мышцы бедра со стороны травмы. Если вытяжение наложено по поводу перелома вертлужной впадины, из занятия исключаются специальные упражнения в статическом напряжении мышц, перекидывающихся через тазобедренный су-
став'. Это делается для того, чтобы сохранить диастаз между головкой бедра и вертлужной впадины.
При разрыве лонного сочленения больной должен лежать на жесткой постели, под колени ему подкладывают валик или под ноги — две шины Цито. В обоих случаях ноги укладывают параллельно. При больших диастазах используется пояс Гиль-фердинга. За основу занятий лечебной гимнастикой принимается выше описанная методика с некоторыми изменениями. Добавляется и.п. лежа на боку, начиная со второго периода. Дается много упражнений, способствующих укреплению ягодичных мышц. Разведение ног в сторону резко ограничивается.
Реабилитация больных с переломами костей таза помимо лечебной гимнастики, упражнений в воде состоит также из массажа, физиотерапевтических процедур и при необходимости психотерапевтической коррекции.
Специально разработанной методики массажа не существует, несмотря на это сеанс массажа начинается совместно с лечебной гимнастикой и проводится на двух участках:
— сегментарно-рефлекторный массаж проводится по пара-вертебральным зонам поясничных и крестцовых сегментов;
' — массаж мышц, окружающих тазйвую область, — поглаживание, разминание и потряхивание; растирание суставных элементов, костных выступов.
Физиотерапевтические средства реабилитации при переломах таза в основном те же, что и при переломах позвоночника.
