Механизмы формирования средств в системах финансирования здравоохранения. Механизмы объединения средств в системах финансирования здравоохранения.
Любая система финансирования здравоохранения выполняет следующие четыре функции:
1. формирование финансовых средств;
2. объединение финансовых средств;
3. покупка медицинской помощи;
4. обеспечение предоставления медицинской помощи
Современные системы финансирования здравоохранения во всех странах используют государственные и частные источники финансирования. Для каждый стран соотношение разное.
В качестве механизмов формирования средств из государственных источников для здравоохранения выступают:
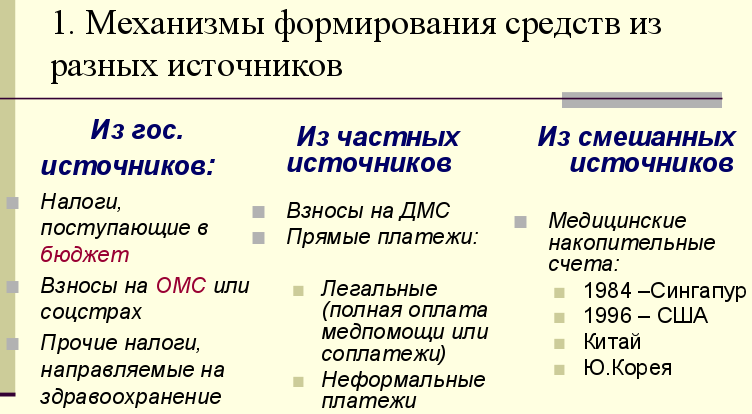
В системах обязательного медицинского страхования основным источником финансирования выступают взносы на социальное страхование. Ставка взносов на ОМС устанавливается государством в процентах к размеру оплаты труда. Величина ставки в идеальном варианте увязывается с расчетом стоимости медицинской помощи, предоставление которой гарантируется застрахованным в системе обязательно медицинского страхования.
Направление государством финансовых средств в систему здравоохранения сопряжено с приемом им на себя определенных обязательств перед населением или его отдельными группами по предоставлению медицинской помощи за счет государства (государственными гарантиями).
В системах бюджетного финансирования эти обязательства формулируются по отношению ко всем гражданам или отдельным их категориям (например, обязательства по отношению к детям, пенсионерам, работающим, малоимущим могут дифференцироваться). В системах обязательного медицинского страхования обязательства формулируются только по отношению к застрахованным в данных системах. Действует принцип: право на медицинскую помощь в системе ОМС имеют только те лица, за которых кто-то (работодатель, государство или они сами) делает страховые взносы. Эта жесткая увязка гарантий с их финансированием снижает вероятность того, что гарантии являются формальными и декларативными.
Если система ОМС охватывает все или большую часть населения, как это имеет место в европейских странах, то перечень видов и объемы гарантируемой помощи (пакет обязательств) определяются государством в национальной программе обязательного медицинского страхования.
В одной стране могут одновременно существовать несколько систем обязательного медицинского страхования для разных категорий населения, и в этом случае объемы обязательств для них могут различаться. Это типичная ситуация для стран Латинской Америки, где созданы отдельные системы социального медицинского страхования для государственных служащих, наемных работников промышленности и транспорта и др.
В отдельных странах (Нидерланды, Сингапур) одновременно действуют системы обязательного страхования, которые различаются по предмету страхования: в одной системе гарантируется предоставление медицинской помощи за исключением дорогостоящего лечения, в другой системе страхуются так называемые катастрофические затраты, возникающие при лечении онкологических заболеваний, проведение нейрохирургических, кардиологических операций и т.п.
Публичные обязательства государства в сфере здравоохранения в большинстве стран с развитой экономикой включают широкий спектр видов медицинской, профилактической, реабилитационной помощи, который предоставляется всем гражданам полностью бесплатно или на условиях соплатежа со стороны пациентов, размеры которого намного ниже стоимости оказываемой им помощи. В СССР и других европейских социалистических странах всем гражданам гарантировалось бесплатное получение всех видов медицинской помощи за небольшими исключениями (косметологическая хирургия, зубопротезирование и др.). В большинстве этих стран декларированные государством гарантии остались практически неизменными, но в некоторых (Армения, Грузия, Киргизия, Молдавия) были законодательно сокращены в переходный период вследствие невозможности их финансового обеспечения государством в прежних объемах. В странах со средним и низким уровнем доходов обязательства государства охватывают ограниченные пакеты видов медицинской помощи. Обычно гарантируется бесплатное предоставление только первичной медицинской помощи, экстренной стационарной, родовспоможения и других жизненно важных услуг.
В системах бюджетного финансирования здравоохранения обязательства государства в отношении состава предоставляемых услуг обычно формулируются в достаточно общей форме1 и редко пересматриваются. Их финансовое обеспечение, а соответственно реальные доступность и качество медицинской помощи, зависят от размеров ежегодно утверждаемых бюджетных ассигнований. То есть гарантии медицинской помощи в бюджетных системах являются нечетко определенными, а их обеспечение ситуативным. В системах обязательного медицинского страхования состав гарантируемых видов помощи, как правило, более детально определяется, более точно увязывается с размерами поступающих в систему вносов и является более подвижным во времени.
Ставка взносов на ОМС, как правило, одинакова для всех лиц, работающих по найму. В некоторых странах, например в Германии, государство определяет минимальный и максимальный размер взносов, соответствующий национальной программе ОМС. Страховщики имеют право предлагать своим клиентам дополнительные программы медицинского страхования и соответственно устанавливать более высокие размеры взносов. Это создает условия для конкуренции между страховщиками, которые предлагают застрахованным различные сочетания объема своих страховых программ и их цены. В Нидерландах и Бельгии используется единая базовая ставка взносов для всех застрахованных, исчисляемая в процентах к размеру оплаты труда; кроме того застрахованные должны уплачивать дополнительный взнос в выбранный ими страховой фонд (в Нидерландах средний размер такого взноса в 2006 г. составлял 1100 евро в год). Эта мера направлена на стимулирование конкуренции страховщиков за застрахованных.
В большинстве стран, имеющих систему обязательного медицинского страхования, взносы выплачиваются работодателями вместе с работниками, но пропорции везде разные (см. табл. 8.2.). В России и в некоторых других странах взносы на ОМС работающих делают только работодатели.
В странах, где существует система обязательного медицинского страхования, в нее, как правило, поступают и бюджетные средства. Это либо взносы за неработающее население, страхователем которого выступает государство, либо средства, выделяемые из бюджета для балансировки доходов и расходов системы обязательного медицинского страхования.
В отдельных странах в качестве источника финансовых средств для здравоохранения используются закрепленные налоговые поступления. Например, в Бразилии с 1998 г. часть налога на банковский оборот, исчисляемая по ставке 0,2%, направляется на нужды здравоохранения.
Рассмотрим подробнее сочетания разных источников и систем финансирования здравоохранения на примере стран Западной Европы. Первую группу составляют страны с бюджетной системой финансирования здравоохранения: Великобритания, Дания, Испания, Португалия, Швеция. В этих странах нет систем обязательного медицинского страхования. Но при этом в Великобритании, Португалии и Швеции часть средств, которые граждане платят в систему социального страхования на случай потери доходов вследствие болезни и старости, направляется на финансирование здравоохранения.
Вторая группа — это страны с системой обязательного медицинского страхования: Германия, Нидерланды, Франция. Здесь доминирующим ис точником государственного здравоохранения являются взносы работодателей и работников на социальное страхование. Наконец, в третьей группе стран — Бельгии, Греции, Италии, Швейцарии — функционируют и система бюджетного финансирования, и система обязательного медицинского страхования, причем доли бюджетных средств и взносов работодателей и работников на ОМС в общих расходах на здравоохранение близки.
Механизмы формирования средств из частных источников:
• взносы на добровольное медицинское страхование и в другие схемы предварительной оплаты медицинской помощи;
• прямые платежи пациентов за предоставляемую им медицинскую помощь:
— легальная оплата полной стоимости оказываемой медицинской помощи;
— легальные соплатежи пациентов за оказываемую медицинскую помощь;
— неформальные платежи медицинским работникам.
Добровольное медицинское страхование занимает разное место в современных системах финансирования здравоохранения. В большинстве стран его доля в общих расходах на здравоохранение составляет лишь несколько процентов. Но в отдельных странах оно более значимо, а в США обеспечивает свыше трети всех поступлений в систему здравоохранения (табл. 8.3).
Прямые платежи пациентов за предоставляемую медицинскую помощь являются основным источником финансирования здравоохранения в странах с низким уровнем дохода. По мере увеличения дохода доля этих средств сокращается, и получают развитие механизмы формирования средств для предварительной оплаты медицинской помощи, т.е. механизмы добровольного медицинского страхования и государственного финансирования здравоохранения (рис. 8.7).
Во многих странах с развитыми государственными системами финансирования здравоохранения установлены обязательные соплатежи населения за оказываемые им медицинские услуги. Примерно в половине стран Западной Европы в системе общественного здравоохранения предусматривается соучастие пациентов в расходах в случае первичного приема и примерно в половине — соучастие в расходах в процессе стационарного и специализированного амбулаторного лечения [Салтман, Фигейрас, 2000. С. 141; Робинсон, 2002]. При этом практически везде суммы, доплачиваемые пациентами, ограничены установленными максимально допустимыми размерами. Это защищает лиц с длительными сроками лечения от чрезмерных расходов. Например, в Германии пациенты госпиталей должны платить 10 евро за день пребывания, но не свыше чем за 14 дней в году.
Малоимущие и хронически больные несут меньшие обязательства по соучастию в расходах или полностью освобождены от них. Так, в Ирландии уровень покрытия государством расходов на медицинскую помощь увязан с уровнем дохода пациентов [Kemenade, 1993]. Лица с низкими доходами почти ничего не доплачивают. Лица со средними доходами имеют свободный или субсидируемый доступ к широкому кругу медицинских услуг. Небольшая наиболее богатая часть населения обязана платить за основную часть получаемых медицинских услуг или самостоятельно страховаться.
Соплатежи населения были установлены во многих странах с переходной экономикой: Албании, Болгарии, Венгрии, Киргизии, Латвии, Македонии, Словении, Хорватии, Чехии, Эстонии [Салтман, Фигейрас, 2000. С. 150—154; Робинсон, 2002. С. 191—192]. В Латвии в 1995 г. правительство приняло решение об установлении частичной оплаты больными медицинских услуг — до 25% их стоимости. Медицинская помощь детям и инвалидам, а также срочная медицинская помощь остаются бесплатными. В Чехии в 1997 г. введена оплата населением больничного обслуживания в размере 80 крон ($2,3) за день пребывания в госпитале и оплата скорой помощи в размере 50 крон за вызов. В Эстонии с апреля 1995 г. взимается плата в размере 5 эстонских крон (40 центов США) за каждое посещение врача. От соплатежей освобождены пенсионеры, инвалиды и дети.
Размеры этих соплатежей, как правило, незначительны по сравнению со стоимостью предоставляемых услуг [Робинсон, 2002]. Основной целью введения соплатежей было уменьшение морального риска в потреблении бесплатной медицинской помощи, т.е. противодействие стремлению отдельных граждан к пользованию медицинскими услугами сверх их реальных нужд. В Киргизии введение с 2001 г. соплатежей пациентов при госпитализации преследовало другую цель — легализовать широко распространенную неформальную оплату медицинской помощи и сделать более предсказуемыми для пациентов расходы на лечение [Kutzin et al., 2003].
Особым механизмом финансирования здравоохранения выступают неформальные платежи. За рубежом это понятие используется в достаточно широком смысле: это платежи медицинским институтам или индивидам деньгами или услугами вне официальных каналов или приобретение того, что должно быть гарантировано бесплатно [Lewis, 2000]. К неформальным платежам относят деньги, непосредственно передаваемые медицинскому работнику пациентом или другими лицами от его имени или в его пользу, подарки, услуги, оказываемые медицинским работникам и медицинским организациям, а также расходы пациентов на приобрете ние лекарств и медицинских материалов для проведения амбулаторного или стационарного лечения и расходы на питание, если действующее законодательство предусматривает, что такие расходы должно нести государство и бесплатно обеспечивать пациентов лекарствами и едой. В России термин неформальные платежи понимается гораздо уже — как оплата деньгами, производимая «в руки» медицинским работникам.
Распространенность практик неформальных платежей зависит от уровня социально-экономического развития страны и культурных традиций. Так, они почти не имеют места в странах Западной Европы, но присутствуют во всех постсоциалистических странах.
Сравнительно новым механизмом формирования средств в здравоохранении являются медицинские накопительные (депозитные) счета. Суть его состоит в том, что определенные категории граждан (работодатели и работники) обязываются государством отчислять ежемесячно часть своих доходов на специальные индивидуальные медицинские счета, с которых оплачивается медицинская помощь, оказываемая гражданину в случае заболевания. При этом государство определенным образом участвует в софинансировании расходов на оказываемую медицинскую помощь. После смерти плательщика взносов остаток средств на его счете может по завещанию перейти родственникам.
В случае заболевания плательщика из накопленных средств оплачиваются расходы на дорогостоящие обследования и лечение в стационаре. Услуги врачей общей практики финансируются государством и предоставляются гражданам бесплатно. Механизм медицинских накопительных счетов кажется весьма привлекательным с экономической точки зрения: он ослабляет присущие рынку медицинского страхования проблемы ухудшающего отбора и морального риска, создает стимулы к ведению здорового образа жизни, сдерживает избыточное потребление медицинских услуг и соответственно рост расходов государства. Но опыт создания таких систем в Китае и США показывает, что они могут усилить социальную дифференциацию доступа к медицинской помощи [Майнард, Диксон, 2002], а также усилить затратные тенденции в здравоохранении, поскольку в такой системе финансирования между потребителем и поставщиком услуг отсутствует страховой посредник, способный противостоять «спросу, спровоцированному предложением»
Механизмы объединения средств:

Системы финансирования здравоохранения обеспечивают объединение средств, поступающих из разных источников, которое обозначается понятием финансового пула. Главными задачами создания финансовых пулов в здравоохранении является обеспечение защиты населения от финансовых рисков несения затрат в случае наступления заболеваний, создание условий для справедливого распределения и использования ресурсов в системе здравоохранения и обеспечения эффективного функционирования системы здравоохранения в целом.
Механизмы объединения средств в системах финансирования здравоохранения характеризуются следующими параметрами:
• структурой организаций, выполняющих функцию объединения финансовых средств;
• структурой создаваемых ими финансовых пулов, соотношением их числа с численностью населения;
• соотношением финансовых пулов по охвату групп населения, для оказания медицинской помощи которым предназначаются объединяе мые в пулах средства (разграничены или пересекаются пулы по охватываемому ими населению);
• наличием/отсутствием конкуренции между организациями, выполняющими функцию объединения финансовых средств;
• правилами движения средств между финансовыми пулами, включая правила перераспределения аккумулируемых средств с учетом различий в потребностях населения в медицинской помощи.
В системе частного финансирования функция объединения финансовых средств выполняется частными страховыми организациями, аккумулирующими взносы граждан и работодателей на добровольное медицинское страхование. Страховой пул, созданный каждым страховщиком, используется для оплаты медицинской помощи заболевшим только из числа застрахованных у данного страховщика.
В системе обязательного медицинского страхования функцию объединения обязательных взносов, уплачиваемых страхователями, выполняют страховщики, участвующие в этой системе. В этой роли в разных национальных системах обязательного медицинского страхования выступают:
• государственные фонды;
• негосударственные некоммерческие фонды;
• страховые медицинские компании.
В большинстве стран, имеющих систему ОМС, страховщиками в ней являются негосударственные некоммерческие фонды. В Германии страховщики в системе ОМС именуются больничными кассами.
Как правило, страховщики в системах ОМС осуществляют страхование населения по производственно-территориальному принципу. Такие фонды создаются для страхования работающих в определенных отраслях или живущих на определенных территориях. Конкуренции между этими фондами нет. В 1990-е годы в некоторых европейских странах (Нидерланды, Германия) гражданам предоставили право выбора страховщика, у которого они могут быть застрахованы, что рассматривалось в качестве средства развития конкуренции между страховщиками за привлечение застрахованных.
В отдельных странах (Нидерланды, США, Россия) в качестве страховщиков в системах обязательного медицинского страхования выступают частные страховые компании. В большинстве постсоциалистических стран Центральной и Восточной Европы функции страховщиков выполняют государственные фонды, и их сеть построена по территориальному принципу. Граждане страхуются в территориальном фонде по месту работы или месту жительства. В России функции страховщиков в системе ОМС выполняют одновременно негосударственные (как правило коммерческие) медицинские страховые организации и государственные фонды (территориальные фонды ОМС и их филиалы).
Финансовые пулы, создаваемые в системах ОМС, обычно не пересекаются по охвату застрахованных. Для выравнивания финансовых условий деятельности страховщиков применяются три типа механизмов перераспределения средств между ними.
1) Взносы на ОМС полностью или в определенной части направляются в специальный центральный фонд. Государство также может предоставлять этому фонду дополнительные субсидии. Фонд финансирует каждого страховщика в зависимости от количества застрахованных и характеристик рисков их заболеваемости. Финансирование осуществляется на основе подушевых нормативов, значения которых рассчитываются по единой формуле и отражают различия в рисках возникновения необходимости оказания медицинской помощи разным категориям застрахованных. Такой механизм применяется, например, в Израиле, Нидерландах, России.
2) Ответственность за перераспределение страховых взносов возлагается на одну из страховых компаний. Обычно это страховщик, страхующий наибольшую долю населения. Все остальные страховщики направляют установленную законодательством долю собранных ими взносов на специальный счет указанной организации. Далее эти средства перераспределяются между всеми страховщиками также в зависимости от количества и структуры застрахованных. Данный механизм используется, например, в Чехии.
3) Законодательно устанавливается обязанность страховщиков самостоятельно осуществлять перераспределение собранных взносов в соответствии с утвержденной формулой. Такой механизм действует в Германии. Больничные кассы с более высокой долей застрахованных, имеющих низкие риски заболеваемости (молодые и здоровые), перечисляют часть поступлений на специальный счет, с которого деньги получают больничные кассы с более высокой долей застрахованных с высокими рисками заболеваемости (пожилые и больные).
При расчете подушевых нормативов финансовых затрат на одного застрахованного у каждого страховщика в системе ОМС (на основе этих нормативов рассчитываются размеры перераспределения средств между страховщиками) принимаются во внимание прежде всего структура застрахованных по полу и возрасту. Это главные факторы, по которым дифференцируются планируемые затраты на оказание застрахованным медицинской помощи. Для более точного расчета значений нормативов в некоторых странах учитываются и другие факторы, в частности предыдущие фактические расходы страховщика на оплату определенных видов медицинской помощи, на лекарственное обеспечение застрахованных и др.
В системе бюджетного финансирования средства, поступающие в бюджет от разных налогоплательщиков, объединяются в рамках бюджетной системы и перераспределяются между ее уровнями. Средства, которые на каждом уровне бюджетной системы выделяются на финансирование здравоохранения, как раз и представляют собой, с функциональной точки зрения, пулы государственных финансовых средств в здравоохранении. Финансовые пулы при этом могут как пересекаться по охвату населения, так и предназначаться для финансирования лечения отдельных его групп.
Например, медицинская помощь жителям муниципального образования может финансироваться из муниципального бюджета (из него оплачивается, в частности, оказание первичной медицинской помощи врачами общей практики), из регионального бюджета (оплата лечения в стационаре) и из национального бюджета (оплата необходимого лечения этих жителей в национальных клиниках). В зависимости от уровня централизации бюджетной системы и качества бюджетного планирования рассматриваемые финансовые пулы могут быть разграничены по видам медицинской помощи, которые из них оплачиваются (как в приведенном выше примере), или частично замещать друг друга (например, стационарная помощь, оказываемая жителям города в городской больнице финансируется из городского бюджета, а такая же помощь, но оказанная в областной больнице, — из бюджета области). Финансирование одних и тех же видов медицинской помощи для одних и тех же категорий населения из разных финансовых пулов в бюджетной системе создает условия для неэффективного использования имеющихся средств: мощности и работа медицинских учреждений разного уровня частично дублируют друг друга, однако оптимизация потоков пациентов и структуры медицинского обслуживания сталкивается с трудно решаемой проблемой соответствующего перераспределения объемов финансирования медицинских учреждений между бюджетами разных уровней.
В системе бюджетного финансирования могут иметь место и обратные примеры: созданные пулы не пересекаются. Так происходит, если в рамках государственной системы здравоохранения существуют подсистемы, предназначенные для определенных категорий работающих и членов их семей: чиновников, работников отдельных видов транспорта и др. В таких подсистемах (в нашей стране они называются ведомственными) выше размеры бюджетных расходов в расчете на одного прикрепленного к ним и выше качество оказываемой медицинской помощи. Помимо неравенства в доступе граждан к медицинской помощи наличие ведомственных систем здравоохранения оборачивается дублированием мощностей медицинских учреждений и соответственно неэффективным использованием государственных средств.
46. Пути совершенствования системы государственных гарантий оказания медицинской помощи.
47. Специфика управления здравоохранением на федеральном, региональном и муниципальном уровнях.
48. Главные экономические проблемы российского здравоохранения и пути их решения. Нововведения в системе обязательного медицинского страхования.
49. Общественные функции и сфера компетенции местного самоуправления.
50. Соотношение местного самоуправления и государственного управления. Положение муниципалитетов в системе публичного управления.
51. Типы муниципальных образований и вопросы местного значения.
52. Специализация местного самоуправления в социальной и жилищной сфере.
53. Управление муниципальной собственностью как основа для реализации вопросов местного значения.
54. Структура муниципального хозяйства и основные проблемы муниципального обслуживания.
55. Местный бюджет и реализация местных услуг.
56. Структура органов местного самоуправления. Соответствие структур и административных средств социальным и хозяйственным задачам органов местного самоуправления.
57. Основные цели и направления муниципальной социально-экономической политики.
58. Особенности рынка знаний, специфика науки как общественного блага, особенности рынка инноваций.
59. Рисковый характер результатов научной деятельности. Ответственность государства за поддержку и развития науки и инноваций.
60. Механизмы государственного регулирования инновационной деятельности. Преимущества и недостатки базового и грантового финансирования научной деятельности.
61. Проблемы и перспективы развития науки и кадрового потенциала науки.
62. Интеграция науки и образования.
63. Организационные особенности российской науки. Реформирование науки, цели, принципы реализация.
64. Роль и место управления государственными и муниципальными заказами в системе государственного управления экономикой. Система государственного заказа как механизм удовлетворения потребностей государства.
65. Содержание и особенности процедуры размещения заказа путем запроса котировок;
66. Размещение заказа путем проведения торгов: виды торгов, содержание и особенности процедур, критерии отбора победителя;
67. Основные принципы и процессы системы государственных закупок
