Анатомо-физиологические сведения о суставах и периартикулярных тканях
Предисловие
В настоящее время лечение больных с воспалительными и дегенеративно-дистрофическими поражениями суставов, мягких тканей и связочного аппарата трудно представить без локального введения лекарственных препаратов. Этот метод воздействия на патологический процесс, позволяющий в большинстве случаев добиться незамедлительных положительных результатов, прочно вошел в практическую деятельность врачей разных специальностей, в первую очередь ревматологов, и не нуждается в широкой пропаганде. Более чем 40-летний мировой опыт применения локальной инъекционной терапии показал, что целенаправленное введение глюкокортикостероидов в воспаленные суставы или периартикулярные ткани способствует надежному и зачастую на длительное время купированию болезненных проявлений и сохранению трудоспособности миллионам пациентов и с этой точки зрения может рассматриваться как уникальный, незаменимый метод лечения. Вместе с тем артроцентез, как и любое другое инвазивное вмешательство, может сопровождаться развитием осложнений. Наиболее серьезным из них является нагноение сустава. Сами инъецируемые лекарственные средства также могут иметь побочные действия, чаще проявляющиеся при несоблюдении техники и частоты введений. В связи с этим, а также учитывая возрастающую численность больных с заболеваниями опорно-двигательного аппарата, вопросы стандартизации и совершенствования методики локальной инъекционной терапии не утрачивают своей актуальности.
Со времени издания последней доступной широкому кругу читателей книги по указанной проблеме (М.Г.Астапенко, В.П.Павлов. Пункция суставов и внутрисуставное введение стероидных гормонов (в практике терапевта), 1973) прошло более 20 лет. За этот период существенно изменились и содержание, и сфера применения метода локальной инъекционной терапии. В частности, расширился круг используемых для введения лекарственных средств, накопился опыт лечения артритов редкой локализации, инфекционных артритов, более четко оформились представления о рациональной частоте внутрисуставных инъекций, о месте инъекционной терапии в диагностике и лечении компрессионных синдромов различного генеза. В настоящей книге сделана попытка обобщить опубликованный за последние годы материал по данной тематике и многолетний опыт авторов.
Книга состоит из двух частей: общей и специальной. В общей части кратко излагаются сведения о строении и функции суставов, основных лекарственных средствах, применяемых для местного введения. Приводятся общие правила локальной инъекционной терапии, показания и противопоказания к ней, возможные осложнения. Специальная часть посвящена описанию диагностики патологических процессов и техники инъекционной терапии конкретных суставов и окружающих их тканей. Большое внимание уделено распознаванию и лечению относительно редко встречающихся синдромов. В задачи авторов не входило изложение вопросов симптоматики и лечения вертеброгенных и миогенных (миофасциальных) болевых синдромов. В конце второй части упоминаются лишь те из них, которые могут иметь значение при разграничении боли суставного и внесуставного происхождения. Подробную информацию по этим вопросам можно найти во многих монографиях и руководствах последних лет. Некоторые из них приведены в списке рекомендуемой литературы.
Авторы стремились максимально просто, лаконично и наглядно изложить материал, надеясь, что издание будет удобным для пользования и окажет практическую помощь врачам в овладении техникой локальной инъекционной терапии или ее совершенствовании.
Часть 1. Общие вопросы локальной инъекционной терапии
Общие правила локальной инъекционной терапии
Асептика
Основным требованием при проведении локальной инъекционной терапии является строжайшее соблюдение асептики. Необходимо придерживаться следующих рекомендаций.
Использовать только одноразовые шприцы и иглы.
Стремиться применять ампулированные лекарственные средства в дозировке, необходимой для однократного введения. Повторное использование препарата, содержащегося в открытой ампуле, недопустимо. Если техника инъекции в два или более суставов (одному и тому же больному) позволяет воспользоваться шприцем большого объема и одинаковым разведением ПГКС анестетиком, то можно набрать в шприц сразу все содержимое ампулы и в дальнейшем только менять иглы. Разумеется, этого делать нельзя при возникновении во время манипуляций малейших подозрений на расстерилизацию шприца или инфицированность одного из суставов. Аналогичным образом можно поступать в отношении ПГКС во флаконах. После прокола резиновой заглушки и набора препарата в шприц иглу нужно заменить новой, используя ее только для введения в сустав. Абсолютно недопустимо вводить препарат из одного флакона (тем более шприца) разным больным или оставлять неиспользованную часть лекарства для применения в последующие дни.
Не открывать стерильные упаковки игл и шприцев до момента использования.
Руки врача должны быть тщательно вымытыми (как для хирургических манипуляций) и сухими. Лучше проводить манипуляцию в стерильных перчатках.
Ни в коем случае не следует прикасаться к игле пальцем. Особое внимание требуется при направлении иглы в суставную полость.
При открытии стерильных игл и во время манипуляции больной и медперсонал не должны разговаривать. Если это правило соблюдается, маску надевать не обязательно.
Непосредственно перед инъекцией место введения обрабатывается антисептиком повторно.
В связи с закономерным присутствием в псориатической бляшке золотистого стафилококка нужно избегать прохождения иглы через нее.
Если осуществляется эвакуация внутрисуставной жидкости, то для введения лекарственной смеси следует использовать новый шприц.
Использованные иглы и шприцы следует выбросить сразу же после манипуляции.
Маркировка точки введения
Метку на кожу можно нанести шариковой ручкой в виде креста, затем вытереть центр креста тампоном, смоченным антисептиком. Оставшиеся линии позволят точно сориентироваться в месте введения. Второй метод заключается в нанесении метки с помощью ногтя большого пальца, которая остается еще видимой некоторое время после обработки места введения антисептиком.
Обработка кожи
Обработку операционного поля проводят 5% спиртовым раствором йода, затем 70° спиртом однократно. Непосредственно перед инъекцией точку введения протирают спиртом повторно. По окончании манипуляции место инъекции прижимают тампоном, смоченным спиртом, который фиксируют тугой повязкой минимум на 2 ч. При проведении инъекций в суставы стопы необходимо, чтобы больной накануне тщательно вымыл стопу, надел чистый носок. В отличие от других областей место введения на стопе обрабатывают спиртовым раствором йода и спиртом дважды.
При введении смеси ПГКС и анестетика в околосуставные ткани достаточно обработать кожу до инъекции и после нее 70° спиртом. В большинстве случаев повязку на место инъекции можно не накладывать.
В качестве антисептика для обработки кожи может быть также использован 0,5%'водно-спиртовой раствор хлоргексидина биглюконата.
Местная анестезия
Применение местной анестезии при внутрисуставных инъекциях является скорее исключением, чем правилом. К ней иногда прибегают лишь у лиц с повышенной болевой чувствительностью.
Наиболее простым способом получения местной анестезии является использование аэрозольных анестетиков типа хлорэтила. Кожу в месте предполагаемого введения препарата обрабатывают антисептиком, затем на этот участок распыляют анестетик до побеления кожи. Не следует замораживать в большей степени, так как существует риск образования кристаллов внутриклеточного льда. которые могут привести к разрушению части клеток и спровоцировать "ожог" кожи. Можно осуществлять внутрисуставные введения и под инъекционной анестезией, введя внутрикожно 1 % раствор лидокаина или новокаина с последующим осторожным продвижением иглы по направлению к суставной капсуле или глубокому апоневрозу. После этого следует подождать 5 мин, а затем выполнять внутрисуставное введение.
На практике в большинстве случаев проведению местной анестезии предпочитают быстрое внутрисуставное введение препарата. Аэрозольные анестетики никогда не обеспечивают достаточного обезболивания глубоко лежащих тканей. При инъекционной анестезии также обычно остается болезненным прокол суставной капсулы, и больной вынужден терпеть две инъекции вместо одной. Кроме того, удлиняется время манипуляции и могут измениться анатомические взаимоотношения в интересующей области.
Внутрисуставные манипуляции
После прокола суставной капсулы следует попытаться аспирировать внутрисуставную жидкость, чтобы убедиться в правильном расположении иглы. Однако в значительной части случаев, даже при большом количестве жидкости, это не удается из-за высокой ее вязкости или блокировки кончика иглы плотными частицами. При артроцентезе мелких суставов получение небольшого количества жидкости вообще является редкостью. В этих ситуациях о нахождении иглы в полости сустава приходится судить лишь по легкости и относительной безболезненности введения лекарственных препаратов.
При возникновении трудностей с аспирацией жидкости не нужно пытаться вращать иглу внутри сустава, поскольку это чревато травматизацией суставной капсулы, хряща, внутрисуставных связок, синовиальной оболочки с возможным развитием гемартроза. Если же эвакуация жидкости затруднений не вызывает, то следует считать правилом удаление максимально возможного ее количества. Этим достигается снижение давления в полости сустава (иногда оно может составлять несколько сотен миллиметров ртутного столба), что в свою очередь уменьшает болевые ощущения, в том числе обусловленные введением дополнительного объема лекарственной смеси, и облегчает выполнение инъекции. Кроме того, с внутрисуставной жидкостью удаляются агрессивные ее компоненты, в частности протеазы, повышается концентрация лекарственного вещества в суставе и замедляется утечка его по лимфатическим путям. Следует, однако, заметить, что при низкой эффективности инъецированного средства первоначальный объем внутрисуставного экссудата часто восстанавливается уже через 1-2 сут.
У начинающего врача, который осуществляет манипуляцию, при невозможности получить жидкость из явно увеличенного в объеме сустава появляется искушение неоднократно промывать иглу изотоническим раствором натрия хлорида. К сожалению, в большинстве случаев эти попытки безрезультатны и приводят лишь к повышению внутрисуставного давления. Сложности с аспирацией введенного раствора натрия хлорида явились одной из причин того, что промывание("санация") суставов, на которое возлагались определенные надежды при лечении хронического синовита, в настоящее время практически не используется. Применение для этих целей игл большого диаметра также не гарантирует удачу и, кроме того, делает манипуляцию весьма болезненной.
В дополнение к изложенному повышенный риск возникновения инфекционных и геморрагических осложнений при сомнительном по выраженности и продолжительности лечебном эффекте не позволяет рассматривать промывание суставов как целесообразное вмешательство перед инъекцией лекарственных средств или, тем более, как альтернативу ей. Вместе с тем эта манипуляция (с использованием игл большого диаметра) сохраняет свое значение при лечении инфекционных (септических) артритов. Как отмечалось в главе 2, вводить внутрисуставно антибиотики таким больным нецелесообразно.
Лекарственную смесь нужно вводить медленно, не прилагая чрезмерных усилий. Если кончик иглы не упирается в плотные внутрисуставные ткани, то инъекция обычно безболезненна или малоболезненна. При появлении интенсивной боли и(или) большого сопротивления следует усомниться в том, что игла находится в полости сустава. Можно попробовать немного подтянуть иглу на себя или, наоборот, продвинуть ее чуть глубже. Инъекция поливинилпирролидона, как правило, более болезненна по сравнению с инъекцией глюкокортикостероидов.
Количество инъекций
При лечении остеоартроза для достижения клинического эффекта необходимо 4-6 введений поливинилпирролидона с интервалом в 3-6 дней. Курс лечения артепароном предусматривает 10 инъекций с частотой 2 раза в неделю. Для закрепления результата возможны еще 5 инъекций с постепенным увеличением интервала между ними.
При решении вопроса о количестве инъекций глюкокортикостероидов рекомендации не столь однозначны. В большей степени необходимо руководствоваться здравым смыслом и собственным опытом. Лимитирующим обстоятельством является суммарная курсовая и доза препаратов. При введении высоких доз проявляется системное действие глюкокортикостероидов, которым нельзя пренебречь и которое может в какой-то степени скомпрометировать функцию коры надпочечников или приводить к неправильной оценке эффективности других препаратов, используемых в комплексной терапии.
По нашему мнению, разово внутрисуставно может быть введено не более 40 мг (в исключительных случаях в несколько суставов до 60 мг) метилпреднизолона или эквивалентной дозы других ПГКС или же 100 мг гидрокортизона. Следует помнить, что эффект после введения ПГКС сохраняется от 2 до 4 нед. Периодичность инъекций в один и тот же сустав на практике зависит от длительности сохранения клинического результата (отсутствие рецидива синовита, болевого синдрома и т.д.). Эффект лечения должен оцениваться по объективным критериям, а не базироваться лишь на ощущениях больного. Введение ПГКС в разные суставы следует проводить с интервалом не менее чем 7-14 дней.
Необходимо избегать частых инъекций ПГКС в суставы, которые несут большие нагрузки — тазобедренные, коленные. Введение в них ПГКС рекомендуется осуществлять не чаще чем один раз в 3 мес. При несоблюдении этого правила катаболическое действие глюкокортикостероидов на хрящ может преобладать над положительным эффектом от ликвидации воспалительного процесса. При наличии рецидивирующего реактивного синовита на фоне деформирующего остеоартроза внутрисуставные инъекции ПГКС желательно выполнять с интервалом не менее 4 мес.
Если одна инъекция в сустав не приводит к улучшению, можно провести повторное введение, но не в то же самое место. Желательно также поменять препарат, поскольку у части больных существует индивидуальная чувствительность к отдельным ПГКС. При неэффективности и повторного введения третью попытку делать не следует, по крайней мере в течение 3-4 нед. Это может быть связано с тем, что диагноз неверен.
Неоправданным является проведение более одной инъекции за сеанс, так как для большинства больных это слишком мучительная процедура, особенно если препарат вводится в мелкие суставы пальцев. При необходимости введения в несколько суставов одновременно можно непосредственно перед манипуляцией ввести внутривенно раствор седуксена. Для большинства больных достаточно 5 мг этого препарата, но для пациентов с большой массой тела или употребляющих алкоголь иногда необходимо 10 мг седуксена. Некоторые клиницисты применяют в таких ситуациях "дремотные" дозы натрия оксибутирата. Седуксен вводят не только потому, что это облегчает страдания больному, но и облегчает врачу выполнение инъекции. В определенной степени это связано с релаксирующим действием седуксена на поперечно — полосатые мышцы. Зачастую введение препарата в суставы пальцев рук трудно осуществить даже при правильно выбранной точке введения из-за выраженного напряжения мышц больного. При введении в один сустав мышечная релаксация может быть достигнута путем убеждения пациента. Однако задача значительно усложняется при необходимости введения в два сустава, а в три и более просто становится нереальной, так как больные не могут достаточно расслабиться.
Итак, следует считать общим правилом инъекцию не более чем в один сустав за сеанс с введением до 1 мл ПГКС. Повторные введения проводят не ранее чем через 7-14 дней.
Анатомия
Височно-нижнечелюстной сустав образован суставной впадиной, головкой нижнечелюстной кости и суставным бугорком височной кости (рис. 1). Суставной диск разделяет сустав на две полости, выстланные синовиальной оболочкой. Капсула сустава укреплена по бокам височно-челюстными связками. Парный височно-нижнечелюстной сустав относится к мыщелковым сочленениям.

Рис. 1. Височно-нижнечелюстной сустав
Особенности диагностики
Височно-нижнечелюстной сустав чаще поражается при ревматоидном артрите и реже при других артритах (анкилозирующем спондилоартрите, псориатическом артрите, ювенильном ревматоидном артрите, ревматизме и др.). Клинические проявления: мучительная боль в области воспаленного сустава, усиливающаяся при жевании, невозможность полностью открыть рот, припухлость в области сустава и болезненность при его пальпации. Припухлость в области височно-нижнечелюстного сустава необходимо дифференцировать с увеличением лимфатического узла, расположенного впереди ушной раковины, околоушных слюнных желез вследствие опухоли, инфекционного паротита, синдрома Сьегрена. Боль при жевании может быть проявлением синдрома Костена — височно-нижнечелюстного синдрома (сочетание височно-нижнечелюстного артроза или артрита с невралгией тройничного нерва, головокружениями) или отклонением зубного прикуса от нормы. Затруднения при открывании рта нередко возникают и сохраняются в течение нескольких недель после стоматологических манипуляций, особенно связанных с введением анестетиков при экстракции зубов. При системной склеродермии вследствие ригидности кожи вокруг рта также возникают затруднения при открывании рта. Боль в челюстных мышцах, нарастающая в процессе жевания, является характерным, хотя и редким, симптомом височного артериита. Щелканье в височно-нижнечелюстном суставе в процессе жевания пищи, при зевании или разговоре само по себе не является причиной для инъекции в сустав. При решении вопроса о введении лекарства в височно-нижнечелюстной сустав всегда необходимо произвести его рентгенологическое исследование в двух позициях (с открытым и закрытым ртом) для уточнения характера поражения и объема движений в суставе.
Грудино-рукояточный сустав
Анатомия
Между рукояткой и телом грудины расположена хрящевая прослойка. Это соединение называется грудино-рукояточным синхондрозом (рис.3). Тело и рукоятка грудины сходятся под тупым, открытым кзади углом. Соответствующий этому сочленению выступ находится на уровне соединения II ребра с грудиной и легко пальпируется через кожу .

Рис.3. Грудино-рукояточный сустав
Особенности диагностики
Грудино-рукояточный сустав может быть заметно распухшим и болезненным или только болезненным. Больной точно определяет локализацию местной болезненности или боли, которая возникает при пальпации сустава. Для уточнения характера поражения используют рентгенологическое исследование, при помощи которого можно выявить эрозивные изменения в суставе.
Поражение грудино-рукояточного сустава чаще бывает при болезни Бехтерева, реже — при ревматоидном и псориатическом артрите. Характерным симптомом поражения этого сустава является боль в центре грудной клетки при движениях верхних конечностей в плечевых суставах, при кашле, глубоком дыхании. В тяжелых случаях боль в грудной клетке носит опоясывающий характер. Больные часто связывают ее с заболеванием сердца. Для проведения дифференциации источника боли необходимо провести ЭКГ- исследование и сделать рентгенограмму грудино-рукояточного сустава. Крайне редко в этом суставе развивается гнойный артрит. Любое подозрение на наличие последнего должно исключить инъекционную терапию. Болезненная припухлость в области II ребра в месте соединения с грудино-рукояточным суставом характерна для болезни Титце С костохондрального синдрома), как правило, проявляющейся односторонним поражением хрящевой части ребер. При рентгенологическом исследовании отклонений от нормы не отмечается, лабораторные показатели без изменений.
Грудино-ключичный сустав
Анатомия
Медиальные концы обеих ключиц сочленяются с грудиной и с I реберным хрящом, образуя грудино-ключичные суставы по обе стороны рукоятки грудины (рис.4).
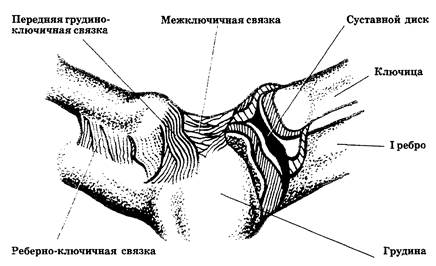
Рис. 4. Грудино-ключичный сустав
Это простые сфероидальные суставы. Каждый сустав разделен волокнисто-хрящевым диском на две впадины — ключично-хрящевую и грудино-хрящевую. Обе впадины выстланы синовиальной оболочкой. Весь сустав окружен фиброзной сумкой, которая укреплена передней и задней грудино-ключичными и межключичной связками.
Особенности диагностики
Поражение грудино-ключичных суставов может наблюдаться при ревматоидном артрите, реже — при псориатическом артрите и болезни Бехтерева. Если процесс односторонний, необходимо исключить метастазы опухолей, туберкулезное поражение, остеомиелит. У некоторых больных небольшая припухлость и пальпаторно определяемая болезненность могут сохраняться длительное время. Грудино-ключичный сустав расположен непосредственно под .кожей, поэтому покраснение и припухлость в области поражения хорошо заметны. Синовит здесь можно обнаружить по гладкой округлой опухоли, распространяющейся на всю область сустава. При менее выраженном синовите припухлость определяется латерально по отношению к грудино-ключичному суставу, в углублении между ключицей и I ребром.
Анатомия
Ключично-акромиальный сустав (см.рис.5) является простым плоским суставом, который образован латеральным концом ключицы и медиальным краем акромиального отростка лопатки. В суставной впадине может отсутствовать волокнисто-хрящевой диск, однако сустав выстлан синовиальной оболочкой и заключен в фиброзную капсулу, которая укреплена верхней и нижней ключично-акромиальными связками. Иногда поверхностно, над ключично-акромиальным суставом, лежит подкожная слизистая сумка, но она очень редко сообщается с суставной полостью.
Особенности диагностики
Чаще всего причиной боли, возникающей в ключично-акромиальном суставе, является спортивная травма, изредка — ревматоидный артрит. Боль усиливается при различных движениях в плечевом поясе, повышается болевая чувствительность при пальпации сустава, иногда он припухший.
Плечевой сустав
Анатомия
Плечевой (лопаточно-плечевой) сустав имеет сферическую или шаровидную форму и образован соединением головки плечевой кости с плоской впадиной лопатки (рис.5). Плечевой сустав позволяет руке производить разнообразные движения. Он окружен группой сильных мышц и сухожилий, укрепляющих сустав. Сверху сустав защищен костным сводом, образованным клювовидным отростком лопатки, акромионом и клювовидно-акромиальной связкой. Плечевой пояс состоит из лопатки и ключицы, соединенных ключично-акромиальным суставом. Большая часть лопатки представляет собой широкую плоскую треугольную кость, которая соприкасается со скелетом туловища лишь в месте соединения с ключицей и связана с задней стенкой грудной клетки только подлопаточной мышцей.
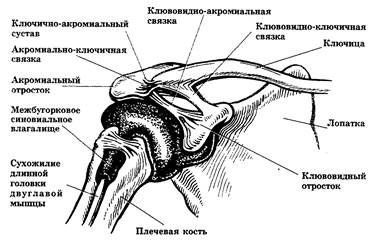
Рис. 5. Плечевой сустав
Суставная капсула и синовиальная оболочка
Плечевой сустав полностью окружен фиброзной капсулой. Проксимально она прикреплена к бугристости суставной впадины лопатки позади волокнисто-хрящевого края суставной губы. Снизу (дистально) капсула прикреплена к анатомической шейке плечевой кости. Свободная суставная капсула позволяет костям отходить друг от друга. Расслабленность суставной сумки обуславливает характерную большую подвижность этого сустава. В суставной капсуле есть два отверстия: первое'- в месте прикрепления суставной капсулы к плечевой кости там, где длинное сухожилие двуглавой мышцы входит в межбугорковую борозду плечевой кости; второе отверстие расположено под подлопаточным сухожилием. Через него синовиальная оболочка выпячивается и образует слизистую сумку подлопаточной мышцы.
Синовиальная оболочка плечевого сустава, выстилая внутреннюю поверхность суставной капсулы, образует два выпячивания: одно — это сумка подлопаточной мышцы, второе (биципитальная часть) простирается вдоль межбугорковой борозды на передней поверхности плечевой кости и является влагалищем сухожилия длинной головки двуглавой мышцы.
Вращающая манжета плеча
Широкие плоские сухожилия мышц лопатки -надостной, подостной и малой круглой — прикрепляются к большому бугорку плечевой кости, а сухожилие подлопаточной мышцы — к малому бугорку плечевой кости. Все четыре мышцы с сухожилиями называют вращающей манжетой плеча. Сухожилие каждой мышцы находится в цилиндрической волокнистой капсуле, окружающей плечевой сустав. Таким образом, капсула укреплена спереди сухожилием подлопаточной мышцы, сверху — сухожилием надостной, сзади — сухожилием подостной и малой круглой мышц.
Сумки
Поверхность капсулы сустава окружена широкой подакромиальной сумкой. Боковое продолжение этой сумки называется субдельтовидной сумкой, поскольку она расположена под дельтовидной мышцей (рис.6).
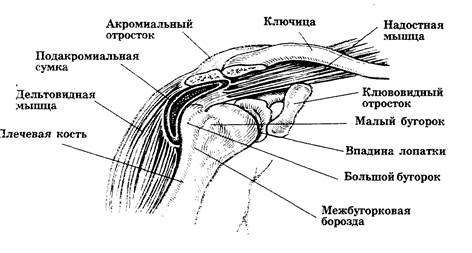
Рис. 6. Плечевой сустав (вид спереди): пальпируемые ориентиры
При отведении руки подакромиальная сумка способствует скольжению большого бугорка плечевой кости по акромиальному отростку; при этом сумка сжимается и акромион приближается к месту прикрепления сухожилия надостной мышцы.
Почти у 20-33% лиц среднего возраста подакромиальная сумка сообщается с полостью сустава. Поскольку сухожилие надостной мышцы расположено над плечевой капсулой и под подакромиальной сумкой, разрыв сухожилия в любой точке может стать местом сообщения между сумкой и суставной полостью.
Подклювовидная сумка расположена между капсулой плеча и клювовидным отростком лопатки. Она может сообщаться с подакромиальной сумкой. Небольшая сумка, которая лежит над акромионом, называется подкожной акромиальной сумкой. Встречаются и другие сумки, расположенные вокруг плечевого сустава; их наличие может иметь важное значение для анатомии сустава, но не имеет клинического значения.
Особенности диагностики
Боль, возникающая в плечевом суставе, характеризуется тем, что она ощущается не в области сустава, а в верхней части руки, ниже плечевого сустава на ширину ладони. Интенсивная боль распространяется ниже по плечу, а также вверх в область шеи. Плечевые суставы сравнительно редко вовлекаются в процесс при ревматоидном артрите, особенно на ранних стадиях. Однако у части больных при артрите плечевого сустава отмечается значительное накопление экссудата, возникновение синовиальных кист. Чаще плечевые суставы поражаются при ризомелической форме болезни Бехтерева. Боль в области плечевого сустава не всегда является проявлением артрита или поражения капсулы сустава. Иногда больной ощущает боль в плече, а источник ее находится в совершенно другой области или органе. и боль в плече является отраженной. Среди причин боли в плечевом суставе следует отметить нижне-диафрагмальный плеврит, опоясывающий лишай и поддиафрагмальный абсцесс.
Основным отличительным симптомом поражения лопаточно-плечевого сустава является ограничение наружной ротации плеча — движения, характерного только для этого сустава. Это можно определить следующим образом. Больной плотно прижимает плечо и локтевой сустав, согнутый под углом 90°, к боку. Затем отводит предплечье при одновременном вращении плеча наружу. Существует значительная вариабельность в нормальном диапазоне наружного вращения плеча. При проведении исследования необходимо, по крайней мере, достигнуть 45°. Для артрита плечевого сустава характерно ограничение наружного вращения. Для сравнения всегда проводят исследование обоих плечевых суставов.
Подакромиальный бурсит
При подакромиальном бурсите боль обычно не интенсивная, но возникающий дискомфорт препятствует множеству движений в плечевом суставе, мешает спать, поскольку больной не в состоянии лежать на пораженном плече. Среди причин, вызывающих развитие болевого синдрома, следует отметить неспецифическое раздражение подакромиальной сумки, любые патологические изменения со стороны вращающей манжеты плеча, ревматоидный артрит, кальцифицирующий тендинит, при котором имеющиеся в месте прикрепления надостного сухожилия депозиты гидроксиапатита кальция в виде мелких кристаллов попадают в подакромиальную сумку и вызывают выраженную болевую реакцию, напоминающую приступ подагрического артрита.
Для уточнения диагноза подакромиального бурсита необходимо попросить больного, который находится в сидячем или стоячем положении, вытянуть руки вперед и поднять их над головой, а затем медленно опустить вниз через стороны. Если проба положительная, боль при дугообразном движении руки возникает приблизительно начиная от 135° по вертикали и заканчивается при положении руки на уровне 45°,
Адгезивный капсулит
Адгезивный капсулит — необычное поражение, патогенез которого не совсем понятен. Капсула плечевого сустава становится утолщенной и плотно прилегает к поверхности хряща, что приводит к значительному уменьшению суставной полости. Поражение обычно одностороннее. Боль и ограничение движений в суставе возникают постепенно. В дальнейшем боль приобретает интенсивный характер как при движении в суставе, так и в покое. Длительность течения заболевания составляет от 6 до 18 мес. Улучшение состояния наступает постепенно, после выздоровления сохраняется остаточное ограничение подвижности в суставе, умеренная болезненность. Заболевание склонно к рецидивированию. Если в лечении адгезивного капсулита на ранних стадиях его развития применять инъекционную терапию, то обычно состояние больного ухудшается. Однако после того как адгезивный капсулит продлится 6 месяцев и станет менее болезненным, можно прибегать к инъекционной терапии с надеждой получить хороший результат.
Подакромиальный бурсит
С заднелатеральной стороны плеча следует пропальпировать щель между акромионом и головкой плечевой кости, сделать отметку. После обработки поверхности кожи антисептиком проводят инъекцию. Игла при введении должна быть направлена к центру головки плечевой кости. Для инъекции используют шприц объемом 10 мл с длинной иглой, заполненный смесью из 5 мл 1 % раствора лидокаина и 1 мл ПГКС. Большой объем шприца необходим для того, чтобы быть уверенным в том, что подакромиальная сумка, которая имеет большой объем, заполнена лекарственной смесью полностью. Очень важно, чтобы в момент введения больной не напрягал мышцы, иначе будет трудно выполнить инъекцию. В большинстве случаев правильно выполненная инъекция снимает болевые ощущения в подакромиальной сумке.
Локтевой сустав
Анатомия
Локтевой сустав — это блоковидное сочленение, образованное плечелоктевым, плечелучевым и проксимальным локтелучевым соединениями (рис.9). Все эти костные соединения, окруженные суставной капсулой, включены в общую синовиальную суставную полость. Синовиальная оболочка локтевого сустава относительно растяжима. Между синовиальной оболочкой и капсулой, расположенной сверху нее, есть три скопления жировой ткани. Наибольшее скопление расположено над локтевой ямкой, остальные два — над венечной и лучевой ямками. С медиальной и латеральной сторон суставная капсула укреплена боковыми связками -лучевой и локтевой. Несколько глубже располагается кольцевидная связка, которая дугообразно охватывает головку лучевой кости и прочно удерживает ее у локтевой кости.

Рис. 9. Локтевой сустав (вид сзади; боковые связки удалены)
Кости и связки локтевой области являются местом, откуда берут начало мышцы предплечья. Начало короткого и длинного лучевых разгибателей запястья на латеральном надмыщелке — обычное место локализации боли при латеральном эпикондилите. Начало сухожилий круглого пронатора, лучевого сгибателя запястья, длинной ладонной мышцы и локтевого сгибателя запястья располагается в области медиального надмыщелка и является обычным местом локализации боли при медиальном эпикондилите.
В области локтевого сустава расположены одна большая слизистая сумка (локтевая) и несколько маленьких — непостоянных. Локтевая подкожная сумка располагается на разгибательной поверхности сустава непосредственно под локтевым отростком. Ни локтевая, ни какие-либо иные сумки в обычных условиях не сообщаются с полостью сустава.
Особенности диагностики
Опухший и болезненный локтевой сустав как часть генерализованного полиартрита наблюдается при ревматоидном или псориатическом артрите. Сустав редко поражается при болезни Рейтера, реактивных артритах, анкилозирующем спондилоартрите. Если локтевой сустав — единственный распухший сустав, то наиболее вероятным диагнозом является ревматоидный артрит. Но возможны и другие формы артрита, в том числе септический. У детей необходимо помнить о рассекающем остеохондрите, ревматизме, у мальчиков — о гемофилии.
Если локтевой сустав неопухший, но движения в нем ограничены, то возможны следующие диагнозы: посттравматический остеоартроз, оссифицирующий миозит (после перелома в области сустава или внутрисуставного перелома), контрактуры вследствие полимиозита (дерматомиозита), склеродермии.
Болевые ощущения не всегда информативны при определении локализации патологического очага. Например, при поражении суставов запястья больной может чувствовать распространение боли вверх по руке к локтю или выше. Подобным образом боль, возникающая в области шеи или плеча, может восприниматься больным как поражение локтевого сустава. Поэтому диагностически значимым симптомом является боль, возникающая при надавливании, что позволяет более четко определить локализацию патологического процесса."
Подкожные узелки
Большие узелки встречаются при ревматоидном артрите, подагре, хондрокальцинозе, маленькие — при ревматизме, липоматозе, системной красной волчанке. В распознавании их обычно больших трудностей не возникает. Следует помнить, что ревматоидные узелки нередко болезненны при пальпации, чаще единичные, неподвижные и не берутся в кожную складку (поскольку располагаются под надкостницей), локализуются на
